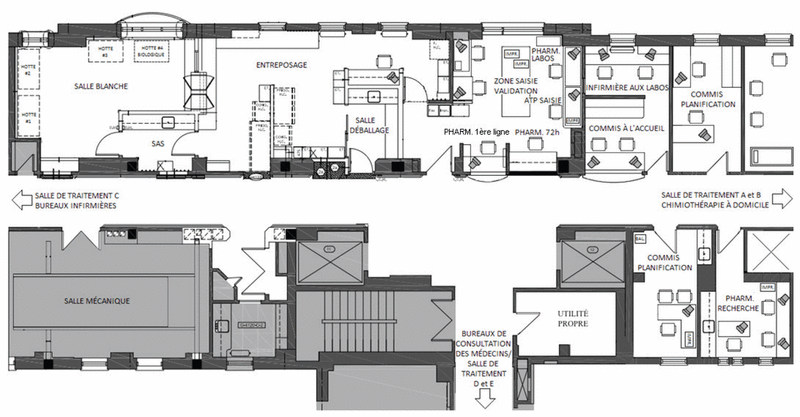
Figure 1 Plan d’architecture de la satellite d’oncologie avant les changements apportés (2011)
L’autorisation de publier ce plan modifié a été obtenue du Centre hospitalier de l’Université de Montréal.
Jean-Philippe Adam1,2,, B.Pharm., M.Sc., BCPS, Lysanne Besse1,2,3, B.Pharm., D.P.H, Nathalie Letarte1,2,4, B.Pharm., M.Sc., DESG, BCOP
Reçu le 23 avril 2015; Accepté après révision le 19 septembre 2015
Résumé
Objectif : Décrire la réorganisation des services de pharmacie à la clinique externe d’oncologie de l’Hôpital Notre-Dame du Centre hospitalier de l’Université de Montréal, qui a eu lieu pour répondre à l’augmentation du nombre de traitements.
Problématique : En 2011, 58 patients recevaient quotidiennement un traitement de chimiothérapie (l’équivalant de 98 préparations stériles) à la clinique externe d’oncologie de l’Hôpital Notre-Dame du Centre hospitalier de l'Université de Montréal. En raison de ce haut débit, les assistants techniques en pharmacie et les cinq pharmaciens qui y travaillaient à temps complet devaient souvent avoir recours au temps supplémentaire afin de terminer leur travail quotidien.
Discussion : En 2011, une réévaluation des processus Kaizen a permis de cibler les irritants et le travail sans valeur ajoutée des pharmaciens. Une série de mesures a transformé la clinique externe, à l’aide notamment du déploiement en 2012 d’un système de dossier unique qui suit le patient. Entre 2012 et 2014, d’autres mesures provenant de la pharmacie ont permis de diminuer la charge de travail des pharmaciens. Ces mesures comprenaient notamment la réorganisation des locaux de la pharmacie, la création d’une réserve commune de prémédications dans les salles de traitement, l’ajout d’un assistant technique en pharmacie qui se consacre à la vérification contenant-contenu des préparations stériles et l’affectation d’un commis à l’accès aux médicaments.
Conclusion : La réorganisation complète de la pharmacie externe d’oncologie s’est déroulée avec succès sur une période d’environ 24 mois. Elle a permis d’alléger le travail du pharmacien grâce à l’ajout de ressources humaines et matérielles.
Mots clés : Clinique externe, oncologie, pharmacie, processus Kaizen, réorganisation
Abstract
Objective : To describe the reorganization of pharmacy services in the oncology outpatient clinic at the Centre hospitalier de l’Université de Montréal.
Problem : In 2011, an average of 58 patients a day received chemotherapy treatments, involving 98 sterile preparations, in the oncology outpatient clinic at the Centre hospitalier de l’Université de Montréal. With this high workload, pharmacy technical assistants and the five full-time pharmacists often worked overtime to finish their daily work.
Discussion: In 2011, a Kaizen process reevaluation identified the pharmacists’ aggravations and non-value-added work. In 2012, a number of measures were implemented at the outpatient clinic, including a single chart that follows the patient. Between 2012 and 2014, other measures were initiated by the pharmacy, such as reorganizing the pharmacy’s rooms, the addition of premedications in the treatment room service areas, the addition of a pharmacy technical assistant dedicated to container-content verification of sterile preparations, and implementing a drug access clerk position, all of which led to a reduction in the pharmacists’ workload.
Conclusion : The oncology outpatient pharmacy was completely and successfully reorganized over a period of about 24 months. Through the addition of human and physical resources, the reorganization alleviated the pharmacists’ workload.
Key words : Kaizen process, oncology, outpatient clinic, pharmacy, reorganization
En 2014, on estimait que 191 300 nouveaux cas de cancer étaient détectés et que cette maladie était responsable de 76 600 décès, ce qui en fait la principale cause de décès au Canada1. La forte prévalence du cancer ainsi que les taux élevés de morbidité et de mortalité associés à cette maladie posent plusieurs défis pour notre système de santé. La principale répercussion est une hausse du nombre de patients traités dans les cliniques externes d’oncologie du Québec. De 2008 à 2014, au Québec, le nombre annuel de nouveaux cas de cancer diagnostiqués a augmenté de 42 100 à 49 100 et le nombre annuel de décès liés au cancer est passé de 19 700 à 20 5001,2.
En 2008, la clinique externe d’oncologie de l’Hôpital Notre-Dame du Centre hospitalier de l’Université de Montréal (CHUM) traitait en moyenne 50 patients par jour, ce qui représentait 84 préparations stériles quotidiennes, fabriquées au service centralisé d’additifs aux solutés (SCAS) de la clinique d’oncologie (tableau I). La clinique externe est ouverte du lundi au vendredi, 257 jours par année et est fermée seulement lors des jours fériés de Noël, du jour de l’An et de la fête nationale du Québec. À l’époque, pour répondre aux exigences de la charge de travail liée aux protocoles de recherche, l’Hôpital avait alloué des ressources additionnelles à la clinique externe d’oncologie, notamment un sixième assistant technique en pharmacie (ATP) et un cinquième pharmacien, tous deux chargés d’apporter un soutien à la recherche clinique et qui ont été installés dans un local spécifique (tableau I). Les autres ATP de la clinique se consacraient à la saisie des ordonnances (n = 1), à la coordination des préparations stériles (n = 1) et à la préparation des médicaments (n = 3). Les pharmaciens se chargeaient de l’entrevue avant la chimiothérapie (n = 1), de l’enseignement au patient (n = 1), de la validation de l’ordonnance (n = 1) et de la vérification des résultats des épreuves de laboratoire (n = 1) (figure 1). Une ordonnance collective est entrée en vigueur en 2008, amenant de nouvelles responsabilités aux pharmaciens. Cette ordonnance déléguait au pharmacien la responsabilité de la prévention et du traitement des nausées et des vomissements associés à la chimiothérapie.
|
|
||
|
Figure 1 Plan d’architecture de la satellite d’oncologie avant les changements apportés (2011) |
||
Tableau I Évolution du nombre de patients et de préparations de ressources pharmaceutiques, 2008–2014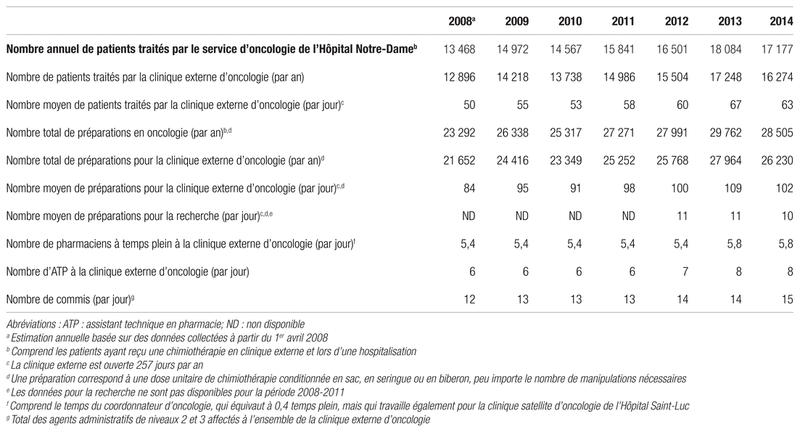
En 2011, l’Hôpital a entrepris de rénover la pharmacie satellite pour répondre aux recommandations de l’Association paritaire pour la santé et la sécurité au travail du secteur affaires sociales (ASSTSAS)3. La pharmacie d’oncologie a été divisée en deux sections : la satellite d’oncologie et, en face, le local de la recherche (figure 2). Depuis ces rénovations, la pharmacie satellite d’oncologie a une superficie totale de 114 m2 et comprend la salle blanche avec quatre enceintes de sécurité biologique (ESB) (3 ESB sont consacrées à la préparation des produits dangereux et 1 ESB est réservée aux préparations des produits biologiques), l’antichambre, l’espace réservé pour l’entreposage des médicaments d’oncologie et de la recherche, une salle de déballage et l’espace réservé à la saisie et à la validation des ordonnances comptant six postes de travail. Le local de la recherche, plus petit, a une superficie de 10,7 m2 et comprend trois postes de travail.
|
|
||
|
Figure 2 Plan d’architecture de la satellite d’oncologie après les changements apportés (2014) |
||
Depuis 2000, la clinique d’oncologie de Notre-Dame fonctionnait déjà en mode « planifié » en deux temps, c’est-à-dire que le patient se présente pour sa visite médicale et sa prise de sang entre 24 et 72 heures avant le jour prévu pour l’administration de la chimiothérapie. Un tel calendrier permet à la pharmacie de préparer à l’avance certains traitements de chimiothérapie et de mieux gérer le temps que les patients passent sur la chaise de traitement, en réduisant l’attente le matin même du traitement4.
En 2011, la clinique externe d’oncologie de l’Hôpital Notre-Dame accueillait une moyenne de 58 patients par jour, ce qui représentait 98 préparations stériles quotidiennes, dont environ 10 % destinés aux protocoles de recherche (tableau I). Cela représentait une hausse de 16,7 % du nombre de préparations par rapport à 2008. Ce nombre exclut les traitements d’une dizaine de patients par jour qui ont été annulés ou reportés pour des raisons médicales 24 à 48 heures avant le traitement planifié (données internes). Pour ces patients, l’ATP et le pharmacien ont déjà effectué les tâches de saisie et de vérification du dossier-patient. Par ailleurs, l’arrivée de nouvelles thérapies plus complexes (anticorps monoclonaux, inhibiteurs des tyrosines kinases, immunothérapie, etc.) et la diversité des protocoles (selon la génétique du cancer et les traitements d’entretien) alourdissaient considérablement les tâches cliniques des pharmaciens et du personnel technique5,6.
À cette époque, le manque d’espace et les multiples tâches cléricales des pharmaciens faisaient en sorte qu’une partie importante de leur temps n’était pas alloué à la clinique. Le pharmacien de première ligne, qui réalisait l’histoire pharmaceutique et prescrivait les anti-nauséeux, travaillait au guichet d’accueil de la pharmacie situé en plein centre de l’intersection de trois couloirs (figure 1). Cette position entraînait de nombreuses interruptions, car les patients demandaient diverses informations plus ou moins pertinentes et non reliées au travail clinique du pharmacien (p. ex. comment se diriger dans l’hôpital). Le pharmacien de première ligne avait du mal à instaurer un lien de confiance et à assurer la confidentialité, car les patients discutaient avec lui de leur traitement à travers une vitre. Les interruptions étaient nombreuses (p. ex. téléphone, questions, volumes à vérifier au SCAS) et les conversations étaient entendues par tous les pharmaciens du local, ce qui empêchait ces derniers de bien se concentrer lors de l’analyse des dossiers. Le pharmacien de première ligne était submergé de paperasses car il s’occupait également de la gestion de l’accès aux médicaments d’exception au régime général d’assurance médicament (RGAM) et au programme d’accès spécial de Santé Canada (PAS), ainsi que du service de médicaments contrôlés pour la clinique externe d’oncologie. Par ailleurs, la clinique maintenait deux dossiers papier cliniques parallèles (c.-à-d. une copie des ordonnances de chimiothérapie et la feuille de route des dates de rendez-vous pour les traitements), l’un à la pharmacie et l’autre avec les soins infirmiers et les commis. Le pharmacien affecté à l’analyse des résultats de laboratoires perdait quant à lui au moins une heure par jour à rechercher des documents nécessaires à la validation de l’ordonnance (p. ex. des copies d’ordonnances, des dossiers classés ou égarés). Les nouveaux enseignements étaient prodigués aux patients dans la salle de traitement au premier cycle de chimiothérapie.
Dans un tel contexte, nous faisions face à deux problèmes importants : les six ATP et les cinq pharmaciens présents devaient régulièrement avoir recours à des heures supplémentaires pour accomplir leurs tâches habituelles, et les infirmières et les patients se plaignaient des retards de livraison des traitements. De plus, les exigences d’encadrement des stagiaires et des résidents de la Faculté de pharmacie de l’Université de Montréal ont changé depuis septembre 2011, avec une rotation obligatoire en oncologie ambulatoire. Les pharmaciens en oncologie ambulatoire reçoivent désormais au CHUM des étudiants et des résidents pendant au minimum huit mois par an.
Pour résumer, l’augmentation du nombre de patients à traiter et de la complexité des traitements, associée au manque d’espace et de ressources professionnelles, au recours au temps de travail supplémentaire et à des retards fréquents dans la livraison des traitements nous a obligés à revoir nos processus7,8. Dans cet article, nous discuterons des changements apportés à la clinique externe d’oncologie du côté de la pharmacie et qui se sont échelonnés sur deux ans, entre 2012 et 2014.
En raison des problèmes décrits, la clinique externe d’oncologie a entrepris une revue des processus Kaizen au printemps 20119,10. La Direction des regroupements clientèles (DRC) du CHUM a embauché un conseiller en processus possédant une formation d’ingénieur. La co-gestionnaire du regroupement clientèle oncologie a mandaté ce conseiller pour aider la clinique à gérer tout le processus d’administration de la chimiothérapie. L’ingénieur, responsable du projet, a demandé à l’infirmière-chef de nommer les membres du comité afin d’obtenir un représentant de chaque titre d’emploi visé par ce processus : commis à la planification des traitements, infirmière, assistante-infirmière-chef, ATP, pharmacien, coordonnatrice pharmacienne et médecin. Les infirmières pivots et les infirmières de recherche étaient invitées au besoin.
Huit rencontres se sont déroulées pendant le mois de juin 2011, suivies de rencontres mensuelles au cours des années 2011 et 2012. Chaque rencontre durait une demi-journée, pour un total d’environ 80 heures. Ces rencontres ont permis d’effectuer une cartographie des processus en place, d’établir les activités sans valeur ajoutée, puis de proposer d’éventuels projets d’amélioration. Plusieurs discussions participatives ont permis de cibler les irritants et le travail sans valeur ajoutée des pharmaciens, pour l’ensemble du fonctionnement de la clinique externe. Diverses améliorations des processus ont été mises en place tant pour la clinique externe que pour la pharmacie d’oncologie, sur le plan de l’accueil des patients, la planification des traitements, la validation des résultats de laboratoire, ainsi que la préparation et l’administration des traitements11.
La trajectoire du patient en chimiothérapie a donc été complètement révisée afin de créer un processus continu où le patient rencontrait les différents intervenants les uns à la suite des autres (figure 3). La création du dossier-patient unique ou « pochette » qui circule dans les mains des différents intervenants a permis de réunir les deux dossiers-patient parallèles. Ce dossier unique contient les documents nécessaires à l’administration de la chimiothérapie, à savoir une feuille avec les dates des traitements planifiés pour tous les cycles et les copies des ordonnances de chimiothérapie et d’anti-nauséeux. Les notes d’observation du médecin sont consultées directement par le biais du le logiciel Oacis contenant le dossier-patient informatisé. Les documents de soins infirmiers (le questionnaire d’évaluation du patient et la feuille d’enregistrement des doses administrées) et les résultats des épreuves de laboratoire sont numérisés et envoyés vers le dossier-patient informatisé après chaque traitement administré. Les commis à la planification des traitements sont devenus responsables de la gestion des dossiers-patient uniques, ce qui a changé considérablement leur charge et leur structure de travail. Les effectifs des commis ont été augmentés et les tâches de chaque pharmacien et du personnel technique ont été révisées (tableau II).
Tableau II Tâches des pharmaciens travaillant à la clinique externe d’oncologie
L’organisation du travail des ATP pour la préparation des médicaments a également été revue. La revue des processus Kaizen (qui comprenait une étude temps-mouvement) a permis d’établir qu’il manquait l’équivalent d’une 4e ESB pour compenser la hausse du nombre de préparations à produire. N’ayant pas l’espace physique nécessaire à l’ajout de cette ESB supplémentaire, l’option que la pharmacie a retenue et justifiée auprès de l’administration a été l’embauche d’un 7e ATP. Ce 4e ATP dans la salle blanche a permis d’augmenter la capacité de production de 33 %, car il prenait le relais de ses trois collègues préparateurs au moment des pauses et des heures de dîner en plus d’effectuer pour eux les allers-retours entre les passe-plats et les ESB. Cette embauche a permis d’éliminer quasiment totalement le temps de travail supplémentaire des ATP pour la production des préparations.
En mai 2012, environ un an après le début de la revue Kaizen, le conseiller en processus a quitté le CHUM, mais tous les changements concernant la pharmacie avaient été mis en oeuvre. Malgré la fin de la revue, l’équipe de la pharmacie d’oncologie a continué à se remettre en question. La coordonnatrice en oncologie a pris en charge la mise en place des changements subséquents.
En novembre 2012, la pharmacie a changé de logiciel de gestion des médicaments (passage de MeditechMD à GE CentricityMD), ce qui a permis de créer des notes d’interventions pré-informatisées. Les pharmaciens peuvent y ajouter leurs interventions cliniques et en imprimer une copie pour qu’elle soit numérisée et ajoutée aux dossiers-patients informatisés, au lieu de devoir écrire les notes à la main.
Durant l’été 2013, la pharmacie a réorganisé ses locaux afin de permuter les postes de travail entre les pharmaciens de « recherche » et de première ligne, en maintenant la même superficie accordée à la pharmacie (figure 3). Le guichet devant la pharmacie a été fermé à la suite du réaménagement du local de recherche, et le pharmacien de première ligne reçoit maintenant les patients dans un bureau de consultation, en toute confidentialité. Un réaménagement des postes téléphoniques a également été effectué et tous les appareils téléphoniques ont été dotés d’un afficheur. Les appels téléphoniques en provenance de l’extérieur de l’hôpital sont automatiquement dirigés vers une boîte vocale. Le pharmacien peut maintenant prendre les appels lorsqu’il est disponible, ce qui permet de diminuer le nombre d’interruptions dans son travail12. La proximité du pharmacien de première ligne et des commis à la planification des traitements permet au premier de répondre plus facilement aux questions des seconds lors de la création de l’horaire des traitements du patient. Une telle disposition permet également au pharmacien et à l’ATP qui se consacrent à la recherche d’avoir tous les outils réunis en un seul endroit (médicaments de recherche, protocoles, etc.), ce qui a permis de diminuer le nombre d’allers-retours entre l’ancien local et la pharmacie satellite.
|
|
||
|
Figure 3 Profil de l’organisation du circuit du médicament en hémato-oncologie au CHUM avant et après la réorganisation. A. Circuit du médicament en 2011; B. Circuit du médicament en 2014 |
||
Depuis septembre 2013, un commis administratif a été affecté à l’accès aux médicaments. Ce commis est disponible du lundi au vendredi pour soutenir les patients dans les démarches administratives nécessaires à l’obtention de médicaments d’exception (inscription à divers programmes de soutien financier, suivi des formulaires envoyés à la RAMQ, aux assureurs privés et/ou au PAS). La création de ce nouveau poste administratif permet non seulement au pharmacien d’oncologie d’économiser beaucoup de temps, mais elle bénéficie également à tous les autres professionnels de la santé, y compris les médecins, les infirmières pivots et les infirmières du triage téléphonique, qui passaient auparavant un temps important à effectuer ces tâches de bureau.
À l’automne 2013, l’élaboration d’un protocole de délégation de la vérification des préparations et du contenant-contenu des préparations stériles, ainsi que le recrutement d’un 8e ATP affecté à la vérification des préparations stériles dans la salle blanche ont permis de libérer le temps du pharmacien3,13. D’autres tâches sans valeur ajoutée que le pharmacien continuait à effectuer ont été transférées à d’autres personnes. Par exemple, la production des étiquettes nécessaires à la préparation des chimiothérapies préparées à l’avance est devenue la responsabilité de l’ATP, l’entreposage et la gestion des doses de médicaments contrôlés sont maintenant sous la responsabilité des infirmières, et des réfrigérateurs ont été ajoutés dans les salles de traitement afin d’y transférer, sous forme de réserve commune, les prémédications intraveineuses conditionnées par la pharmacie (comme la dexaméthasone et la famotidine). Une mesure du temps de travail hebdomadaire supplémentaire des pharmaciens (12 heures en moyenne) a également permis de justifier l’ajout d’un pharmacien d’appoint à raison de deux jours par semaine. Lorsque les effectifs du reste du service le permettent, le pharmacien d’appoint est prévu à l’horaire de la pharmacie d’oncologie et permet de pallier à la tâche des pharmaciens déjà en poste.
Depuis septembre 2014, les commis à la planification des traitements répartissent les nouveaux cas en tenant compte de la capacité du pharmacien « conseil ». Un maximum de 10 enseignements d’un nouveau protocole de chimiothérapie est permis dans une journée, à raison d’une moyenne de 40 minutes par cas. Depuis ce temps, un local de 8,0 m2 a été mis à la disposition du pharmacien « conseil », un espace suffisant pour y accueillir un bureau et un poste informatique (figure 2). Ce bureau supplémentaire permet au pharmacien « conseil » d’enseigner les nouveaux traitements un jour autre que celui du 1er traitement de chimiothérapie et en toute confidentialité. Enfin, la validation du cycle complet de chimiothérapie au jour 1 a amélioré l’efficacité de l’ATP et du pharmacien. En effet, auparavant, le dossier d’un patient recevant une chimiothérapie hebdomadaire aux jours 1, 8, 15 et 28 circulait à trois reprises durant le cycle, pour la saisie et la validation. Maintenant, lors des jours 8 et 15, le pharmacien chargé de la validation ne vérifie que la présence de nouvelles ordonnances. En validant les ordonnances à l’avance, la pharmacie peut préparer à l’avance certaines doses de chimiothérapie peu coûteuses, tout en respectant les critères de la date limite d’utilisation tels que définis par la norme 2014.02 de l’Ordre des pharmaciens du Québec (OPQ)14.
Devant l’augmentation du nombre de patients traités et du temps de travail supplémentaire (non quantifié) des pharmaciens, la clinique externe d’oncologie de l’Hôpital Notre-Dame devait revoir son organisation. Une revue des processus Kaizen a débuté au cours du printemps 2011. La présence du conseiller en processus a apporté un avis extérieur et neutre sur les différents problèmes et a facilité les échanges entre tous les intervenants. Ce conseiller a facilité une transition plus fluide de toute l’équipe vers de nouveaux processus intégrés. La clé de la réussite a été la mise en oeuvre progressive de ces changements (sur 12 mois) avec des rencontres régulières pour discuter activement des problèmes tout en faisant participer les divers intervenants11.
La revue Kaizen a duré un an et tous les changements concernant la pharmacie ont pu être réalisés (ajout d’un 4e ATP dans la salle blanche, déploiement du dossier unique). À la suite de ces changements, le personnel technique et professionnel (infirmière, commis, préposé, ATP, pharmacien) s’est montré ouvert, malgré quelques réticences. Le personnel infirmier et les commis avaient beaucoup de questions sur le dossier-patient unique, car ce système représente une nouvelle procédure de travail à assimiler. Il est arrivé que ceux-ci envoient par mégarde des ordonnances pour être numérisées ou qu’ils aient mal classé certains dossiers. En raison du départ du conseiller et d’un manque de ressources du côté des commis administratifs de la clinique, un nouveau logiciel de planification des traitements qui tient compte, entre autres, de la charge de travail des ATP responsables des préparations, n’a pas pu être implanté.
Malgré la fin de la revue des processus Kaizen à la clinique d’oncologie, l’équipe de la pharmacie d’oncologie a continué à se remettre en question et à changer différents processus entre 2012 et 2014 (fermeture du guichet de la pharmacie, permutation des postes, utilisation d’un nouveau logiciel de pharmacie avec l'informatisation des notes d’intervention, délégation à l’ATP de la production des « étiquettes » de fabrication, transfert des médicaments contrôlés aux infirmières, transfert des prémédications intraveineuses dans une réserve commune, etc.). Une collaboration avec l’équipe de gestion du département de pharmacie, a permis la création d’un 8e poste d’ATP qui est consacré à la vérification. Avec l’aide des gestionnaires de la clinique d’oncologie, un commis a été affecté à l’accès au médicament.
À la suite de ces changements, le temps de travail supplémentaire a beaucoup diminué et celui des ATP a quasiment disparu. Malheureusement, il nous est impossible de quantifier le temps de travail supplémentaire alloué spécifiquement à la clinique externe d’oncologie de 2008 à 2014. L’ambiance de travail entre les différents corps de métiers s’est améliorée, en raison de la diminution importante des retards de livraison des traitements et de l’augmentation de la satisfaction professionnelle des pharmaciens dont le travail s’est recentré autour des tâches professionnelles (et non techniques).
Dans les prochains six mois, nous prévoyons ajouter des caméras au SCAS avec prise de photo en temps réel, et de mettre en oeuvre des feuilles d’administration des médicaments (FADM) ainsi que le logiciel MOSAIQMD (Elekta, Suède) de prescription électronique. La programmation de MOSAIQMD est en cours et son déploiement devrait être terminé en avril 2016, apportant alors plusieurs avantages intéressants pour la sécurité des patients et l’uniformisation des pratiques cliniques15. Plusieurs défis nous attendent encore, notamment en raison du déménagement à venir de la clinique externe vers le nouveau CHUM, prévu pour l’automne 2016. La clinique externe, qui sera répartie sur deux étages, regroupera les activités actuelles des cliniques d’oncologie de Notre-Dame et de Saint-Luc (non discutée dans cet article). La réorganisation présentée dans cet article a permis de mieux planifier les espaces physiques des nouveaux locaux, le circuit du médicament et le parcours du patient.
Malgré l’augmentation constante du volume de patients traités en oncologie, une réorganisation de la clinique externe d’oncologie et l’ajout de ressources humaines et matérielles ont permis d’alléger le travail du pharmacien. La réorganisation complète de la pharmacie externe d’oncologie s’est échelonnée sur une période de deux ans, de 2012 à 2014. La trajectoire du patient a été améliorée, avec le déploiement d’un dossier-patient unique, et la pharmacie de la clinique externe a été réaménagée. De plus, les tâches non cliniques ou sans valeur ajoutée du pharmacien ont pour la plupart été transférées aux ATP et aux commis. En résumé, tous ces changements, ainsi que ceux à venir, ont permis d’optimiser le temps de travail clinique du pharmacien dans un contexte de ressources limitées.
Aucun financement en relation avec le présent article n’a été déclaré par les auteurs.
Tous les auteurs ont rempli et soumis le formulaire de l’ICMJE pour la divulgation de conflits d’intérêts potentiels. Jean-Philippe Adam a donné des conférences ou a été consultant pour Alexion, Gilead, Janssen, Merck, Novartis, Roche et Pfizer dans le domaine de l’oncologie. Lysanne Besse a donné des conférences ou a été consultante pour Astellas Pharm, BMS, Celgene, Hospira, Lundbeck, Merck, Novartis et Roche dans le domaine de l’oncologie. Nathalie Letarte a donné des conférences ou a été consultante pour Boehringer Ingelheim, Merck, Novartis, Pfizer, Roche et Sanofi dans le domaine de l’oncologie. Lysanne Besse et Nathalie Letarte ont obtenu une bourse pour une résidence spécialisée en oncologie de Amgen et Roche.
1. Comité consultatif de la Société canadienne du cancer : Statistiques canadiennes sur le cancer 2014. Toronto (Ontario) : Société canadienne du cancer 2014. [en ligne] http://www.cancer.ca/~/media/cancer.ca/CW/cancer%20information/cancer%20101/Canadian%20cancer%20statistics/Canadian-Cancer-Statistics-2014-FR.pdf (site visité le 23 avril 2015).
2. Direction québécoise en cancérologie, Plan directeur en cancérologie. Ministère de la Santé et des Services sociaux; 2013. 85 p. [en ligne] http://www.coalitioncancer.com/documents/divers/Plan_directeur_en_cancerologie.pdf (site visité le 11 septembre 2015).
3. Comité de travail créé par l’Association paritaire pour la santé et la sécurité au travail du secteur affaires sociales (ASSTSAS) – Médicaments dangereux, Guide de prévention : Manipulations sécuritaires des médicaments dangereux. ASSTSAS; 2008. 158 p. [en ligne] http://www.asstsas.qc.ca/sites/default/files/publications/documents/Guides_Broch_Depl/GP65_medicaments_dangereux.pdf (site visité le 23 avril 2015).
4. Dobish R. Next-day chemotherapy scheduling: a multidisciplinary approach to solving work-load issues in a tertiary oncology center. J Oncol Pharm Pract 2003;9:31–42.
5. Weng L, Zhang L, Peng Y, Huang RS. Pharmacogenetics and pharmacogenomics: a bridge to individualized cancer therapy. Pharmacogenomics 2013;14:315–24.

6. Faivre S, Djelloul S, Raymond E. New paradigms in anticancer therapy: targeting multiple signaling pathways with kinase inhibitors. Semin Oncol 2006;33:407–20.
7. Lee CT, Fitzgerald B. Model of care and pattern of nursing practice in ambulatory oncology. Can Oncol Nurs J 2013;23:19–27.
8. Okera M, Baker NA, Hayward AM, Selva-Nayagam S. Oncology workforce issues: the challenge of the outpatient clinic. Intern Med J 2011;41:499–503.
9. Belter D, Halsey J, Severtson H, Fix A, Michelfelder L, Michalak K et coll. Evaluation of outpatient oncology services using LEAN methodology. Oncol Nurs Forum 2012;39:136–40.
10. Bussières JF, Massé M, Demanche C, Leclair JP, Kish S, Pedneault L. Réorganisation physique d’une pharmacie satellite d’hémato-oncologie. Pharmactuel 2001;34:138–42.
11. Aguilar C, Chau C, Giridharan N, Huh Y, Cooley J, Warholak TL. How to plan workflow changes: a practical quality improvement tool used in an outpatient hospital pharmacy. J Pharm Pract 2013;26:214–9.
12. Wallwiener M, Wallwiener CW, Kansy JK, Seeger H, Rajab TK. Impact of electronic messaging on the patient-physician interaction. J Telemed Telecare 2009;15:243–50.
13. Comité consultatif de l’Ordre des pharmaciens du Québec (OPQ), Délégation en pharmacie : Normes 2010.01 et 2010.01.01. OPQ; 2010:43 pages. [en ligne] http://www.opq.org/cms/Media/586_38_fr-CA_0_normes_2010_01_2010_01_01_delegation.pdf (site visité le 23 avril 2015).
14. Groupe de travail sur les préparations magistrales stériles et non stériles de l’OPQ, Préparation de produits stériles dangereux en pharmacie : Norme 2014.02. Ordre des pharmaciens du Québec; 2014:116 pages. [en ligne] http://www.opq.org/cms/Media/1847_38_fr-CA_0_Norme_2014_02.pdf (site visité le 11 septembre 2015).
15. Greenberg A, Kramer S, Welch V, O’Sullivan E, Hall S. Cancer Care Ontario’s computerized physician order entry system: a province-wide patient safety innovation. Healthcare quarterly 2006;9 Spec No:108–13.
PHARMACTUEL, Vol. 48, No. 4, 2015