Sarah Asselin Frigon1,2,3, Pharm.D., M.Sc, Emmy Bernier1,4,5, Pharm.D., M.Sc.
Reçu le 19 août 2015; Accepté après révision par les pairs le 29 octobre 2015
Titre : Twelve or 30 months of dual antiplatelet therapy after drug-eluting stents. N Engl J Med 2014;371:2155-661.
Auteurs : Mauri L, Kereiakes DJ, Yeh RW, Driscoll-Shempp P, Cutlip DE, Steg PG et coll. pour le groupe d’étude DAPT.
Commanditaires : L’étude a été financée par un consortium de huit compagnies pharmaceutiques produisant médicaments et tuteurs, soit Abbott, Boston Scientific, Cordis, Medtronic, Bristol-Myers Squibb, Sanofi Pharmaceuticals, Eli Lilly et Daiichi Sankyo. Le Department of Health and Human Services des États-Unis a également accordé une subvention. Les compagnies ont participé à l’élaboration du protocole de recherche, à la collecte des données et à la relecture du manuscrit, sans pouvoir y apporter de modifications.
Cadre de l’étude : L’étude DAPT (dual anti-platelet therapy) sur la double thérapie antiplaquettaire émane d’une demande de la Food and Drug Administration (FDA) aux États-Unis, qui considérait qu’il était prioritaire pour la prise en charge des patients de déterminer la durée optimale d’antiplaquettaires après la pose d’un tuteur pharmacoactif2. Les lignes directrices actuelles recommandent un traitement avec une thiénopyridine et de l’acide acétylsalicylique (AAS) pendant six à 12 mois après la pose, puis un traitement par AAS seul3–4. Toutefois, un risque résiduel de thrombose de tuteur persiste même après 12 mois de traitement5. Quelques études laissent entendre que l’utilisation d’une double thérapie antiplaquettaire pendant plus d’un an réduirait ce risque, mais augmenterait toutefois les saignements6–9. L’étude DAPT constitue la première étude à grande échelle abordant ces questionnements.
Protocole de recherche : Il s’agit d’une étude multicentrique à répartition aléatoire, contrôlée avec placebo. Un total de 452 sites internationaux ont recruté les participants à l’étude entre août 2009 et juillet 2011. Les sujets étaient stratifiés en fonction du type de tuteur posé, du centre hospitalier dans lequel la procédure a été effectuée, du type de thiénopyridine reçue et de la présence de facteurs de risques de thrombose de tuteur, comme une insuffisance rénale, une fraction d’éjection ventriculaire inférieure à 30 %, une lésion de plus de 30 mm ou contenant un thrombus, ou plus de deux lésions dans un même vaisseau. Pour faciliter le recrutement, cinq sous-études équivalentes ont été incorporées pour former l’étude DAPT : une sous-étude menée par le Harvard Clinical Research Institute et quatre sous-études après la commercialisation. Le comité d’éthique de chaque site a fourni son approbation.
Patients : L’étude comportait deux séries de critères d’inclusion et d’exclusion. Premièrement, au moment du recrutement – dans les 72 heures après la pose d’un tuteur pharmacoactif à base de paclitaxel, d’évérolimus, de sirolimus ou de zotarolimus – les patients étaient admissibles à un essai thérapeutique ouvert de 12 mois par double antiplaquettaire s’ils avaient plus de 18 ans et s’ils ne présentaient aucune contre-indication à une double thérapie antiplaquettaire d’une durée minimale de 30 mois. Les patients étaient exclus s’ils faisaient partie d’une autre étude pouvant influencer les objectifs de l’étude DAPT ou s’ils prenaient de la warfarine ou un autre anticoagulant similaire pendant une durée prévue qui allait au-delà de la date de la répartition aléatoire de l’étude.
Deuxièmement, après la période d’essai thérapeutique ouvert de 12 mois par double thérapie antiplaquettaire, les patients demeuraient admissibles à la répartition aléatoire s’ils n’avaient pas subi d’infarctus du myocarde (IM), d’accident vasculaire cérébral (AVC), de thrombose de tuteur, d’intervention coronarienne percutanée (ICP) ou de saignement grave ou modéré (classification de GUSTO – Global Utilization of Streptokinase and Tissue Plasminogen Activator for Occluded Coronary Arteries) au cours des 12 mois précédents. Ils devaient également avoir utilisé entre 80 et 120 % des doses de thiénopyridine prescrite dans les 12 mois précédents sans avoir arrêté le traitement pendant plus de 14 jours. L’étude excluait les patients qui avaient changé de thiénopyridine ou qui avaient eu un ajustement de dose dans les six mois précédents et ceux qui prenaient de la warfarine ou un autre anticoagulant similaire.
Par ailleurs, pour les 33 mois de la durée de l’étude, les patients étaient exclus s’ils devaient subir une chirurgie nécessitant l’arrêt de la prise des antiplaquettaires pendant plus de 14 jours, s’ils avaient une espérance de vie inférieure à trois ans ou s’ils présentaient une hypersensibilité ou une allergie à l’un des médicaments oraux ou contenus dans les tuteurs utilisés. L’étude excluait également les femmes enceintes. Tous les participants devaient donner leur consentement éclairé pour pouvoir prendre part à l’étude.
Interventions : Après l’insertion d’un tuteur pharmacoactif, les sujets recevaient tous une double protection antiplaquettaire pour les 12 mois suivants (période d’essai ouvert sans groupe placebo). Cette double thérapie était composée d’AAS (75 à 162 mg une fois par jour) et d’un inhibiteur du récepteur P2Y12 de type thiénopyridine, soit le clopidogrel (75 mg une fois par jour) ou le prasugrel (10 mg une fois par jour ou 5 mg si moins de 60 kg). Après cet essai ouvert de 12 mois, les sujets toujours admissibles à l’étude étaient répartis de façon aléatoire en deux groupes. Les sujets du premier groupe continuaient à recevoir la thiénopyridine reçue précédemment, et ceux du deuxième groupe recevaient un placebo pendant 18 mois supplémentaires, soit les mois 12 à 30 après le recrutement. L’AAS était poursuivi indéfiniment. Les suivis étaient planifiés selon un horaire prédéfini à 6, 12, 15, 24, 30 et 33 mois après le recrutement. Les chercheurs ont recueilli des informations sur les effets indésirables, les changements de médication, l’adhésion thérapeutique, et l’occurrence d’événements coronariens. L’étude définissait l’adhésion thérapeutique comme la prise de 80 % à 120 % des doses de thiénopyridine prévues, sans aucune interruption de plus de 14 jours. Les chercheurs ont suivi les sujets pendant trois mois supplémentaires après l’arrêt de la prise du clopidogrel ou du prasugrel (mois 30 à 33), pour évaluer les répercussions supplémentaires de l’arrêt de la prise de thiénopyridine sur les objectifs de l’étude.
Points évalués : Les auteurs ont évalué des objectifs d’efficacité et d’innocuité sur les 12 à 30 mois après la pose du tuteur. L’étude a utilisé les critères de l’Academic Research Consortium pour mesurer l’incidence cumulative de thrombose de tuteur, ainsi qu’un critère d’évaluation combiné incluant décès, IM ou AVC pour déterminer l’incidence d’événements cardiovasculaires ou cérébrovasculaires10. L’étude a également mesuré l’incidence cumulative de saignements modérés à graves et de saignements de type 1 à 5, définis respectivement par les critères GUSTO et BARC (Bleeding Academic Research Consortium)11,12. Un panel d’experts ne connaissant pas le traitement reçu par les patients a confirmé ces événements.
Résultats : Des 22 866 patients ayant reçu un tuteur pharmacoactif, 9 961 (43,6 %) ont été répartis de façon aléatoire : 5 020 sujets ont reçu l’AAS et la thiénopyridine, et 4 941 ont reçu l’AAS et un placebo. Au moment du suivi à 30 mois, les données étaient disponibles pour 95,3 % des patients ayant reçu la thiénopyridine et pour 95,4 % de ceux ayant reçu le placebo. Les taux de pertes au suivi et de retraits de l’étude étaient semblables entre les deux groupes, de même que les caractéristiques d’intérêt des patients (voir tableau I).
Tableau I. Caractéristiques d’intérêt des sujets ayant été répartis de façon aléatoirea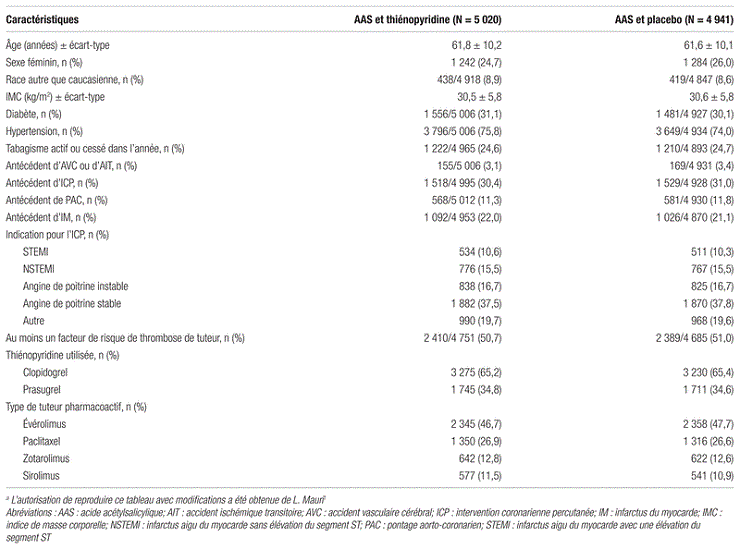
L’incidence cumulative de thrombose de tuteur était inférieure dans le groupe thiénopyridine (0,4 % contre 1,4 % pour le placebo; rapport des risques instantanés [RR] : 0,29; intervalle de confiance à 95 % [IC 95 %] : 0,17–0,48; p<0,001). L’incidence d’événements cardiovasculaires et cérébrovasculaires graves était également inférieure dans le groupe thiénopyridine (4,3 % contre 5,9 %;RR:0,71;IC 95 %:0,59–0,85;p<0,001). Cependant, pour chaque composante prise en considération individuellement, seule l’incidence d’IM était moindre dans le groupe thiénopyridine (2,1 % contre 4,1 %;RR:0,47;IC 95 %:0,37–0,61;p<0,001); l’incidence d’AVC ischémiques et hémorragiques ne différait pas entre les groupes (0,8 % contre 0,9 %;RR:0,8;IC 95 %:0,51–1,25;p=0,32). Enfin, la mortalité non cardiovasculaire était plus élevée dans le groupe thiénopyridine que dans le groupe placebo (1,0 % contre 0,5 %;RR:2,23;IC 95 %:1,32–3,78;p=0,002), alors que la mortalité due à des événements cardiaques ou vasculaires était semblable dans les deux groupes (cause cardiaque : 0,9 % contre 1,0 %;RR:1,9;IC 95 %:0,66–1,52;p=0,98; cause vasculaire : 0,1 % contre 0,1 %;RR:0,98;IC 95 %:0,28–3,39;p=0,98). Un tel résultat pourrait s’expliquer en partie par le fait que plus de patients du groupe thiénopyridine présentaient des antécédents de cancer au moment du recrutement. Les résultats sont illustrés dans le tableau II.
Tableau II. Principaux résultats d’efficacité de l’étude DAPTa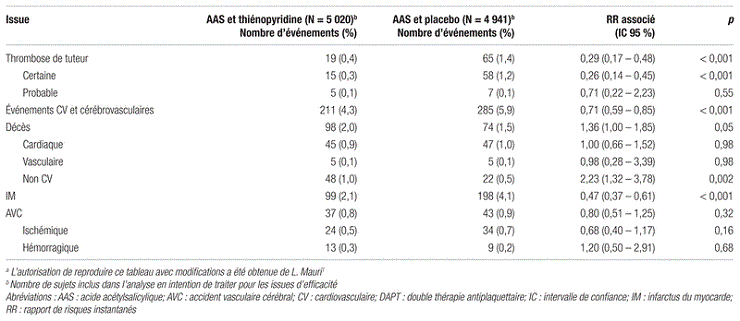
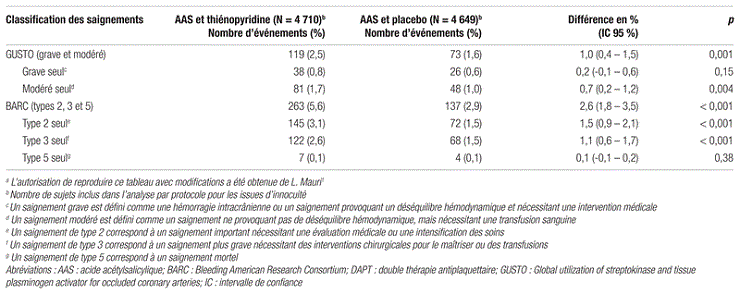
L’incidence de saignements selon les critères GUSTO était plus grande dans le groupe thiénopyridine que dans le groupe placebo (2,5 % contre 1,6 %, différence d’incidence : 1,0 %;IC 95 %:0,4–1,5;p=0,001). Par contre, seuls les saignements modérés contribuaient à cette différence, l’incidence de saignements graves étant similaire dans les deux groupes (0,8 % contre 0,6 %, différence : 0,2 %;IC 95 %:−0,1 à 0,6;p=0,15). Les résultats selon les critères BARC conduisaient à des conclusions similaires. Les résultats sont disponibles dans le tableau III.
Tableau III. Présentation des principaux résultats d’innocuité de l’étude DAPTa

L’étude DAPT semble montrer la supériorité de la double thérapie à base d’AAS et de thiénopyridine comparativement à l’AAS seule pour la prévention des thromboses de tuteur et des événements cardiovasculaires et cérébrovasculaires dans le cadre d’une thérapie de plus de 12 mois après la pose d’un tuteur pharmacoactif. Les résultats de l’étude semblent également indiquer une augmentation légère du risque de saignements modérés avec ce double schéma thérapeutique. Par ailleurs, d’autres études avec une répartition aléatoire et contrôlées de façon similaire par placebo ont été menées précédemment et évaluaient une double thérapie antiplaquettaire prolongée en fonction des mêmes objectifs d’efficacité et d’innocuité. Les études REAL-LATE et ZEST-LATE, regroupées pour l’analyse, et DES-LATE n’ont pas démontré de diminution des risques thrombotiques, cardiovasculaires et cérébrovasculaires avec une double thérapie par AAS et clopidogrel comparativement à une thérapie simple par AAS, dans le cadre d’un traitement d’une durée égale ou supérieure à 24 mois7,13. L’incidence des saignements était également similaire dans les deux groupes thérapeutiques. L’étude PRODIGY, qui comparait six et 24 mois de thérapie avec l’AAS et le clopidogrel, a démontré de manière similaire l’absence de différence entre les deux durées de traitement en ce qui concerne les mêmes objectifs d’efficacité, mais a mis en lumière un risque important d’hémorragie associé à la thérapie prolongée4. Pour chacune de ces études, les auteurs soulèvent la possibilité d’une puissance statistique insuffisante pour démontrer des différences d’efficacité, étant donné la faible incidence des événements étudiés. Ainsi, avant l’étude DAPT, aucune autre étude n’avait démontré la supériorité de la double thérapie antiplaquettaire prolongée14. Deux méta-analyses récentes, qui comparaient l’utilisation d’une double thérapie antiplaquettaire sur une durée prolongée (supérieure à 12 mois) par rapport à la durée de référence actuelle (12 mois) se sont attardées sur ces mêmes objectifs cliniques. La méta-analyse de Navarese et coll.15 comportait trois études et celle d’Udell et coll.16, six études, dont les études DAPT et DES-LATE. La méta-analyse de Navarese et coll. illustrait des résultats similaires à ceux de l’étude DAPT, possiblement en raison du fait que les données de DAPT représentaient environ 80 % du poids de chaque objectif analysé15. La méta-analyse d’Udell et coll. démontrait des résultats similaires. La double thérapie antiplaquettaire prolongée entrainait notamment une diminution significative de 30 % des IM, de 19 % des AVC et de 50 % des thromboses de tuteur, mais une augmentation significative de 73 % des saignements graves non fatals16. La mise en commun de ces différentes études apporte des données probantes supplémentaires intéressantes sur les avantages et les risques associés à la double thérapie antiplaquettaire prolongée. Il implique néanmoins de se demander si les avantages l’emportent ou non sur les risques encourus.
Fait intéressant, les chercheurs de l’étude DAPT ont également observé les sujets pour les mêmes issues entre les mois 30 à 33, lorsque les patients qui avaient reçu la double thérapie cessaient de prendre la thiénopyridine pour ne continuer à prendre que l’AAS. Ces observations mettent en lumière des résultats supplémentaires intéressants pour la prise en charge des patients. L’incidence de thrombose de tuteur augmentait après l’arrêt de la double thérapie, d’une façon similaire à ce qui avait été observé pour le groupe placebo entre les mois 12 à 15, au moment où ces patients passaient d’une double thérapie à une simple thérapie par AAS. Il semble donc que, quelle que soit la durée d’utilisation de la double thérapie antiplaquettaire, à partir du moment où cette dernière sera cessée, les patients courront à nouveau un plus grand risque de thrombose. Il semble que la prolongation du traitement ne fait que reporter ce risque, sans nécessairement le diminuer à long terme après l’arrêt du traitement.
Par ailleurs, bien que l’étude ne soit pas conçue pour déterminer si une thiénopyridine ou un type de tuteur s’avérait supérieur à un autre en matière d’efficacité, certains résultats peu abordés par les auteurs sont potentiellement intéressants. Ainsi, la diminution des thromboses de tuteur après une thérapie antiplaquettaire prolongée pourrait être observée plus spécifiquement avec les tuteurs à base de paclitaxel et d’évérolimus, pour lesquels l’analyse de sous-groupe démontrait une diminution significative respective de 75 % et de 62 %, contrairement aux tuteurs à base de sirolimus et de zotarolimus pour lesquels la différence n’était pas significative. La diminution des événements cardiovasculaires majeurs pourrait quant à elle être associée plus spécifiquement aux tuteurs à base de sirolimus et de paclitaxel, les seuls qui étaient associés à une différence significative respective d’environ 46 % et 48 %. Ces résultats mettent en évidence à quel point les interactions possibles entre les différentes composantes du traitement sont complexes et peuvent avoir une répercussion directe sur le devenir à long terme des patients. En pratique, les principaux tuteurs utilisés sont les pharmacoactifs de troisième génération (zotarolimus). La généralisabilité des résultats s’en trouve affectée.
Parmi les points forts de cette étude, on trouve le protocole à double insu, qui diminue le risque de biais d’évaluation. De plus, le nombre de patients recrutés fournissait à l’étude la puissance nécessaire pour démontrer des résultats statistiquement significatifs, malgré la faible incidence des événements d’intérêt dans l’échantillon à l’étude. Le critère d’adhésion thérapeutique (la prise de 80 % à 120 % des doses d’antiplaquettaires prescrites) permettait également à l’étude de mieux simuler les conditions de la vie quotidienne, ce qui était un point positif pour la possibilité de généraliser les résultats hors du contexte strict d’étude clinique.
Parmi les limites de l’étude, un aspect potentiellement problématique concerne la tenue d’une phase ouverte avant la répartition aléatoire. Le choix initial de la thiénopyridine employée, clopidogrel ou prasugrel, dépendait du clinicien. Cette sélection était probablement motivée par l’évaluation des risques et des avantages pour chaque patient, puisque leurs facteurs de risque respectifs pouvaient varier. Par contre, en stratifiant selon le type de thiénopyridine, ces différents risques se répartissaient aléatoirement entre les groupes, ce qui pouvait atténuer les répercussions de ce premier choix. De plus, les résultats ont pu être influencés par le plus grand nombre d’antécédents de cancer dans le groupe thiénopyridine que dans le groupe placebo après la répartition aléatoire. Étant donné que le cancer augmente le risque thrombotique, les répercussions observées de la thiénopyridine sur la diminution du risque de thrombose de tuteur ont peut-être été réduites, ce qui modulerait les conclusions de l’étude.
Certains aspects pourraient nuire à la généralisabilité des résultats, notamment la sélection des participants à l’étude. Les critères d’exclusion de l’étude ont entraîné la disqualification de près de 57 % des sujets évalués avant la répartition aléatoire. Les sujets inclus dans l’étude pouvaient donc potentiellement présenter des caractéristiques différentes des sujets disqualifiés. De plus, les participants sélectionnés n’avaient pas présenté de thromboses, de saignements et d’événements vasculaires pendant les 12 mois précédant la répartition aléatoire, ce qui signifie qu’ils couraient donc potentiellement moins de risque de présenter les événements faisant partie des objectifs étudiés.
L’absence de ticagrelor dans l’étude, une thiénopyridine de plus en plus utilisée, limite davantage la généralisabilité des résultats au contexte actuel de soins. Néanmoins, l’étude PEGASUS récemment publiée partageait le même questionnement concernant la durée optimale d’une double thérapie antiplaquettaire par ticagrelor et AAS17. Cette étude a obtenu des résultats similaires à ceux de l’étude DAPT, à savoir une diminution du risque combiné de mortalité cardiovasculaire, d’IM ou d’AVC, et une augmentation du risque de saignement grave. À noter qu’en ce qui concerne l’objectif primaire d’efficacité de l’étude PEGASUS, seule la diminution du risque d’IM était statistiquement significative lorsque les objectifs étaient observés individuellement.
L’étude DAPT visait à quantifier les risques et les avantages d’une thérapie antiplaquettaire à base d’AAS et de thiénopyridine de longue durée, comparativement à une thérapie de six à 12 mois. Elle a démontré la supériorité de la double thérapie par rapport à l’AAS seul pour la prévention au-delà de 12 mois des thromboses de tuteurs et des infarctus du myocarde fatals, sans toutefois démontrer d’avantages sur l’incidence d’AVC et de décès cardiovasculaires. Néanmoins, cet avantage est contrebalancé par une augmentation presque équivalente du nombre de saignements modérés à graves, si on compare le nombre nécessaire à traiter et le nombre nécessaire à nuire. L’utilisation d’une double thérapie prolongée devra donc encore être soigneusement individualisée en fonction des caractéristiques des patients et de leur risque d’événements thrombotiques et hémorragiques.
Aucun financement en relation avec le présent article n’a été déclaré par les auteurs.
Tous les auteurs ont rempli et soumis le formulaire de l’ICMJE pour la divulgation de conflits d’intérêts potentiels. Les auteurs n’ont déclaré aucun conflit d’intérêts en relation avec le présent article.
Cet article a été réalisé dans le cadre du cours Communication scientifique de la Faculté de pharmacie de l’Université de Montréal. Les auteurs en remercient les responsables. Une autorisation écrite a été obtenue de ces personnes.
1. Mauri L, Kereiakes DJ, Yeh RW, Driscoll-Shempp P, Cutlip DE, Steg PG et coll. Twelve or 30 months of dual antiplatelet therapy after drug-eluting stents. N Engl J Med 2014;371:2155–66.

2. U.S. Food and Drug Administration. The dual antiplatelet therapy study: critical path drives unique collaboration to improve patient safety. [en ligne] http://www.fda.gov/ScienceResearch/SpecialTopics/CriticalPathInitiative/SpotlightonCPIProjects/ucm171900.htm (site visité le 22 avril 2015).
3. Guyatt GH, Akl EA, Crowther M, Gutterman DD, Schünemann HJ. Executive summary: Antithrombotic therapy and prevention of thrombosis, 9th ed.: American College of Chest Physicians evidence-based clinical practice guidelines. CHEST 2012;14(suppl):7–47.
4. Valgimigli M, Campo G, Monti M, Vranckx P, Percoco G, Tumscitz C et coll. Short-versus long-term duration of dual-antiplatelet therapy after coronary stenting: a randomized multicenter trial. Circulation 2012;125:2015–26.
5. Mauri L, Hsieh WH, Massaro JM, Ho KK, D’Agostino R, Cutlip DE. Stent thrombosis in randomized clinical trials of drug-eluting stents. N Engl J Med 2007;356:1020–9.
6. Tanguay JF, Bell AD, Ackman ML, Bauer RD, Cartier R, Chan WS et coll. Focused 2012 update of the Canadian Cardiovascular Society guidelines for the use of antiplatelet therapy. Can J Cardiol 2013;29:1334–45.
7. Park SJ, Park DW, Kim YH, Kang SJ, Lee SW, Lee CW et coll. Duration of dual antiplatelet therapy after implantation of drug-eluting stents. N Engl J Med 2010;362:1374–82.
8. Feres F, Costa RA, Abizaid A, Leon MB, Marin-Neto A, Botelho RV et coll. Three vs twelve months of dual antiplatelet therapy after zotarolimus-eluting stents: the OPTIMIZE randomized trial. JAMA 2013;310:2510–22.
9. Collet JP, Silvain J, Barthélémy O, Rangé G, Cayla G, Van Belle E et coll. Dual-antiplatelet treatment beyond 1 year after drug-eluting stent implantation (ARCTIC-Interruption): a randomised trial. Lancet 2014;384:1577–85.
10. Cutlip DE, Windecker S, Mehran R, Boam A, Cohen DJ, van Es GA et coll. Academic Research Consortium: clinical endpoints in coronary stent trials: a case for standardized definitions. Circulation 2007;115:2344–51.
11. Topol E, Califf R, Van de Werf F, Armstrong PW, Aylward P, Barbash G et coll. An international randomized trial comparing four thrombolytic strategies for acute myocardial infarction. N Engl J Med 1993;329:673–82.
12. Mehran R, Rao SV, Bhatt DL, Gibson CM, Caixeta A, Eikelbloom J et coll. Standardized bleeding definitions for cardiovascular clinical trials: a consensus report from the Bleeding Academic Research Consortium. Circulation 2011;123:2736–47.
13. Lee CW, Ahn JM, Park DW, Kang SJ, Lee SW, Kim YH et coll. Optimal duration of dual antiplatelet therapy after drug-eluting stent implantation: a randomized, controlled trial. Circulation 2014;129:304–12.
14. Raffoul J, Klein AJP. Dual antiplatelet therapy duration after the placement of a drug-eluting stent: what are the data? Curr Treat Options Cardiovasc Med 2015;17:1–18.
15. Navarese EP, Andreotti F, Schulze V, Kolodziejczak M, Buffon A, Brouwer M et coll. Optimal duration of dual antiplatelet therapy after percutaneous coronary intervention with drug eluting stents: meta-analysis of randomised controlled trials. BMJ 2015;350:h1618.

16. Udell JA, Bonaca MP, Collet JP, Lincoff AM, Kereiakes DJ, Costa F et coll. Long-term dual antiplatelet therapy for secondary prevention of cardiovascular events in the subgroup of patients with previous myocardial infarction: a collaborative meta-analysis of randomized trials. Eur Heart J 2015;pii:ehv443.
17. Bonaca MP, Bhatt DL, Cohen M, Steg PG, Storey RF, Jensen EC et coll. Long-term use of ticagrelor in patients with prior myocardial infarction. N Engl J Med 2015;372:1791–800.
PHARMACTUEL, Vol. 49, No. 1, 2016