Chantal Guévremont1,2,3, B.Pharm., M.Sc., France Varin1,3,4, B.Pharm., M.Sc., Todd C. Lee5, MD, MPH, André Bonnici6, B.Pharm., M.Sc.
Reçu le 26 avril 2016; Accepté après révision le 29 juin 2016
Résumé
Objectif : Évaluer les retombées des recommandations du Programme de gestion thérapeutique des médicaments et comparer l’effet des différents modèles d’intervention clinique.
Description de la problématique : Le Programme de gestion thérapeutique des médicaments élabore des modèles d’intervention clinique pour favoriser l’usage optimal des médicaments. À la suite des résultats de l’analyse descriptive de 2012 concernant l’usage inapproprié d’abréviations et de symboles dans les ordonnances, des recommandations ont été formulées aux cinq centres hospitaliers universitaires du Québec pour qu’ils puissent remédier à cette situation.
Discussion : Quatre abréviations que les établissements doivent cibler en priorité ont été choisies : cc, U/UI, qd et μg. Chaque établissement a précisé ses modèles d’intervention clinique, qui pouvaient comprendre la diffusion de l’information, la rétroaction auprès du prescripteur et, ultimement, l’obligation de rédiger de nouveau les ordonnances fautives. Les abréviations de noms de médicaments ont également été étudiées. La mise en oeuvre de différents modèles d’intervention a entraîné une diminution nette de 3 à 29 % de la fréquence d’utilisation des quatre abréviations dans les ordonnances. On a également observé une diminution nette de la fréquence d’utilisation de noms de médicaments abrégés, variant de 1 à 4 % selon l’établissement. En exigeant une nouvelle ordonnance dans les 24 heures suivant la fautive, un centre hospitalier universitaire a réussi à faire passer son taux de non-conformité sous la barre des 10 %.
Conclusion : Les modèles d’interventions cliniques mis en oeuvre dans les centres hospitaliers universitaires du Québec ont permis de réduire la fréquence d’utilisation d’abréviations interdites dans les ordonnances manuscrites pour la clientèle hospitalisée. La répétition, la variété et la combinaison de mesures d’interventions semblent améliorer les comportements des prescripteurs.
Mots clés : Abréviations dangereuses, hôpital, médicaments, prescription
Abstract
Objective: To assess the impact of the Programme de gestion thérapeutique des médicaments recommendations and to compare the impact of the different clinical intervention models.
Problem description: The Programme de gestion thérapeutique des médicaments has developed clinical intervention models to promote optimal drug use. In light of the results of the 2012 descriptive analysis of the inappropriate use of abbreviations and symbols on prescriptions, recommendations were made to Quebec’s five university teaching hospitals to eliminate this problem.
Problem resolution: Four abbreviations requiring priority action, "cc," "U/UI," "qd," and "μg", were targeted. Each hospital identified its clinical intervention models, which could include disseminating information, giving feedback to the prescriber and, finally, requiring the prescriber to issue a new prescription in the event of a faulty one. Abbreviations of drug names were examined as well. The application of different intervention models resulted in a net improvement of 3 to 29% in the frequency of use of these four abbreviations. There was a net improvement of 1 to 4%, depending on the hospital, in the use of abbreviated drug names. By requiring a new prescription within 24 hours after the faulty one, one hospital improved its noncompliance rate to below 10%.
Conclusion: Applying clinical intervention models at Quebec’s university hospitals reduced the proportion of prohibited abbreviations on handwritten inpatient prescriptions. Repeating, varying and combining interventions seem to improve certain behaviours.
Keywords: Dangerous abbreviations, drugs, hospital, prescription
Le Programme de gestion thérapeutique des médicaments (PGTM) élabore des modèles d’intervention clinique pour favoriser l’usage optimal des médicaments1. Ces modèles proposent des outils efficaces et utiles aux cliniciens pour favoriser un transfert de connaissance dans le but de résoudre un problème mis en évidence à la suite d’une analyse descriptive ou d’une revue d’utilisation des médicaments. Le PGTM cible principalement les interventions suivantes : réunions éducatives, audit et rétroaction, visiteurs médicaux (à savoir, visite d’une personne spécialement formée à cet effet faite à des professionnels de la santé dans leur milieu de pratique), participation d’un leader d’opinion et distribution de matériel éducatif.
À la suite des résultats de l’analyse descriptive de 2012 concernant l’usage inapproprié d’abréviations et de symboles dans les ordonnances internes2, le PGTM a formulé des recommandations et les cinq centres hospitaliers universitaires (CHU) du Québec ont élaboré différents modèles d’intervention clinique pour résoudre ce problème. Cet article discute des retombées des interventions effectuées et compare l’effet de différentes mesures ciblées pour trois CHU qui ont fait un suivi de l’état des ordonnances après les interventions.
Le PGTM a fait état de la situation quant à l’utilisation d’abréviations, de symboles et d’inscriptions numériques dans les ordonnances de cinq CHU du Québec en 20122. Cette analyse descriptive a été réalisée après l’adoption et la diffusion de la liste des abréviations dangereuses publiée par l’Institut pour la sécurité des médicaments aux patients du Canada (ISMP Canada). Afin de se conformer à la pratique organisationnelle requise pour Agrément Canada, les CHU adoptent cette liste intégrale ou l’adaptent à des critères locaux en y ajoutant des abréviations supplémentaires tirées de la liste de l’Institute for Safe Medication Practices (ISMP) aux États-Unis3,4.
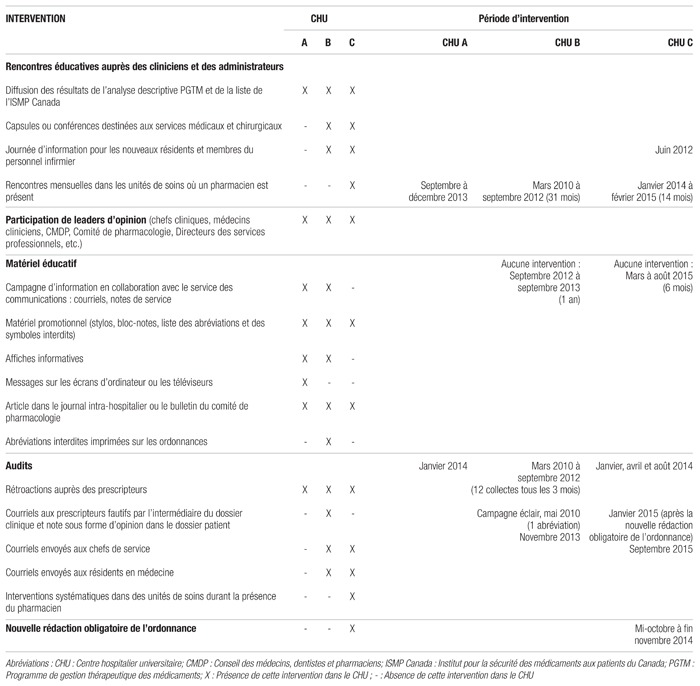
À la suite de la publication du rapport du PGTM en 2012, un modèle d’intervention clinique a été élaboré afin de sensibiliser les cliniciens et d’effectuer les corrections nécessaires1. Ce modèle d’intervention clinique visait à éradiquer quatre abréviations en priorité (cc pour centimètre cube; U/UI pour unité/unité internationale; qd pour chaque jour; μg pour microgramme) ainsi que les abréviations de noms de médicament, selon un échéancier et une stratégie propres à chaque CHU (intervention visant par exemple l’ensemble des quatre abréviations ou une abréviation à la fois). Les CHU devaient déterminer, parmi les interventions proposées, celles qui pouvaient s’appliquer à leur situation et l’intensité à y consacrer en tenant compte entre autres des ressources humaines disponibles pour parvenir à mettre ces interventions en place. Les interventions réalisées afin d’éliminer l’usage d’abréviations et de symboles proscrits sont réparties dans l’une des cinq catégories suivantes : rencontres éducatives, participation de leaders d’opinion, matériel éducatif, audit et rétroaction, represcription obligatoire (un volet plus coercitif). Puisqu’un groupe imposant de prescripteurs de différents services médicaux et chirurgicaux sur différents sites devaient être joints afin de mettre en oeuvre les interventions, il était primordial pour les CHU de s’adjoindre des leaders d’opinion pour collaborer à la mise en place des interventions. Une telle collaboration existait pour les trois CHU, en plus du soutien de l’exécutif du Conseil des médecins, dentistes et pharmaciens et des directions, telles que celles des services professionnels, des soins infirmiers et des chefs de certains services médicaux et chirurgicaux.
Les trois CHU ont réalisé plusieurs activités éducatives afin de sensibiliser aussi bien les prescripteurs que le personnel infirmier à l’usage fautif d’abréviations dangereuses. Un des CHU a répété régulièrement les cycles d’éducation et de formation, tandis qu’un autre a davantage ciblé ces cycles en fonction des résultats par services médicaux et chirurgicaux. Pour cette évaluation de la répercussion de la mise en oeuvre des modèles d’intervention clinique dans chacun des trois CHU, les rencontres sous différentes formes et la distribution de matériel éducatif ont été étalées sur une ou plusieurs périodes d’intervention. Les nouveaux résidents en médecine et les nouvelles infirmières de deux des trois CHU ont également tiré profit d’une sensibilisation sur le sujet au cours d’une journée de formation.
À titre de matériel éducatif, une copie plastifiée des abréviations à proscrire a été distribuée ou redistribuée aux prescripteurs ou aux unités de soins dans les trois CHU. Cette copie était fournie en format de poche ou sous la forme d’un diviseur à insérer dans chaque dossier-patient. Des bulletins d’information ont également été diffusés à différentes audiences par différents moyens de communication (écran de télévision ou d’ordinateur, courriels, etc.) et, pour un CHU, de façon régulière à 13 reprises. Un ou des audits rétrospectifs, d’une durée d’un jour en majorité, ont été effectués pour les trois CHU et une rétroaction a eu lieu par la suite pour deux d’entre eux, sous forme de courriels aux prescripteurs concernés et à leur chef de département clinique. Ces interventions visaient à expliquer les risques liés à l’utilisation d’abréviations dangereuses et proposaient la correction à apporter. Enfin, un CHU a exigé une nouvelle rédaction obligatoire des ordonnances fautives dans un délai de 24 heures à compter de la rédaction de l’ordonnance originale. Cette intervention s’est déroulée sur une période d’une semaine par unité de soins pour quatre unités de soins ayant obtenu des taux de non-conformité très élevés pour des audits antérieurs.
À la suite de l’application de différents modèles d’intervention clinique dans les CHU, un nombre total de 8 435 ordonnances manuscrites [y compris la transcription d’ordonnances verbales rédigées uniquement par le personnel infirmier (aucune ordonnance écrite par les pharmaciens)] ont été analysées pour les trois CHU. Ces ordonnances provenaient du dernier audit effectué dans chaque CHU (POST) après une période d’interventions éducatives (tableau I). Cette période éducative faisait suite à l’analyse descriptive du PGTM réalisée en juin 2011 (PRÉ) et publiée en 2012. Chaque prescription apparaissant sur la feuille d’ordonnance était considérée comme un item à auditer. Pour les CHU B et C, les résultats d’un audit supplémentaire (AUTRE) relativement éloigné de toutes formes d’intervention (soit respectivement plus d’un an et de six mois après la dernière intervention) sont présentés afin de vérifier la persistance des résultats (tableau II).
Tableau I Modèle d’intervention clinique par Centre hospitalier universitaire
Tableau II Analyse des ordonnances à la recherche de quatre abréviations ciblées et de noms de médicaments abrégés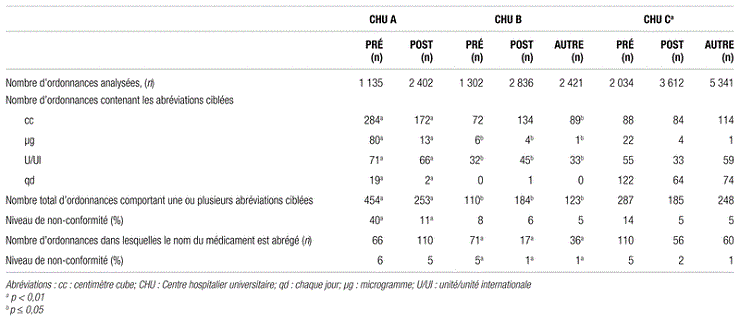
En tenant compte des résultats du dernier audit effectué, à savoir l’audit POST pour le CHU A et l’audit AUTRE pour les CHU B et C, les analyses ont montré une diminution nette (respectivement de 3, 9 et 29 % pour le CHU B, le CHU C et le CHU A) de la fréquence d’utilisation des quatre abréviations ciblées. Parmi celles-ci, la plus fréquente demeure « cc » (POST : 45 à 73 % des abréviations utilisées). On observe cependant une fluctuation dans la fréquence d’utilisation de trois abréviations fautives (U/UI, cc et qd) pour les CHU B et C. Les résultats ont également montré une diminution nette (de 1 % pour le CHU A à 4 % pour les CHU B et C) de l’utilisation de noms de médicaments abrégés. Le CHU C a effectué une intervention plus coercitive, qui diffère de celle des autres CHU. Cette intervention, qui exigeait une nouvelle rédaction de l’ordonnance dans les 24 heures de la rédaction de l’ordonnance fautive au cours d’une rencontre en face à face avec les prescripteurs responsables sur des unités de soins ciblées, semble avoir permis à ce CHU de faire passer son niveau de non-conformité de 14 % à 5 % pour les quatre abréviations à l’étude. Cette intervention avait eu lieu deux mois avant l’audit POST.
À la lecture du tableau II, on constate que le nombre d’ordonnances observées a parfois doublé entre les audits PRÉ (collecte des données sur une journée de juin 2011) et POST pour deux des trois CHU (CHU A et B). Pour le CHU C, une variation du nombre d’ordonnances observées est également notée pour l’audit AUTRE. Cette augmentation du nombre d’ordonnances analysées n’affecte en rien les résultats, puisque ces derniers représentent des proportions. Elle s’explique par les ajouts ou les regroupements de sites aux CHU depuis la collecte des données au moment de l’audit PRÉ. Un test chi-carré a été utilisé pour comparer les résultats PRÉ/POST et PRÉ/AUTRE, lorsque cela était possible.
Le PGTM a réalisé une revue de la documentation scientifique il y a quelques années dans le but de définir des interventions pour favoriser un transfert de connaissances visant un usage optimal de la médication5. La diffusion de l’information par le biais de réunions et de distribution de matériel éducatif, l’audit et la rétroaction sont les interventions qui ont été utilisées pour élaborer le modèle d’intervention clinique après l’analyse descriptive de 2012 portant sur l’utilisation des abréviations et des symboles dangereux dans les ordonnances pharmaceutiques. Une combinaison d’interventions est recommandée aux centres afin qu’ils puissent obtenir une répercussion positive plus importante. Cependant, il peut être difficile de mesurer les retombées d’une intervention isolée, puisque la plupart des études recensées sur les abréviations et les symboles à proscrire dans la rédaction des ordonnances ont évalué des interventions combinées ou ont mesuré les indicateurs de façons différentes6,7.
Il importe d’interpréter avec prudence les pourcentages de non-conformité répertoriés dans la documentation scientifique, lorsque mis en parallèle avec ce modèle d’intervention clinique, puisque les paramètres peuvent différer. La présente analyse, menée auprès de trois CHU, diffère en ce qui concerne l’intensité et la fréquence des interventions appliquées, mais également en matière de certains paramètres de collecte. L’écart entre les CHU est considérable (3 à 29 %) en ce qui concerne l’amélioration nette du niveau de non-conformité. De plus, les résultats obtenus pour plusieurs des abréviations à la suite des interventions cliniques sont significatifs pour les CHU A et B. Quant au CHU C, l’ensemble des résultats obtenus est significatif (tableau I). Certaines variables peuvent expliquer cet écart, notamment la date de début des modèles d’intervention clinique dans les CHU, la durée des interventions, l’intensité et la fréquence des audits avec ou sans rétroaction et les combinaisons d’interventions. Il convient donc d’analyser les résultats du PGTM de façon séparée. Pour le CHU A, qui a obtenu une diminution de 29 % de la fréquence d’utilisation des abréviations (40 % au moment de l’audit PRÉ; 11 % au moment de l’audit POST), le succès de sa campagne d’éducation d’une durée de trois mois comme seule intervention ne semble pas avoir été égalé ailleurs. Cette campagne a réussi à elle seule à faire chuter de façon drastique le niveau de non-conformité, qui était au départ très élevé.
La documentation scientifique rapporte que la performance de base est inversement associée à l’efficacité (c.-à-d. moins un centre est efficace à la base, plus une intervention comme l’audit et la rétroaction auront une répercussion importante). De plus, l’intensité de la campagne du CHU A, qui a mobilisé plusieurs intervenants clés avec une distribution de matériel éducatif diversifié sur une période limitée, pourrait expliquer ce résultat. Cependant, il n’est pas possible de savoir si cette amélioration a perduré. La campagne d’éducation intensive sur une période de deux mois adoptée par Horon et coll. au tout début de leur période d’intervention d’une durée de quatre ans avait permis une chute du niveau de non-conformité de 8,5 % (passant de 22,2 % à 13,7 %) au premier audit8.
L’amélioration démontrée pour les CHU B et C, à savoir une diminution nette de la fréquence d’utilisation des abréviations ciblées entre l’audit PRÉ et l’audit AUTRE (diminution respective de 3 % et de 9 %), semble avoir été influencée par la durée d’intervention plus longue ainsi que par le nombre d’audits et de rétroactions subséquents. Cette amélioration est le fruit de tournées éducatives, ciblées ou non, d’interventions éclair pour des abréviations spécifiques, et d’audits et de rétroactions soutenus susceptibles de changer les comportements des prescripteurs. Il convient ici de préciser que pour le CHU B, la mise en place d’un modèle d’intervention clinique avait devancé l’étude du PGTM; ceci explique en partie le résultat du niveau de non-conformité plus bas (8 %) en PRÉ intervention (tableau II). En 2010, préalablement à l’étude du PGTM, le niveau de non-conformité s’élevait à 20,3 % pour l’ensemble des abréviations et des symboles fautifs de leur liste locale de ce CHU9.
Cette amélioration observée pour les CHU B et C est similaire à celle décrite par Raymond et coll. pour le Winnipeg Regional Health Authority10. Cet établissement rapporte un niveau de non-conformité de 26,4 % sans intervention, toutes abréviations fautives confondues, qui chute sept mois plus tard à 24,9 % après la campagne d’éducation incluant la participation de leaders d’opinion. À la suite d’une phase de rétroaction ciblée d’une durée de quatre mois concernant quatre abréviations et symboles dangereux les plus fréquents (QD : chaque jour; SC : sous-cutané; U : unité; zéro à droite) ainsi que l’abréviation des noms de médicaments, le taux de non-conformité se chiffre à 19,1 %10. Cette phase de rétroaction, bien que mise en place environ deux ans après l’audit suivant la phase d’éducation, a donc permis une réduction de plus de 5 % du niveau de non-conformité10.
L’amélioration nette du taux de non-conformité des CHU B et C (respectivement 3 et 9 % sur 31 mois et 14 mois) pour les quatre abréviations fautives est comparable à celle observée par Horon et coll. qui, pour les audits subséquents à celui suivant la phase d’éducation, ont enregistré une baisse nette du niveau de non-conformité de 5,8 % après trois ans8. Le PGTM préconise l’ajout d’une phase d’audit ou de rétroaction à la phase éducative. L’audit accompagné de rétroaction semble généralement efficace, mais l’effet de cette seule intervention serait plutôt modeste1. Pour le CHU A, dont la seule intervention était une campagne éducative, il est intéressant de se demander si les répercussions d’une rétroaction auraient davantage amélioré ce résultat et auraient permis d’abaisser le niveau de non-conformité sous le seuil des 10 % au cours d’un audit subséquent.
Pour le CHU C, dans un audit précédant l’intervention POST (août 2014, tableau I), le fait d’identifier les services médicaux ou chirurgicaux émettant la majorité des ordonnances non conformes a favorisé la mise en place d’interventions plus coercitives, avec la collaboration de leaders d’opinion et du comité de pharmacologie. Le refus de servir était partiel, puisqu’il permettait la libération d’une dose pour des situations critiques, telles que l’usage d’antibiotiques ou d’anticoagulants, afin de ne pas nuire au patient et d’éviter de déléguer le rôle de « police » au personnel infirmier. Un pharmacien avait la responsabilité, dans les 24 heures de la rédaction de l’ordonnance fautive, de rencontrer le prescripteur pour exiger une nouvelle ordonnance. Ce plan d’action semble avoir aidé à faire chuter le taux de non-conformité sous le seuil des 10 % deux mois plus tard, mais il a nécessité un apport en ressources humaines important.
Peu d’établissements ont appliqué une politique coercitive de « refus de servir » lorsque les ordonnances contenaient des abréviations dangereuses6,11,12. Cette politique comporte des inconvénients sérieux, comme une charge de travail considérable, la perception du rôle de « policier » du pharmacien et du personnel infirmier avec la possibilité de conflits, une transcription accrue d’ordonnances verbales pour pallier au refus, des retards de traitement et, enfin, des risques d’omission d’administration de doses. En définitive, une telle politique n’a pas permis d’enrayer complètement le problème et les taux de non-conformité du CHU C ne se démarquent pas de ceux du CHU B.
Une reprise d’audits sans intervention au préalable, après un an pour le CHU B et six mois pour le CHU C, démontre une persistance des résultats. Cette situation diffère de celle observée dans l’étude de Horon et coll., pour laquelle une réduction constante du niveau de non-conformité a été enregistrée jusqu’au quatrième audit (au bout de quatre ans) pour s’établir à 7,9 %, bien que l’étude ne précise pas si des interventions éducatives ont continué tout au long de cette période8. Les résultats des CHU B et C pourraient s’expliquer par la forte rotation de résidents en médecine, d’où la difficulté à les rejoindre tous avec des périodes de collecte d’une seule journée. Enfin, comme Horon et coll. le décrivent, il est parfois impossible d’identifier le prescripteur en raison d’une écriture illisible et de l’absence du numéro de permis, ce qui peut empêcher la rétroaction pour bon nombre d’ordonnances (jusqu’à 60 % des cas)8. Le CHU C, qui transmettait ses courriels de rétroaction par messagerie électronique, a fait également part de cette difficulté; en comparaison, le CHU B avait la possibilité d’alerter directement les prescripteurs fautifs par des interventions à même le dossier clinique des patients.
Finalement, on doit se questionner sur la fréquence d’utilisation de noms de médicaments abrégés. Les valeurs de départ d’environ 5 % observées pour les trois CHU sont comparables à celles répertoriées par Horon et coll. (5,2 %)8. Les résultats de Raymond et coll. à cet égard se chiffraient à 2,8 % au départ. Ils se sont malheureusement détériorés à 4,3 % après la phase de rétroaction, deux ans après la phase d’éducation8,10. Ces valeurs diminuent pour les trois CHU au gré des audits. L’utilisation d’abréviations de noms de médicaments est dangereuse, car leur interprétation pourrait être erronée (p. ex. utilisation de HC/HCT/HCTZ pour l’hydrochlorothiazide) ou l’abréviation pourrait être illisible. Il est recommandé de limiter au minimum le nombre d’abréviations de noms de médicaments qui seront approuvés et d’en dresser une liste locale.
Avant d’accepter une abréviation, le CHU doit évaluer le risque associé et se demander si une interprétation erronée de l’abréviation a déjà porté préjudice au patient. Il est intéressant de constater que d’autres organismes ont émis des listes d’abréviations à éviter. La liste de l’ISMP des États-Unis en énumère vingt4. La commission australienne accepte l’utilisation du nom commercial pour une combinaison de médicaments comprenant une pénicilline (TazocinMD) afin d’éviter les abréviations communes de type « ptz », « pip/tazo » ou « Tazo ». Cette même commission juge inacceptable l’usage très fréquent de « G-CSF » pour le filgrastim et acceptable l’utilisation de l’abréviation « PCA » pour patient controlled analgesia, tandis que l’ISMP américaine interdit cette dernière en raison de la confusion possible avec la procainamide13. Chaque CHU a donc pour mandat de communiquer clairement les abréviations qui seront acceptées dans son établissement.
Différents facteurs ont également pu contribuer à l’amélioration du taux de non-conformité des CHU vis-à-vis de l’utilisation des abréviations dangereuses, notamment une plus grande utilisation d’ordonnances pré-imprimées exemptes d’abréviations et de symboles interdits par les CHU, ainsi que les interventions en continu des pharmaciens oeuvrant directement auprès du prescripteur dans certaines unités de soins. Ces facteurs, couplés au prescripteur électronique, limiteront la rédaction d’ordonnances manuscrites et favoriseront une meilleure pratique. Malheureusement, tel que le rapport de 2013–2014 sur les pharmacies hospitalières canadiennes le mentionne, seulement 10 % des établissements offraient aux prescripteurs un système informatisé de saisie des ordonnances, loin de la cible de 75 % fixée par la Société canadienne des pharmaciens d’hôpitaux dans ses objectifs de 201514. Les ordonnances manuscrites existeront donc pour quelques années encore et les efforts pour éliminer l’utilisation d’abréviations et de symboles fautifs doivent être maintenus.
Les modèles d’intervention clinique appliqués dans les CHU du Québec ont permis de réduire la proportion d’abréviations interdites ciblées figurant dans les ordonnances pharmaceutiques. La documentation scientifique décrit les difficultés à modifier les habitudes de prescription, malgré l’utilisation de différents types d’interventions, et mentionne que l’utilisation d’une combinaison d’interventions – comme l’éducation couplée à la rétroaction – est habituellement plus efficace que l’usage d’une intervention isolée. Les données recueillies dans la présente étude ne permettent pas de déterminer clairement quelle intervention s’est avérée la plus efficace pour l’ensemble des CHU. Cependant, la répétition, la variété et la combinaison d’interventions semblent améliorer certains comportements des prescripteurs.
Aucun financement en relation avec le présent article n’a été déclaré par les auteurs.
Tous les auteurs ont rempli et soumis le formulaire de l’ICMJE pour la divulgation de conflits d’intérêts potentiels. Les auteurs n’ont déclaré aucun conflit d’intérêts actuel ou potentiel en relation avec le présent article.
Les auteurs remercient Serge Maltais, chargé d’utilisation sécuritaire des médicaments, ainsi que Marie-Claude Michel et Martin Turgeon, pharmaciens, tous trois ayant participé à la révision des données afin de permettre une comparaison des paramètres spécifiques revus dans cet article. Une autorisation écrite a été obtenue de ces personnes.
1. Le programme de gestion thérapeutique des médicaments. Modèle d’intervention clinique. [en ligne] http://pgtm.qc.ca/methodes-dintervention-clinique-2/ (site visité le 23 février 2016).
2. Le programme de gestion thérapeutique des médicaments. Publications. [en ligne] http://pgtm.org/documentation/FSW/Abreviations_AD_20121016.pdf (site visité le 23 février 2016).
3. Liste des abréviations dangereuses. ISMP Canada. Toronto (Ontario). 2006. [en ligne] http://www.ismp-canada.org/fr/dangerousabbreviations.htm (site visité le 23 février 2016).
4. ISMP’s list of error-prone abbreviations, symbols, and dose designations. ISMP. Horsham, PA (États-Unis). 2013. [en ligne] http://www.ismp.org/tools/errorproneabbreviations.pdf (site visité le 1er avril 2016).
5. Le programme de gestion thérapeutique des médicaments. Guide méthodologique. [en ligne] http://pgtm.qc.ca/guide-methodologique/ (site visité le 23 février 2016).
6. Abushaiga ME, Zaran FK, Bach DS, Smolarek RT, Farber MS. Educational interventions to reduce use of unsafe abbreviations. Am J Health Syst Pharm 2007;64:1170–3.
7. Alshaikh M, Mayet A, Adam M, Ahmed Y, Aljadhey H. Intervention to reduce the use of unsafe abbreviations in a teaching hospital. Saudi Pharm J 2013;21:277–80.
8. Horon K, Hayek K, Montgomery C. Prohibited abbreviations: seeking to educate, not enforce. Can J Hosp Pharm 2012;65:294–9.
9. Maltais S. Campagne sur les abréviations dangereuses au CHU de Sherbrooke. Pharmactuel 2013;46:288–93.
10. Raymond CB, Sproll B, Coates J, Woloschuck DMM. Evaluation of a medication order writing standards policy in a regional health authority. Can Pharm J 2013;146:276–83.
11. Samaranayake NR, Cheung DST, Lam MPS, Cheung TT, Chui WCM, Wong ICK et coll. The effectiveness of a ‘Do Not Use’ list and perceptions of healthcare professionals on error-prone abbreviations. Int J Clin Pharm 2014;36:1000–6.
12. Traynor K. Enforcement outdoes education at eliminating unsafe abbreviations. Am J Health Syst Pharm 2004;61:1314–5.
13. Australian commission on safety and quality in healthcare. Recommendations for terminology, abbreviations and symbols used in the prescribing and administration of medicines. [en ligne] http://www.safetyandquality.gov.au/wp-content/uploads/2012/01/32060v2.pdf (site visité le 5 avril 2016).
14. Comité éditorial sur les pharmacies hospitalières canadiennes. Rapport sur les pharmacies hospitalières canadiennes 2013–2014. [en ligne] http://lillyhospitalsurvey.ca/hpc2/content/ReportsF3.asp (site visité le 24 février 2016).
PHARMACTUEL, Vol. 49, No. 3, 2016