Perrine Drancourt1,2, Suzanne Atkinson3, B.Pharm., M.Sc., Denis Lebel4, B.Pharm., M.Sc., Johanne Daupin5, Pascal Bédard6, B.Pharm., M.Sc., Jean-François Bussières7,8, B.Pharm., M.Sc., MBA, FCSHP
Reçu le 3 mai 2016; Accepté après révision le 4 octobre 2016
Résumé
Objectif : Cette étude a pour objectif principal l’évaluation de la conformité des meilleurs schémas thérapeutiques possibles à l’admission, réalisés à l’urgence et dans les autres unités de soins. Son objectif secondaire vise l’évaluation de la qualité des meilleurs schémas thérapeutiques possibles basée sur la comparaison de l’information recueillie dans le formulaire rempli à l’urgence et dans les unités de soins dans les notes médicales d’admission.
Mise en contexte : Depuis 2006, la réalisation du bilan comparatif des médicaments aux points de transition des soins est une pratique organisationnelle requise par Agrément Canada. Il s’agit d’une étude descriptive rétrospective. L’étude a été menée au Centre hospitalier universitaire Sainte-Justine et approuvée par le Comité d’éthique de la recherche de l’établissement.
Résultats : Au total, 100 patients ont été inclus dans l’étude, 22 patientes adultes du service d’obstétrique gynécologie (âge moyen : 32 ans) et 78 enfants (âge moyen : 5,7 ans). L’évaluation a porté sur l’analyse des 145 formulaires du meilleur schéma possible contenus dans les 100 dossiers médicaux dont, 60 rédigés à l’urgence et 85 rédigés dans les services. Les taux de présence du formulaire du meilleur schéma thérapeutique possible étaient très élevés pour tous les patients (94 %, 94/100), qu’ils aient été admis en passant par l’urgence (96 %, 68/71) ou directement à l’étage (90 %, 26/29).
Conclusion : Malgré la présence importante du meilleur schéma thérapeutique possible dans les dossiers médicaux, toutes les sections du formulaire ne sont pas remplies lors de sa rédaction. Si ces données démontrent l’adoption croissante du meilleur schéma thérapeutique possible, force est de constater que son utilisation n’est pas encore optimale.
Mots clés : Agrément, bilan comparatif des médicaments, histoire médicamenteuse, meilleur schéma thérapeutique possible
Abstract
Objective: The primary objective was to assess best possible medication history compliance at admission in the emergency department and the other care units. The secondary objective was to assess best possible medication history quality by comparing the information gathered on the form in the emergency department and the other care units, and the admission medical notes.
Background: Medication reconciliation at care transition points has been an Accreditation Canada-required organizational practice since 2006. This was a retrospective descriptive study conducted at the Centre hospitalier universitaire Sainte-Justine with its research ethics board’s approval.
Results: A total of 100 patients were included in the study: 22 adult obstetrics/gynecology patients (mean age: 32.0 years) and 78 children (mean age: 5.7 years). From the 100 charts analyzed, 60 best possible medication histories from the emergency department and 85 best possible medication histories from the other departments were evaluated. The best possible medication history presence rates were very high for all the patients (94%, 94/100), whether they had been admitted through the emergency department (96%, 68/71) or directly to a ward (90%, 26/29).
Conclusion: Despite a high best possible medication history presence rate in the charts, not all sections of the form are completed when it is filled out. Although these data show an increasing uptake of the use of the best possible medication history, its use is still not optimal.
Keywords: Accreditation, best possible medication history, medication history, medication reconciliation
Depuis 2006, la réalisation du bilan comparatif des médicaments (BCM) aux points de transition des soins est une pratique organisationnelle requise (POR) par Agrément Canada1. La démarche du BCM consiste, dans un premier temps, à établir à l’admission le meilleur schéma thérapeutique possible (MSTP), correspondant à la liste des médicaments et produits de santé naturels (PSN) que prend le patient à son domicile. Par la suite, le MSTP sera comparé aux prescriptions hospitalières rédigées aux points de transition (admission, transfert et sortie du patient). Ce processus normalisé de conciliation médicamenteuse permet de déceler et de clarifier les éventuelles divergences, ce qui doit assurer la continuité de la prise en charge médicamenteuse du patient hospitalisé et éviter les erreurs médicamenteuses1. De nombreuses associations professionnelles et sociétés savantes valorisent la démarche du bilan comparatif des médicaments. Au Canada, la Société canadienne des pharmaciens d’hôpitaux en a fait une priorité parmi ses objectifs de 20152.
Au sein de notre établissement mère-enfant, de nombreux travaux ont été menés depuis 2007 afin d’aboutir à l’actuel programme structuré de BCM3–9. Ainsi, le personnel infirmier de l’urgence et de l’unité de soins, en collaboration avec le patient, sa famille et au moins une autre source d’information, est chargé d’établir le MSTP à l’admission du patient en remplissant un unique formulaire standardisé, puis en le télécopiant à la pharmacie. En moyenne, le taux de MSTP remplis et télécopiés au département de pharmacie est d’environ 75 %10. Le pharmacien est ensuite en mesure de procéder à la conciliation médicamenteuse dans les 24 premières heures qui suivent l’admission du patient3.
L’évaluation du respect du processus du BCM au sein des établissements et la mise en place au besoin d’améliorations font partie des tests de conformité exigés par Agrément Canada pour la POR du BCM. Le processus optimal et sécuritaire requiert que le MSTP soit conforme aux exigences fixées (p. ex. deux sources consultées, mention des allergies, de la prise ou non de médicaments ou de produits de santé naturels). Le MSTP doit être également de qualité (c.-à-d. exhaustivité des données recherchées) pour permettre une prise en charge sûre. Dans le cadre de notre programme d’amélioration continue des pratiques, nous nous sommes intéressés à nouveau à la conformité et à la qualité des MSTP réalisés au sein de notre établissement.
Il s’agit d’une étude descriptive rétrospective. Son objectif principal est l’évaluation à l’admission de la conformité des MSTP réalisés à l’urgence (MSTP-U) et dans les autres unités de soins (MSTP-S). Son objectif secondaire est l’évaluation de la qualité des MTSP basée sur la comparaison des informations recueillies dans le MSTP-U, le MSTP-S et dans les notes médicales d’admission.
L’étude a été menée au Centre hospitalier universitaire Sainte-Justine et approuvée par le Comité d’éthique de la recherche de l’établissement.
Une liste de tous les patients admis du 19 au 26 octobre 2014 a été extraite du dossier pharmacologique informatisé (GespharRxMD, CGSI TI, Québec, Qc, Canada). À partir de cette liste, un échantillon de convenance de 100 formulaires de MSTP répartis au prorata des admissions dans les différents services de soins a été sélectionné de façon aléatoire. Les dossiers médicaux des patients étaient consultables au moyen du logiciel ChartmaxxMD, Montréal, Qc, Canada.
Le contenu des MSTP-U, des MSTP-S et des notes médicales à l’admission a été consulté dans le dossier médical numérisé des patients (ChartmaxxMD, Mediplus, Montréal, Qc, Canada).
Afin d’évaluer le profil de conformité des MSTP-U et MSTP-S, nous avons déterminé neuf variables applicables correspondant à tous les champs du formulaire : 1) mention ou absence d’allergie, 2) mention ou absence d’intolérance, 3) mention de la source consultée pour le remplissage du MSTP (c.-à-d. absence ou présence), 4) mention du nom de la pharmacie communautaire, mention de la présence ou de l’absence de médicament pris au domicile, 5) mention de la prise ou non de PSN au domicile, 6) signature du MSTP par au moins une personne, 7) nombre de sources utilisées pour remplir le MSTP, 8) types de sources consultées (parents/tuteurs, patients, dossier médical antérieur, 9) liste personnelle de médicaments, liste obtenue de la pharmacie d’officine, médicaments du patient).
Afin d’évaluer le profil de qualité des MSTP, nous avons comparé les informations recueillies dans les MSTP-U et MSTP-S à l’histoire médicamenteuse consignée dans les notes médicales d’admission. Les critères évalués étaient la présence du nom du produit pharmaceutique (générique ou commercial), du dosage (c.-à-d. teneur), de la voie d’administration, de la posologie journalière, de la mention relative à la dernière dose administrée et, le cas échéant, d’autres renseignements relatifs à cette ordonnance (p. ex. l’observance du patient). Les taux de présence de chacune de ces informations ont été comparés selon la source du formulaire consulté. Une grille de collecte de données a été élaborée, validée et préalablement testée à partir d’un chiffrier (MS Excel 2010MD, Seattle, WA, ÉUA).
Nous avons procédé à l’extraction des statistiques descriptives et à la comparaison des variables catégoriques au moyen d’un test de khi carré avec une marge d’erreur alpha de 0,05.
Au total, 100 patients ont participé à l’étude, soit 22 patientes adultes du service d’obstétrique gynécologie (âge moyen : 32 ans) et 78 enfants (âge moyen : 5,7 ans). La majorité des patients (n = 71) était passée par les urgences à l’admission avant d’être transférés dans un service de soins tandis que les autres (n = 29) ont été directement admis dans un service de soins donné. Les patients étaient principalement hospitalisés en pédiatrie (n = 48), en obstétrique-gynécologie (n = 22) et en chirurgie pédiatrique (n = 17).
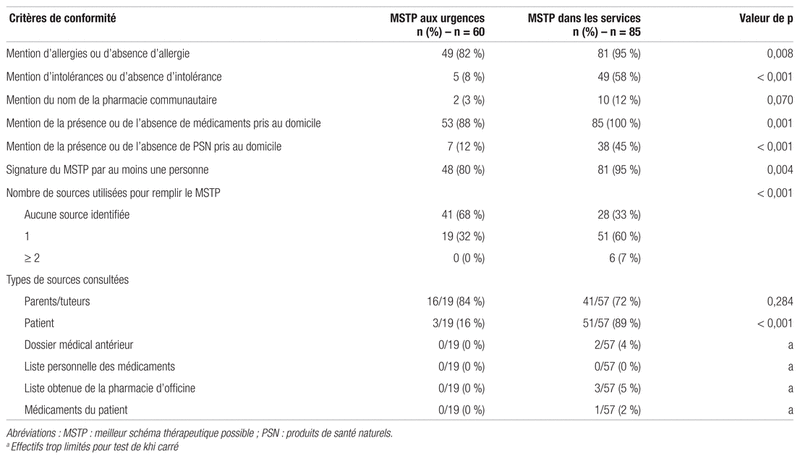
Les 100 dossiers médicaux analysés ont donné lieu à l’évaluation de 60 MSTP-U et de 85 MSTP-S. Tous les patients bénéficiaient d’un taux de MSTP très élevé (94 %, 94/100), qu’ils aient été admis en passant par l’urgence (96 %, 68/71) ou directement à l’étage (90 %, 26/29). Parmi les patients admis d’abord à l’urgence, on a observé la présence d’un MSTP-U dans 85 % (60/71) des dossiers ainsi qu’une duplication des formulaires (présence de MSTP-U et MSTP-S) dans 72 % (51/71) des cas. La note médicale d’admission de tous les patients comportait une mention relative à la médication lorsque cela était applicable. Le tableau I présente un profil de conformité générale des MSTP-U et des MSTP-S.
Tableau I Profil de conformité générale des meilleurs schémas thérapeutiques possibles aux urgences (MSTP-U) et dans les services (MSTP-S)
Au total, 231 médicaments étaient mentionnés dans au moins un des trois documents versés au dossier des patients à l’étude (MSTP-U, MSTP-S, notes médicales d’admission). Le nombre moyen de médicaments par patient qui y figuraient était de 1,6 dans le MSTP-U, de 2,2 dans le MSTP-S et de 1,8 dans les notes médicales. Le tableau II compare la qualité de l’information dans les différentes sources.
Tableau II Profil de qualité de l’information sur les médicaments recensés dans les MSTP et les notes médicales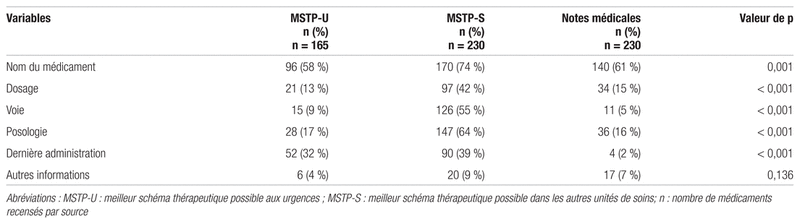
Les résultats de cette étude montrent que le formulaire du MSTP est très souvent présent dans les dossiers médicaux au sein de notre établissement. En effet, cet audit a permis de confirmer que plus de 90 % des patients avaient un formulaire de MSTP dûment rempli. Toutefois, la conformité et la qualité des informations fournies étaient souvent déficientes. Nous avons également noté que le MSTP rempli dans les unités de soins (MSTP-S) était plus complet que celui rempli à l’urgence (MSTP-U) ou que les notes médicales. Les taux de présence et de conformité des formulaires de MSTP sont semblables à ceux de nos études précédentes3,4,7.
Si la présence des MSTP dans les dossiers médicaux est importante, en revanche, toutes les sections du formulaire ne sont pas remplies lors de sa rédaction. La qualité de l’information sur les médicaments figurant au MSTP est vitale. Cette étude révèle que le MSTP-S est la liste de médicaments la plus complète des trois documents étudiés. Des inexactitudes ou un manque d’information peuvent mener à des divergences involontaires, telles des erreurs de doses ou des omissions de prescription. Il est notamment préoccupant d’observer que le nom du médicament n’est conforme que dans 74 % des cas dans le MSTP-S. La non-conformité porte sur l’absence du nom d’un médicament mentionné dans une autre source pour un patient donné ou sur la mention non conforme du médicament (p. ex. nom illisible, nom erroné pouvant porter à confusion). Les éléments nécessaires à la prescription d’un médicament en établissement de santé (c.-à-d. dosage, voie, posologie) étaient présents au moins quatre fois plus souvent dans les MSTP-S que dans les notes médicales. Cette observation corrobore les observations précédentes, où les cases à cocher et les espaces consacrés aux différents renseignements concernant le médicament pouvaient contribuer à augmenter la qualité de l’information consignée lors de l’établissement du meilleur schéma thérapeutique possible11. Une étude menée dans un hôpital pédiatrique canadien a aussi montré qu’il y avait beaucoup plus d’omissions de mention de médicaments dans les notes médicales que dans le MSTP12.
La qualité de l’information des MSTP-U était toutefois assez semblable à celle des notes médicales à l’admission. Cette observation est intéressante, car le formulaire de MSTP utilisé est identique, où qu’il soit rempli dans l’établissement. La conformité du MSTP est aussi supérieure lorsque le formulaire est rempli à l’unité de soins. Ceci peut s’expliquer par la prise en charge différente entre ces services.
En ce qui concerne cette prise en charge aux urgences, l’énergie concentrée par l’équipe interdisciplinaire se focalise essentiellement sur la mention des médicaments, au détriment des autres éléments, tels que les allergies ou la mention des sources d’information. Les efforts sont donc mis sur la récolte de l’information qui pourrait potentiellement expliquer certains états et influencer la prise en charge du patient. Le volume élevé d’activité aux urgences (c.-à-d. plus de 80 000 visites par année contre 18 500 admissions par année pour l’ensemble de l’établissement) est sans doute un facteur explicatif déterminant. Dans les unités de soins, la démarche de réévaluation est plus globale, et le personnel soignant a la possibilité de consacrer plus de temps à la rédaction exhaustive du MSTP. Dans un cadre normatif idéal, on recommande de commencer à rédiger le MSTP à l’arrivée du patient à l’urgence et de le compléter dans les 24 heures suivantes. Au CHU Sainte-Justine, le temps d’attente à l’urgence est inférieur à 24 heures, ce qui contribue aussi à la rédaction partielle du MSTP.
La présence de pharmaciens est une autre différence importante entre ces deux milieux de soins. Les pharmaciens ne sont pas régulièrement présents aux urgences, alors qu’ils le sont dans toutes les unités de soins à l’étude. Plusieurs études ont montré que les pharmaciens sont très efficaces pour produire les meilleurs schémas thérapeutiques possibles. Dans notre modèle organisationnel, les pharmaciens des unités de soins effectuent certains MSTP et améliorent ceux du personnel infirmier, ils contribuent ainsi à augmenter la conformité et la qualité de l’information recueillie.
Il existe peu d’études portant sur l’efficacité du personnel infirmier à dresser l’historique médicamenteux. Une petite étude américaine a montré que lorsque les infirmières accomplissaient l’histoire médicamenteuse, les divergences médicamenteuses diminuaient, mais elle n’a pas pu démontrer une diminution des erreurs médicamenteuses14. Les infirmières utilisaient un outil d’aide à l’entrevue, et la pharmacie leur offrait une formation individuelle. Dans le cadre de notre étude, les infirmières ont été désignées pour la réalisation des MSTP par décision du comité pharmacie-soins infirmiers et du comité de pharmacologie. La formation et le soutien qui les ont accompagnées dans cette démarche ont été assumés par les cadres-conseils infirmiers au moyen d’une politique et procédure et d’une note informative. Ces formations ponctuelles ont été menées de façon informative au cours des trois dernières années et portaient sur des actions correctrices et les préparatifs associés à la visite périodique d’Agrément Canada. Dans un sondage québécois mené précédemment, les auteurs notent que les infirmières sont moins conscientes que les pharmaciens du manque d’information consignée au MSTP15.
Dans la grande majorité des cas faisant l’objet de notre étude, le nombre de sources utilisées pour remplir le MSTP était insuffisant. Alors qu’Agrément Canada demande la consultation d’un minimum de deux sources d’information, seuls 4 % des MSTP étudiés satisfaisaient à cette demande. La qualité et la quantité de l’information variant grandement entre les sources d’informations disponibles, la consultation d’au moins deux sources fiables semble incontournable pour garantir un MSTP adéquat et sécuritaire13. Le déploiement à large échelle du Dossier Santé Québec pourrait garantir l’accès à une source d’information fiable, tout en n’éliminant pas le besoin de recourir à d’autres sources d’information15. En outre, la conscientisation du personnel face au respect des directives entourant la réalisation de MSTP reste essentielle.
La duplication de formulaires de MSTP est une source d’erreur potentielle observée dans notre étude. Depuis son implantation dans notre centre hospitalier, le MSTP est un document évolutif, pouvant être amendé par différents intervenants au fur et à mesure que de nouvelles informations sont disponibles. Le fait de remplir deux formulaires identiques, d’abord à l’urgence puis à l’unité de soins lorsque le patient y est admis, nuit donc au processus du bilan comparatif des médicaments. En effet, les deux MSTP ne se retrouvent pas forcément l’un à la suite de l’autre dans le dossier papier, même s’ils le devraient. Bien que notre politique et procédure ne recommande pas la rédaction de deux MSTP distincts entre l’urgence et les unités de soins, cette pratique s’est étendue parce que les intervenants des unités de soins hésitent à remplir un formulaire déjà signé par un premier intervenant. Bien que, depuis 2007, notre procédure permette la signature de plusieurs intervenants confirmant l’évolution du MSTP, cette pratique s’est avérée difficile à implanter, étant donné la résistance aux changements et les différents groupes d’intervenants, dont les médecins, les infirmières et les pharmaciens.
Cette étude a mené à plusieurs actions concrètes. Afin de faciliter l’accès des professionnels à une source fiable d’information, une campagne de sensibilisation des patients et de leur entourage a été organisée dans notre établissement au moyen de son site internet. Elle vise à inviter les acteurs de la santé à n’utiliser qu’un formulaire de MSTP tout au long du continuum de soins. L’accès au Dossier Santé Québec est aussi une avenue intéressante, et nous avons mené un projet pilote sur son utilisation15.
Afin d’améliorer la pratique actuelle, une formation a été mise en ligne sur le portail d’enseignement de l’établissement pour enseigner les pratiques optimales au personnel soignant et aux médecins. Les personnes concernées sont vivement invitées à visionner cette vidéo et tracé par un outil de gestion de suivi de formation. Le MSTP était encore relativement peu utilisé par le personnel médical, bien que les motifs de cette réticence ne soient pas encore clairement établis (c.-à-d. manque de formation, formulaire jugé inadéquat, information recueillie jugée incomplète, etc.). Une vidéo complémentaire a été réalisée à l’intention du personnel médical et pharmaceutique afin de clarifier les rôles et les nouvelles obligations. Notre réflexion nous a amenés à exiger la signature du médecin sur le MSTP confirmant sa consultation avant la rédaction des premières ordonnances d’admission. Enfin, des travaux ont été menés afin d’évaluer la concordance des données provenant du Dossier Santé Québec et de celles recueillies par le MSTP. Ces travaux complémentaires ont permis d’implanter le recours systématique au Dossier Santé Québec par le personnel soignant dès l’admission15.
Cette étude comporte des limites. Bien que la sélection des patients soit aléatoire, il s’agit d’un échantillon de convenance, et un plus grand nombre de patients pourrait donner des résultats plus fiables. Toutefois, pour favoriser la maximisation des retombées des changements envisagés, les ressources disponibles ont été davantage consacrées au plan d’action qu’à la revue rétrospective, certains problèmes étant connus au préalable. De plus, l’étude ne porte pas sur la démarche de conciliation (bilan comparatif et MSTP) qui est effectuée par le pharmacien à partir des ordonnances d’admission.
Cette étude descriptive rétrospective a évalué la conformité des MSTP à l’admission, réalisés à l’urgence (MSTP-U) et dans les autres unités de soins (MSTP-S). Malgré une présence importante des MSTP dans les dossiers médicaux, toutes les sections du formulaire ne sont pas remplies lors de sa rédaction. Si ces données démontrent une utilisation croissante du MSTP, force est d’admettre que son utilisation n’est pas encore optimale. Des efforts renouvelés de la part des équipes cliniques et de gestion seront nécessaires pour améliorer la qualité du MSTP.
Aucun financement en relation avec le présent article n’a été déclaré par les auteurs.
Tous les auteurs ont rempli et soumis le formulaire de l’ICMJE pour la divulgation de conflits d’intérêts potentiels. Les auteurs n’ont déclaré aucun conflit d’intérêts en relation avec le présent article.
1. Agrément Canada. Pratiques organisationnelles requises. Livret 2016. [en ligne] http://accreditation.ca/sites/default/files/por-livret-2016-fr.pdf (site visité le 3 mai 2016).
2. Société canadienne des pharmaciens d’hôpitaux. Objectifs 2015. [en ligne] http://www.cshp.ca/dms/dmsView/2_CSHP-2015-Goals-and-Objectives-Feb-25%2707-w-Appdx-rev-May%2708.pdf (site visité le 3 mai 2016).
3. Bédard P, Tardif L, Ferland A, Bussières JF, Lebel D, Bailey B et coll. Medication reconciliation and its impact on the medical record in a pediatric hospital: an evaluation of its implementation. J Eval Clin Pract 2011;17:222–7.
4. Penfornis S, Bédard P, Bailey B, Bussières JF. Étude pilote de la conformité du bilan comparatif des médicaments numérisés et transmis au département de pharmacie. J Popul Ther Clin Pharmacol 2011;18:e286–289.
5. Drancourt P, Atkinson S, Lebel D, Bussières JF. [Assessment of perception about medication reconciliation among healthcare professionals at Sainte-Justine Hospital] Ann Pharm Fr 2016; 74:304–16.
6. Penfornis S, Bédard P, Bailey B, Bussières JF. Pratique de conciliation des traitements médicamenteux : enjeux et sondage d’état des lieux. Pharm Hosp Clin 2012;47:204–209.
7. Alary V, Thibault M, Nguyen C, Bussières JF. Utilisation du bilan comparatif des médicaments en chirurgie ambulatoire pédiatrique. Can J Hosp Pharm 2014;67:170–171.

8. Drancourt P, Atkinson S, Lebel D, Bussières JF. Conformité documentaire associée à la démarche du meilleur schéma thérapeutique possible : illusion ou réalité? Pharmactuel 2015;48:186.
9. Penfornis S, Bédard P, Bailey B, Bussières JF. Évaluation de la capacité des parents à compléter le bilan comparatif des médicaments à l’urgence. Arch Péd 2012;19:449–55.
10. Centre hospitalier Sainte-Justine. Département de pharmacie. Intranet départemental. Données internes. 2000–2016.
11. Penfornis S, Bédard P, Bailey B, Bussières JF. Conformité des bilans comparatifs des médicaments transmis au département de pharmacie par télécopieur. Can J Hosp Pharm 2012;65:216–22.

12. Dersch-Mills D, Hugel K, Nystrom M. Completeness of information sources used to prepare best possible medication histories for pediatric patients. Can J Hosp Pharm 2011;64:10–5.

13. Tessier EG, Henneman EA, Nathanson B, Plotkin K, Heelon M. Pharmacy-nursing intervention to improve accuracy and completeness of medication histories. Am J Health Syst Pharm 2010;67:607–11.
14. Henneman EA, Tessier EG, Nathanson BH, Plotkin K. An evaluation of a collaborative, safety focused, nurse-pharmacist intervention for improving the accuracy of the medication history. J Patient Saf 2014;10:88–94.
15. Daupin J, Rousseaux G, Lebel D, Atkinson S, Bédard P, Bussières JF. Comparison of information available in the medication profile of an electronic health record and the inpatient best possible medication history. Professionnal Practice Conference. Canadian Society of Hospital Pharmacists, 1–3 février 2016, Toronto, ON, CA.
PHARMACTUEL, Vol. 50, No. 1, 2017