Jean-François Bussières1,2, B.Pharm., M.Sc., MBA, FCSHP, Simon Roy-Lessard3, B.A., M.A.P., Suzanne Atkinson4, B.Pharm., M.Sc., Maxime Thibault5, B.Pharm., M.Sc.
Reçu le 24 août 2016; Accepté après révision le 3 octobre 2016
Résumé
Objectif : L’objectif de cet article est de présenter le financement axé sur les patients et de brosser un portrait des différentes actions réalisées par le personnel du département de pharmacie du Centre hospitalier universitaire Sainte-Justine au cours des derniers mois afin de préparer le financement à l’activité.
Description de la problématique : Dans le contexte de la pharmacie en établissement de santé, le financement axé sur le patient suppose pouvoir tracer adéquatement les dépenses en médicaments et de répartir les coûts associés aux ressources humaines en fonction des différents types d’activités. Au Centre hospitalier universitaire Sainte-Justine, le département de pharmacie utilise plus d’une vingtaine de systèmes d’information pour les activités de services, de soins, d’enseignement, de recherche et de gestion. Tous ces systèmes sont conçus pour faciliter des opérations de services et de soins, mais aucun d’entre eux n’est spécifiquement conçu pour calculer un coût par patient.
Résolution de la problématique : Afin d’évaluer la possibilité de calculer un coût par patient, une démarche structurée en 10 étapes a été entreprise. En tout, 183 heures de ressources professionnelles ont été nécessaires pour mener une dizaine de simulations. Cette démarche de mise à jour des systèmes informatiques a permis d’expliquer 78,8 % des dépenses réelles en médicaments.
Conclusion : Nos travaux ont permis d’expliquer 78,8 % des dépenses en médicaments afin d’établir un profil des dépenses par patient. Cette réflexion nous a permis de mettre en évidence huit actions concrètes qui pourraient être mises en place dans chaque établissement.
Mots clés : Budget, financement à l’activité, pharmacie, rapport financier, tarification à l’activité
Abstract
Objective: The objective of this article is to present patient-based funding and to describe the different measures taken by the Department of Pharmacy at the Centre hospitalier universitaire Sainte-Justine during the past few months to prepare for activity-based funding.
Problem Description: In the context of institutional pharmacy, patient-based funding involves being able to properly track drug expenses and allocate human resource costs according to the different types of activity. The Centre hospitalier universitaire Sainte-Justine’s Department of Pharmacy uses more than 20 information systems to support its management, research, teaching, care and service activities. All of these systems have been designed to support care and service operations, but none has been specifically designed to determine a per-patient cost.
Problem Resolution: A 10-step, structured approach was undertaken to assess the possibility of determining a per-case cost. About 10 simulations were conducted, requiring 183 hours of professional resource time. This process of updating the computer systems enabled us, after numerous alterations and simulations, to determine an expense of 78.8% of the actual cost.
Conclusion: Our approach required 10 steps and close to 200 hours of professional resource time. It accounted for 78.8% of the drug expenses for the purpose of establishing a profile of per-patient expenses. This exercise enabled us to identify eight concrete measures that could be put in place at every facility.
Key words: Activity-based funding, activity-based payment, budget, financial report, pharmacy
Au Québec, le financement des hôpitaux se fait encore principalement par dotation globale, sur la base de crédits budgétaires votés à l’Assemblée nationale chaque année et en tenant compte des dépenses historiques et de facteurs d’indexation de ces dépenses (p. ex. en tenant compte de la signature d’ententes de travail ou de l’indexation accordée à certains types de dépenses à l’échelle du réseau). Toutefois, ce mode de financement est remis en question depuis quelques décennies afin de mieux contrôler les dépenses en santé1.
En 2013, l’Institut national d’excellence en santé et en services sociaux (INESSS) a publié une revue de la documentation scientifique sur les expériences étrangères de financement axé sur les patients2. Le financement axé sur les patients permet d’établir un financement qui tient compte de l’activité clinique réelle d’un établissement de santé plutôt que de reposer sur les antécédents historiques des dépenses de l’établissement. Dans le rapport de l’INESSS, Lance a recensé huit modes de financement : 1) financement à l’acte (p. ex. la rémunération du professionnel repose sur des règles de tarifs applicables à chacun des actes posés; ceci concerne notamment les médecins); 2) financement au per diem (p. ex. la rémunération repose sur un tarif selon l’unité jour-patient; elle s’applique notamment à la facturation interprovinciale lorsqu’un résident québécois est hospitalisé dans une autre province); 3) financement au cas traité (p. ex. tarif établi par groupe de patients présentant des diagnostics similaires); 4) financement par épisode de soins (p. ex. tarif par admission à l’hôpital); 5) financement par personne (p. ex. un montant par personne d’une population donnée pour une période donnée, comme au Royaume-Uni); 6) financement par dotation globale (p. ex. mode actuel de financement des hôpitaux québécois); 7) financement au rendement (p. ex. mode complémentaire à d’autres modes afin d’encourager l’atteinte de cibles de performance); 8) financement par période de soins.
Lance conclut sa revue documentaire en déterminant sept conditions de succès au financement axé sur les patients : 1) le système doit être centré sur les patients et viser concrètement « l’accès, la continuité, l’efficacité, la qualité et la satisfaction »; 2) un système de promotion et de suivi de la qualité doit être mis en place au préalable pour éviter un effet néfaste du financement axé sur les patients sur la qualité; 3) l’argent doit suivre le patient, ce qui n’est pas facile puisque les soins mettent en cause plusieurs intervenants; 4) les données sur les patients et sur les coûts, qui sont utilisées pour alimenter le système, doivent être valides, fiables et provenir de systèmes d’information performants; 5) les ressources matérielles, techniques, humaines et financières nécessaires au financement axé sur les patients doivent être disponibles à l’échelle centrale et locale; 6) de nombreux détails inhérents à la mise en place de ce système (p. ex. le grand nombre de produits et de transactions) peuvent entraîner des difficultés importantes; 7) les objectifs du système de financement axé sur les patients doivent être bien ciblés et rester peu nombreux, notamment pour éviter les contradictions. Par exemple, on veut éviter que le financement axé sur les patients n’encourage les établissements de santé à ne cibler que les clientèles rentables (c.-à-d. les patients pour lesquels les tarifs remboursés se révèlent avantageux par rapport aux coûts réels) en ajustant son offre de service.
Au Québec, le changement envisagé est de taille, puisqu’il remet en question la façon de procéder. En vertu du cadre financier existant, une année financière débute le 1er avril et se termine le 31 mars de l’année suivante. Le cycle budgétaire commence par la planification financière du prochain exercice financier en janvier de chaque année. Un exercice financier comporte 13 périodes. Pour un chef de département de pharmacie, la planification d’une nouvelle année financière passe par l’analyse de l’historique des dépenses des 13 dernières périodes (habituellement les trois dernières périodes de l’exercice financier précédent et les 10 périodes de l’exercice financier en cours). En tenant compte du financement par dotation globale, la planification financière vise à comparer la base budgétaire aux dépenses réelles et à mettre en évidence des tendances ayant une influence sur les dépenses (p. ex. utilisation de nouvelles molécules, glissements thérapeutiques d’une molécule vers une autre, évolution des prix en tenant compte du marché et des ententes d’achats groupés, modifications apportées au circuit du médicament et aux modalités de préparation et de livraison). Cette analyse permet au chef du département de pharmacie de déterminer la base budgétaire requise pour faire face au prochain exercice financier.
La base budgétaire historique ne sert que de point de départ, ajusté selon l’argumentaire présenté par le chef de département de pharmacie. En passant au financement axé sur les patients, l’analyse de la base historique s’avère moins pertinente et le chef de département devra tenir compte de la projection des volumes d’activités. Par exemple, si l’établissement a réalisé 20 greffes de foie au cours de l’exercice en cours, mais qu’un nombre plus limité de greffes est envisagé pour l’exercice suivant, la base budgétaire accordée à l’établissement sera ajustée en tenant compte des coûts élevés associés à cette patientèle. Ainsi, pour pouvoir calculer la base budgétaire requise, le chef de département doit être en mesure d’établir un coût par patient et d’ajuster ses demandes en fonction de la planification des volumes d’activités établie par la Direction de son établissement.
En 2014, le Gouvernement du Québec a mis en place un Groupe d’experts pour étudier le financement axé sur les patients. Ce groupe propose d’aller de l’avant avec ce mode de financement, en affirmant qu’il placera le patient « au cœur des préoccupations », et qu’il s’agit « du meilleur outil pour maintenir et améliorer la qualité des soins offerts [et] pour assurer la pérennité du système de santé, tout en gérant de façon responsable les finances publiques »3. Il note en particulier que les ressources affectées à la santé, les réformes et les recommandations d’experts ne suffisent pas à continuer d’offrir des soins de santé efficients et de qualité avec le mode de financement actuel. Deux mises en garde sont émises : « [la mise en œuvre de ce] financement […] ne constitue en aucune façon un outil de privatisation des soins de santé » et elle « ne vise pas non plus à couper les ressources affectées à la santé »3. Dans le contexte de la pharmacie en établissement de santé, le financement axé sur les patients suppose pouvoir suivre adéquatement les dépenses en médicaments et de répartir les coûts associés aux ressources humaines en fonction des différents types d’activités.
En ce qui concerne les coûts des médicaments, le système d’information de la pharmacie et d’autres systèmes complémentaires devraient permettre de relever toutes les transactions de médicaments engendrant des coûts, de calculer correctement ces coûts, d’associer chaque transaction à un patient précis et de lier chaque épisode de soins à un ou plusieurs centres d’activité selon le parcours du patient. Cette traçabilité nécessite qu’une grande attention soit portée au paramétrage de plusieurs systèmes qui ne nécessitaient pas auparavant un calcul précis des coûts en raison du financement par dotation globale. Par exemple, il faut procéder à une mise à jour en temps réel des tables des lits et des départements dans le système d’information pharmacie lorsque des changements de vocation surviennent; il faut également assurer une mise à jour des ententes contractuelles pour l’ensemble des produits; il faut de surcroît réfléchir à l’imputation des coûts lorsque les dispensations de médicaments ne sont pas nominatives (p. ex. livraisons destinées aux réserves d’étages, au bloc opératoire, etc.).
L’objectif de cet article est de présenter le financement axé sur les patients et de brosser un portrait des différentes mesures que le département de pharmacie du Centre hospitalier universitaire (CHU) Sainte-Justine au cours des derniers mois a prises afin de se préparer au financement à l’activité.
Le département de pharmacie du CHU Sainte-Justine utilise plus d’une vingtaine de systèmes d’information pour les activités de services, de soins, d’enseignement, de recherche et de gestion. Tous ces systèmes sont conçus pour faciliter des opérations de services et de soins, mais aucun d’entre eux n’est spécifiquement conçu pour calculer un coût par patient. De plus, il existe peu de liens entre les différents systèmes en raison des formats des tableaux et des dictionnaires de données ainsi que des applications pratiques. Compte tenu du caractère pédiatrique de l’établissement, il est difficile de répartir les coûts par cas, puisque les doses livrées sont ajustées selon le poids du patient et qu’elles ne correspondent généralement pas aux formats achetés (p. ex. une fiole de 10 g de céfazoline peut être utilisée pour préparer de façon centralisée un nombre variable de doses au quotidien, selon le poids et l’âge des patients à traiter).
Au CHU Sainte-Justine, le logiciel MAGICMD (Module d’aide à la décision clinique) de MediaMed Technologies (maintenant Logibec) a été mis en œuvre en 2003, et des travaux ciblés ont permis d’extraire à partir du système d’information de la pharmacie (GESPHARxMD; CGSI@ Solutions-TI inc., Québec, Qc, Canada) des données sources recensant l’ensemble des transactions dans les dossiers pharmacologiques informatisés des patients. Une transaction correspond à un geste posé, notamment la saisie, la validation et la livraison de doses de médicaments. Toutes les transactions n’entraînent pas nécessairement un coût (p. ex. livraison contre modification d’une entrée). Les données de ce fichier ont été importées annuellement dans MAGICMD afin de tenter de répartir les dépenses de médicaments par patient. Les données sur les ressources humaines en pharmacie ne sont pas importées.
En dépit d’études exploratoires menées dans le cadre de la mise en œuvre de MAGICMD, les données exportées vers ce logiciel n’ont jamais été adéquatement validées et utilisées, pour les raisons suivantes : 1) absence de ressources humaines affectées à la révision des données sources; 2) présence de nombreux problèmes liés à la détermination et à la répartition des coûts par dose et par patient en pédiatrie; 3) changement de vocation de certains lits au fil du temps en raison de travaux de modernisation temporaires, entraînant une confusion pour l’imputation des coûts au bon centre d’activité; 4) absence de financement permettant d’améliorer les différentes applications pour obtenir des données sources compatibles; 5) non-utilisation de MAGICMD pour le suivi clinique ou financier du volet pharmacie au sein de l’établissement4,5.
Ces études exploratoires ont permis de relever les événements suivants :
Depuis la mise en œuvre de MAGICMD en 2003, le fabricant a amélioré l’application et la nouvelle version se nomme désormais Med-GPSMD (Gestion Performante de Soins)6. Selon le fabricant, l’outil permet notamment de gérer des flux de patients, de caractériser, de hiérarchiser et de suivre des cohortes de patients, d’analyser la performance, et de cartographier des processus7. Le volet pharmacie actuellement déployé comporte cinq onglets (performance actuelle, qualité de l’information, analyses, rapports, forage). Il est possible de paramétrer ces volets avec le fabricant afin d’améliorer la pertinence des filtres et des rapports.
En mars 2015, Logibec a acquis MédiaMed Technologies8. Logibec a signifié son avis d’intention pour « une solution visant à terminer le déploiement et le suivi du coût par trajectoire de soins et de services dans le [réseau de santé] du Québec9.
En mars 2016, le Journal de Québec rapporte que le Gouvernement du Québec « veut octroyer un contrat de 64,5 millions $ [CAD] sans appel d’offres »10.
En juillet 2016, le ministre de la Santé et des Services sociaux du Québec a annoncé la publication de l’appel d’offres « pour l’acquisition d’une solution ayant pour objectif de déterminer le coût par parcours de soins et de services »11. Dans l’intérim, on peut consulter sur le système électronique d’appel d’offres du Gouvernement du Québec (Se@o) les contrats de gré à gré conclus entre MédiaMed Technologies et différents établissements de santé, dont le CHU Sainte-Justine12.
À l’automne 2015, dans le cadre de ses travaux sur la performance et la pertinence clinique, la direction du CHU Saint-Justine a proposé un chantier de mise à jour de ses systèmes afin de valider les données sources exportées vers Med-GPS. Cette démarche s’inscrit non seulement dans la foulée des travaux québécois, mais également dans le cadre de l’ouverture d’un nouveau bâtiment d’unités de soins spécialisées en décembre 2016 (projet Grandir en Santé). Pour faciliter la démarche, un agent de planification a été affecté temporairement au département de pharmacie de janvier à mai 2016.
La démarche de mise à jour a nécessité 183 heures de validation (110 heures de l’agent de planification, 70 heures des pharmaciens de l’équipe de gestion et trois heures de CGSI@Solutions-TI, le fournisseur du système d’information en pharmacie utilisés au CHU Sainte-Justine). Elle a été réalisée en 10 étapes : 1) visite du département afin de comprendre l’organisation des processus et des systèmes d’information; 2) formation sur Med-GPS afin de comprendre la base de données, son utilisation Web et la création de profils d’accès; 3) repérage des tableaux de données sources à mettre à jour (p. ex. liste des chambres-lits par service, liste des services par centre d’activités, liste de prix par médicament); des requêtes ont été effectuées afin de combler les données manquantes par produit; 4) caractérisation des problèmes types et révision du modèle de gestion des coûts de médicaments par situation type; 5) mise à jour des données dans le système d’information pharmacie et le système d’achats, avec une réinjection historique basée sur les correctifs apportés; 6) comparaison des données de Med-GPS avec celles du rapport annuel financier AS-471 pour l’exercice 2014–2015 (ce rapport financier est exigé par le ministère de la Santé et des Services sociaux pour tous les établissements de santé du Québec); 7) mise en évidence et compréhension des causes d’écarts; 8) nombreuses simulations et corrections associées; 9) discussion autour du modèle de répartition des ressources humaines et proposition d’une matrice; 10) rédaction d’un rapport.
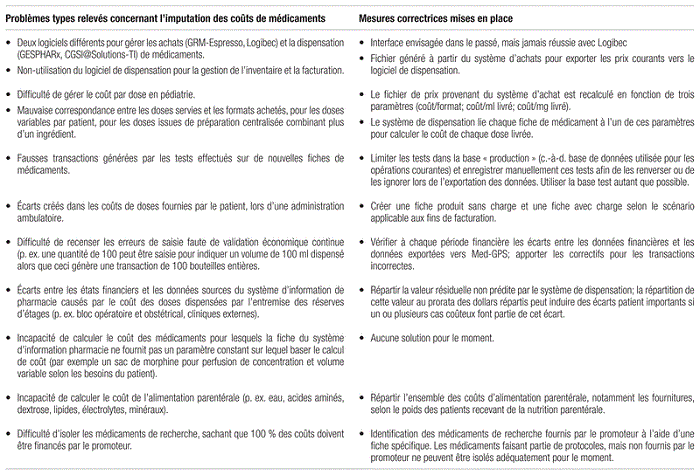
En ce qui concerne les médicaments, une dizaine de simulations ont été effectuées afin d’obtenir des données globales de coûts de médicaments par exercice financier se rapprochant des données financières de dépenses. Pour l’exercice financier 2014–2015, la dépense en médicaments était de 28 689 445 $ CAD. La première simulation réalisée indiquait des coûts supérieurs à 80 millions de $, soit plus de trois fois la valeur réelle, ce qui dénotait plusieurs problèmes dans l’imputation des coûts à partir du fichier de transactions. Après les multiples corrections et simulations, la dernière simulation réalisée a permis d’établir une dépense de 22 620 008 $ CAD, soit 79 % du montant réel. Il s’agit d’une valeur prédictible raisonnable compte tenu des problèmes relevés qui n’ont pu être résolus. Afin d’établir un coût par cas fidèle aux états financiers AS-471, la valeur résiduelle non prédite (à savoir, 6 069 437 $ CAD) a été répartie au prorata des dollars déjà attribués par patient13. Le tableau I présente les problèmes types relevés au cours de l’hiver 2015–2016 dans l’imputation des coûts de médicaments, ainsi que les mesures correctrices mises en place au cours du processus durant l’année 2016.
Tableau I Problèmes types relevés concernant l’imputation des coûts de médicaments, et mesures correctrices mises en place
En ce qui concerne les ressources humaines, une matrice a été élaborée à partir des données de volumes d’activités et du journal de bord des pharmaciens. Le tableau II présente la répartition des coûts associés aux heures rémunérées par titre d’emploi au département de pharmacie du CHU Sainte-Justine, selon les types d’activités. La démarche menée visait à développer une matrice simple pour répartir les heures rémunérées en fonction des données et des unités de mesure existantes (c.-à-d. le nombre de transactions informatiques pour les services pharmaceutiques; le nombre d’heures pharmacien travaillées par fonction, selon l’horaire et la clientèle, en fonction du journal de bord; le nombre de jour-patients et de visites ou de traitements issus du rapport statistique AS-478 [rapport statistique des volumes d’activités de chaque établissement de santé déposé au ministère de la Santé et des Services sociaux du Québec au terme de chaque exercice financier]; les dépenses en médicaments issues du rapport financier AS-471 déposé au ministère de la Santé et des Services sociaux)13,14.
Tableau II Répartition des coûts associés aux heures rémunérées par titre d’emploi au département de pharmacie du Centre hospitalier universitaire Sainte-Justine, selon le type d’activité18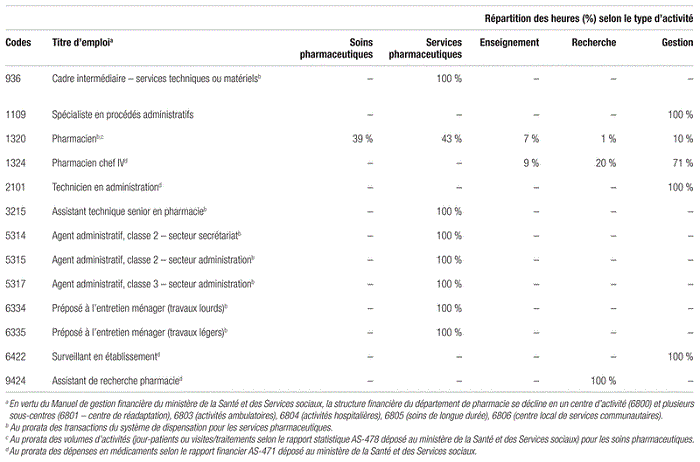
Il n’existe pas de données canadiennes publiées sur la répartition des dépenses de santé et leur intégration à un logiciel d’analyse de la performance aux fins du financement axé sur les patients dans le contexte des établissements de santé. Comme le souligne l’auteur de la revue de la documentation scientifique et les membres du groupe d’experts québécois, il est essentiel que les gestionnaires qui participent à cette démarche comprennent savamment les données sources, les modalités d’extraction et de traitement des données, ainsi que les limites de ces données2. Ils devraient de plus manipuler régulièrement ces données, sans quoi les barèmes de coûts par cas proposés ne reflèteront pas la réalité.
Les chefs de département de pharmacie doivent réaliser que le financement à l’activité peut présenter une occasion, mais aussi une menace. Un tel type de financement représente une occasion qui peut contribuer au balisage et à l’amélioration des pratiques, si des données comparatives sont disponibles en temps réel à l’échelle du réseau, sans menacer la confidentialité. Il constitue une menace si les barèmes de financement proposés sont établis arbitrairement, sans tenir compte de la mission des établissements (p. ex. volet enseignement et recherche) ou de la complexité des clientèles.
Chaque admission d’un patient en établissement de santé fait l’objet d’une codification par l’archiviste médicale dans le système Med-EchoMD à partir de la feuille sommaire remplie au moment où le médecin traitant donne congé au patient. Cette codification comprend notamment les diagnostics selon la Classification internationale des maladies de l’Organisation mondiale de la Santé (bien que la version 11 soit disponible, le Québec continue d’utiliser la version 10 de cette classification) et les interventions selon la Classification canadienne des interventions en santé13,16.
Cette classification permet notamment d’établir le degré relatif d’utilisation des ressources, le degré de gravité et le taux de mortalité. Le financement axé sur les patients sera notamment établi en tenant compte de la nature de chaque admission et les tarifs établis par diagnostic pourraient tenir compte de la nature du cas et de sa gravité. Des travaux exploratoires en pharmacie pour évaluer la relation qui existe entre les coûts de médicaments et le degré relatif d’utilisation des ressources, le degré de gravité et le taux de mortalité montrent que ces trois indicateurs ne sont pas de bons prédicteurs des coûts de médicaments4. Toutefois, le tarif qui sera établi par diagnostic ne se limite pas aux coûts des médicaments, mais comprend l’ensemble des coûts associés à l’épisode de soins.
Notre démarche révèle quelques actions concrètes qui pourraient être offertes aux chefs de département de pharmacie : 1) fournir aux chefs les articles pivots relatifs au financement à l’activité; 2) former rapidement les chefs sur le logiciel retenu par le ministère de la Santé et des Services sociaux pour établir le financement à l’activité au terme de l’appel d’offres; 3) s’entendre sur une matrice commune et simple de répartition des ressources humaines; 4) s’arrimer avec les fournisseurs de logiciels pharmacie afin d’optimiser le fichier d’exportation de données provenant du dossier pharmacologique informatisé; 5) établir un guide de gestion afin d’appuyer la démarche de mise à jour périodique des données sources et de traitement des données pour assurer des données pharmaceutiques de qualité; 6) établir un fichier maître manipulable de la Liste des médicaments– Établissements pour tout le Québec afin de limiter les recodifications et les mises à jour manuelles; 7) réaliser des études exploratoires de coûts par cas et par type de clientèle afin d’assurer une validité externe des données et des échanges; 8) établir des rapports types et des filtres pertinents au nettoyage des données et au balisage. L’Association des pharmaciens des établissements de santé du Québec (A.P.E.S.) pourrait contribuer à ces avancées en proposant un groupe de travail ad hoc sur le sujet.
En outre, il est essentiel de poursuivre notre réflexion sur les modalités optimales de financement. En France, la mise en place du financement à l’activité s’est avérée difficile. Elle a alourdi considérablement la charge de travail du personnel, qui devait offrir une justification manuscrite des indications de tous les médicaments hors groupes homogènes, sans pour autant avoir de répercussion favorable sur les dépenses en médicaments et les résultats de santé17,18. Il importe d’analyser l’expérience française et les difficultés que ce pays a rencontrées pour pouvoir assurer des soins de qualité sans que la proportion de temps que le département de pharmacie dédie aux soins directs aux patients ne soit affectée.
Compte tenu des changements anticipés entourant le financement des établissements de santé au Québec, avec la mise en œuvre du financement axé sur les patients, cet article présente brièvement les différents modes de financement des établissements de santé à travers le monde, décrit plus particulièrement le financement axé sur les patients et brosse un portrait des différentes actions que le département de pharmacie du CHU Sainte-Justine a menées au cours des derniers mois afin de se préparer au financement à l’activité. Ces travaux ont permis d’expliquer 79 % des dépenses en médicaments afin d’établir un profil des dépenses par patient. En outre, cette réflexion nous a permis de relever huit actions concrètes qui pourraient être mises en place dans chaque établissement. La formation éventuelle d’un groupe de travail de l’A.P.E.S. pourrait faciliter la mise en œuvre du financement axé sur les patients dans le réseau de santé québécois.
Cet article décrit une démarche structurée de mise à jour des outils financiers en pharmacie afin que les départements de pharmacie en contexte hospitalier se préparent au financement axé sur le patient. Notre démarche met en évidence la complexité de cette mise à jour et les nombreuses étapes requises pour assurer une conformité des données financières qui seront utilisées pour appuyer le financement des établissements de santé axé sur les patients. Les départements de pharmacie du Québec devraient tous se préparer à cette mise à jour et des efforts de concertation seront nécessaires au succès de cette démarche.
Aucun financement en relation avec le présent article n’a été déclaré par les auteurs.
Tous les auteurs ont rempli et soumis le formulaire de l’ICMJE pour la divulgation de conflits d’intérêts potentiels. Les auteurs n’ont déclaré aucun conflit d’intérêts en relation avec le présent article.
1. Bédard DM, Bastien R. La budgétisation et la performance financière des centres hospitaliers. Rapport du comité sur la réévaluation du mode de budgétisation des centres hospitaliers de soins généraux et spécialisés. 2002. [en ligne] http://publications.msss.gouv.qc.ca/msss/document-001501/ (site visité le 19 août 2016).
2. Lance JMR. Le financement axé sur les patients. Octobre 2013. [en ligne] https://www.inesss.qc.ca/fileadmin/doc/INESSS/Rapports/EtudeEconomique/INESSS_Financement_axe_patients.pdf (site visité le 19 août 2016).
3. Gouvernement du Québec. Groupe d’experts pour un financement axé sur les patients. [en ligne] http://www.groupes.finances.gouv.qc.ca/santefinancementactivite/wp-content/uploads/2014/02/Rapport-Financ-axe-patients-19fev14.pdf (site visité le 19 août 2016).
4. Bussières JF, Marque S, Cournoyer A, Lebel D, Laflamme C, Durand C. Exploration et modèle d’analyse de ratios de coûts de médicaments par indicateurs de volumes d’activités en établissement de santé. Pharmactuel 2002;35:91–101.
5. Prot S, Bussières JF, Dumont M, Lebel D, Cournoyer A. Facteurs prédictifs des coûts de médicaments pour les enfants hospitalisés dans un hôpital mère-enfant universitaire. Can J Hosp Pharm 2004;57:288–96.
6. Beauséjour M. La solution Med-GPSMD s’implante dans les hôpitaux. 28 septembre 2012. [en ligne] http://affaires.lapresse.ca/portfolio/serie-croissance-entrepreneurs/201209/28/01-4578440-la-solution-med-gps-simplante-dansles-hopitaux.php (site visité le 19 août 2016).
7. Logibec. Performance clinique et financière. Med-GPSMD. [en ligne] http://www.logibec.com/produits/performance-clinique-financiere/ (site visité le 19 août 2016).
8. Market Wired. Logibec acquiert MédiaMed Technologies. 9 mars 2015. [en ligne] http://www.marketwired.com/press-release/logibec-acquiert-mediamed-technologies-important-fournisseur-de-solutions-de-cout-par-1998737.htm (site visité le 19 août 2016).
9. Logibec. Avis d’intention – Med-GPS. 2 février 2016. [en ligne] http://www.logibec.com/2016/02/04/avis-dintention-med-gps/ (site visité le 19 août 2016).
10. Blanchet JN. Libéraux proches d’une firme choisie sans appel d’offres. Journal de Montréal. 2 mars 2016. [en ligne] http://www.journaldequebec.com/2016/03/02/liberaux-prochesdune-firme-choisie-sans-appel-doffres (site visité le 19 août 2016).
11. Ministère de la Santé et des Services sociaux. Le ministre Barrette lance l’appel d’offres ayant pour objectif de déterminer le coût par parcours de soins et de services dans le réseau de la Santé et des Services sociaux du Québec. [en ligne] http://www.msss.gouv.qc.ca/documentation/salle-depresse/ficheCommunique.php?id=1148 (site visité le 19 août 2016).
12. Se@o. Contrat de gré à gré – Médiamed-CHU Sainte-Justine pour utilisation de Med-GPSMD. [en ligne] http://www.seao.ca/OpportunityPublication/ConsulterAvis/Recherche?callingPage=2&ItemId=650982df-eb8e-43f4-af12-6cf4bb1817c1&COpp=Search&p=2&searchId=f4f21b99-3734-4216-94d0-a66b00de0444&VPos=0 (site visité le 19 août 2016).
13. Organisation mondiale de la santé. Classification internationale des maladies (CIM)-11e révision. [en ligne] http://www.who.int/features/2012/international_classification_disease_faq/fr/ (site visité le 26 septembre 2016).
14. Ministère de la Santé et des Services sociaux du Québec. AS-471. Présentation du rapport financier annuel. [en ligne] http://msssa4.msss.gouv.qc.ca/fr/document/d26ngest.nsf/0/b44f01565f67b7c185257b48004b16e9/$FILE/AS-471%20-%20Explications%20AS-471%20(13-05-10).pdf (site visité le 3 octobre 2016).
15. Ministère de la Santé et des Services sociaux du Québec. AS-478. Explications. [en ligne] http://msssa4.msss.gouv.qc.ca/fr/document/d26ngest.nsf/0/da1af53732c0f99085256e61006d73ce/$FILE/AS-478-Explications.pdf (site visité le 3 octobre 2016).
16. Institut canadien d’information sur la santé. Classification canadienne des interventions en santé. [en ligne] https://www.cihi.ca/fr/cci_volume_three_2015_fr.pdf (site visité le 26 septembre 2016).
17. Bussières JF, Simoncelli ME, Bourdon O, Lachaine J. Doit-on s’inspirer de la tarification à l’activité pour le financement des médicaments onéreux en établissements de santé? Can J Hosp Pharm 2010;63:235–43.
18. Corny J, Bourdon O, Bussières JF. Tarification à l’activité et financement des médicaments onéreux en France : que peut-on en apprendre? Comparaison de deux démarches d’encadrement de ces médicaments. Can J Hosp Pharm 2016;69:138–43.
19. Ministère de la Santé et des Services sociaux. Normes et pratiques de gestion. Manuel de gestion financière. [en ligne] http://msssa4.msss.gouv.qc.ca/fr/document/d26ngest.nsf/2ed64800182033b585256ab8004e9ef0/e8f0a4001cefdaef852568b20057278f?OpenDocument (site visité le 26 septembre 2016).
PHARMACTUEL, Vol. 49, No. 4, 2016