Sensibilisation au bon usage des antipsychotiques pour soulager les symptômes comportementaux et psychologiques de la démence chez la personne âgée en centre de soins de longue durée (SENS-AP)
Catherine Pagé Béchard1,2,3, Pharm.D., M.Sc., Shafik Dissou1,2,4, Pharm.D., M.Sc., Iman Jundi1,2,5, Pharm.D., M.Sc., Mylène Chiasson1,2,3, Pharm.D., M.Sc., Catherine Ménard3, B.Pharm., M.Sc., Mélanie Richer3, B.Pharm., M.Sc., Claudine Laurier6, Ph.D.
1Candidat à la maîtrise en pharmacothérapie avancée au moment de la rédaction, Faculté de pharmacie, Université de Montréal, Montréal (Québec) Canada;
2Résident en pharmacie au moment de la rédaction, Hôpital de la Cité-de-la-Santé de Laval, Laval (Québec) Canada;
3Pharmacienne, Centre intégré de santé et de services sociaux de Laval, Hôpital de la Cité-de-la-Santé de Laval, Laval (Québec) Canada;
4Pharmacien, Centre intégré de santé et de services sociaux de la Montérégie-Centre, Hôpital du Haut Richelieu, Saint-Jean-sur-Richelieu (Québec) Canada;
5Pharmacienne, Centre intégré universitaire de santé et de services sociaux du Centre-Sud-de-l’Île-de-Montréal, Hôpital Notre-Dame, Montréal (Québec) Canada;
6Professeur titulaire, Faculté de pharmacie, Université de Montréal, Montréal (Québec) Canada
Reçu le 22 septembre 2017: Accepté après révision par les pairs le 3 février 2018
Résumé
Objectif : Cette étude a évalué l’impact d’une intervention multimodale sur le taux de conformité à des critères de bon usage des ordonnances d’antipsychotiques pour des patients atteints de symptômes comportementaux et psychologiques de la démence en centre de soins de longue durée.
Méthodologie : Cette étude a comparé le taux d’ordonnances conformes selon trois critères (dose adéquate en gériatrie, molécule recommandée et validité de l’indication) cinq et une semaine avant l’intervention, puis un et trois mois après celle-ci. L’intervention comprenait la distribution d’un algorithme encadrant la prescription d’antipsychotiques, des notes rédigées par des résidents en pharmacie dans les dossiers médicaux non conformes et des rencontres avec l’équipe traitante. L’analyse du taux de conformité des dossiers a été effectuée avec un modèle d’équations d’estimations généralisées.
Résultats : Des 188 utilisateurs d’antipsychotiques identifiés dans trois centres de soins de longue durée de Laval, 126 ont été inclus dans l’analyse primaire. Le suivi de ces utilisateurs a permis de décrire la conformité de leur ordonnance aux critères de bon usage. Le taux de conformité est passé de 74,6 % au temps 0 à 81,5 % au temps 1 (p = 0,240) puis à 89,5 % au temps 2 (p < 0,001 pour la différence entre les temps 0 et 2 et p = 0,031 pour la différence entre les temps 1 et 2).
Conclusion : Une intervention multimodale peut améliorer la qualité de l’usage des antipsychotiques pour soulager les patients des symptômes comportementaux et psychologiques de la démence en centre de soins de longue durée.
Mots clés : Antipsychotique, démence, gériatrie, trouble de comportement, trouble neurocognitif majeur
Abstract
Objective : This study evaluated the impact of a multimodal intervention on the compliance rate with certain criteria on the appropriate use of antipsychotic medication orders for patients with behavioural and psychological symptoms of dementia in long-term care centres.
Methodology : This study compared the rate of compliant medication orders according to three criteria (proper geriatric dose, recommended drug and valid indication) 5 weeks and 1 week before and 1 month and 3 months after the intervention. The intervention involved distributing an algorithm for guiding antipsychotic prescribing, pharmacy residents writing notes for noncompliant patient charts and meetings with the healthcare team. The analysis of the medical record compliance rate was performed using a generalized estimate equation model.
Results : Of the 188 antipsychotic users identified at three long-term care centres in Laval, 126 were included in the primary analysis. Tracking these users enabled us to describe the compliance of their medication orders with the appropriate use criteria. The compliance rate increased from 74.6% at time 0 to 81.5% at time 1 (p = 0.240) and then to 89.5% at time 2 (p < 0.001 for the difference between times 0 and 2 and p = 0.031 for that between times 1 and 2).
Conclusion : A multimodal intervention can improve the quality of the use of antipsychotics to relieve the behavioural and psychological symptoms of dementia in patients in long-term care centres.
Keywords : Antipsychotic, behavioural disorder, dementia, geriatrics, major neurocognitive disorder
Introduction
Les troubles neurocognitifs (TNC) sont un problème de santé fréquent en centre d’hébergement de soins de longue durée (CHSLD). Selon l’Enquête sur les problèmes neurologiques dans les établissements au Canada effectuée en 2011–2012, 45 % des résidents en CHSLD auraient un diagnostic de TNC1. Cette maladie s’accompagne fréquemment de certains symptômes comportementaux et psychologiques de la démence (SCPD), tels que l’agitation, la psychose, l’agressivité, les cris, l’errance et la résistance aux soins2. Les antipsychotiques sont souvent utilisés en première ligne de traitement des SCPD. Selon des données de l’Institut canadien d’information sur la santé (ICIS), 36,5 % des résidents en soins de longue durée présentant une déficience cognitive grave ont reçu au moins une ordonnance d’antipsychotique en 20143. Ce taux s’établissait à 28,7 % parmi les personnes souffrant de déficience cognitive légère ou modérée. Or, la publication en 2016 des lignes directrices de pratique de l’American Psychiatric Association (APA) rappelle que les antipsychotiques devraient être utilisés pour les patients atteints de TNC uniquement si les SCPD sont sévères et si le comportement du patient cause un préjudice important ou si le patient est dangereux pour lui-même ou les autres4. Les recommandations du consensus de la quatrième Conférence canadienne sur le diagnostic et le traitement de la démence sont semblables; l’utilisation des antipsychotiques doit être réservée en cas d’agitation sévère, d’agressivité ou de psychose qui présentent un risque pour le patient ou les autres5. Le ministère de la Santé et des Services sociaux (MSSS) du Québec propose des recommandations similaires; l’utilisation des antipsychotiques est indiquée lors de SCPD graves ou dangereux, en situation d’urgence ou en cas de détresse psychologique grave6. Selon les données probantes actuelles, les indications pour lesquelles les antipsychotiques sont efficaces pour le traitement des TNC se limiteraient à l’agressivité, à l’agitation et aux symptômes psychotiques4,7.
Par ailleurs, les recommandations de l’APA et du MSSS du Québec rappellent l’importance de privilégier les mesures non pharmacologiques et de réserver les approches pharmacologiques uniquement pour les cas de symptômes sévères4,8. Cette prudence envers l’usage des antipsychotiques s’explique entre autres par les risques qui leur sont associés, tels que l’apparition de symptômes extrapyramidaux et l’augmentation des risques de chute, d’accident vasculaire cérébral et même de décès7,9–11. Plusieurs études ont fait état d’une augmentation du risque de décès liés à l’usage d’antipsychotiques pour les patients ayant reçu un diagnostic de TNC, avec un taux de mortalité jusqu’à 1,7 fois plus élevé chez les utilisateurs de ces agents comparativement aux non-utilisateurs12,13. On a également pu établir un lien entre l’augmentation du risque de décès et une dose plus élevée d’antipsychotiques atypiques14. Malgré la publication en 2005 d’un avis de Santé Canada mettant en garde contre une augmentation du risque de décès, l’usage des antipsychotiques pour les personnes de plus de 65 ans atteintes de TNC a augmenté de 6,5 % entre 2006 et 2009 au Québec10,15. Ces risques soulignent l’importance d’une réévaluation continuelle de l’utilisation des antipsychotiques, d’autant plus que les SCPD fluctuent en fonction de la progression des TNC et qu’il est donc possible de tenter avec succès un sevrage selon l’évolution de la maladie.
La littérature médicale mentionne à maintes reprises l’importance de faire des interventions pour assurer un usage optimal des antipsychotiques. Une méta-analyse comprenant 22 études a rapporté que les interventions visant à réduire l’usage des antipsychotiques semblaient bénéfiques, mais que les données concernant la persistance dans le temps des effets de ces interventions étaient peu évoquées dans les publications disponibles16. Dans cette méta-analyse, neuf des 11 études ayant une méthodologie robuste ont démontré une réduction significative de l’usage des antipsychotiques. Les interventions étaient variables : programmes éducationnels, revues de la médication, soins directs aux patients et interventions multifactorielles. Une étude a présenté un algorithme de sevrage des antipsychotiques en mentionnant que ce sevrage, même lorsque ces agents avaient été pris pendant longtemps, ne semblait pas avoir d’effets délétères pour le patient17. Une étude du Royaume-Uni à répartition aléatoire, contrôlée par placebo, a évalué l’effet d’un sevrage d’antipsychotique sur la mortalité12. Le risque de décès des patients attribués au groupe placebo était inférieur après 12 mois à celui des patients qui poursuivaient la prise d’un antipsychotique (rapport de risque [RR] : 0,58; intervalle de confiance à 95 % [IC95 %] 0,36–0,92). Cette différence persistait à 24 et 36 mois. Des 82 patients du groupe placebo, seulement sept ont repris un antipsychotique après la période comparative de 12 mois. Une étude montréalaise a démontré une réduction statistiquement significative de la proportion d’utilisateurs d’antipsychotiques dans un centre grâce à un programme éducationnel interdisciplinaire visant l’équipe de soins et comportant entre autres une formation accompagnée de la remise d’un guide18. Une étude réalisée à l’Hôpital de la Cité-de-la-Santé de Laval en 2013 a évalué l’impact d’un outil clinique accompagné d’une formation sur la réévaluation des antipsychotiques en milieu hospitalier19. Cette étude n’a pas démontré de résultats significatifs quant au taux de réévaluation, probablement en raison d’un manque de puissance.
Dans ce contexte, une intervention multimodale destinée à des établissements de soins de longue durée du Centre intégré de santé et de services sociaux de Laval a été mise sur pied. Elle comprenait un outil encadrant la prescription d’antipsychotiques pour les personnes âgées de plus de 65 ans atteintes de SCPD, des notes rédigées par les résidents en pharmacie du groupe d’intervention dans le dossier médical de ces personnes ainsi que des rencontres auprès des médecins traitants et du personnel soignant. L’objectif primaire de la présente étude est d’évaluer l’impact de cette intervention sur la qualité de l’usage des antipsychotiques pour ces patients.
Méthode
Protocole de recherche et population
Cette étude quasi expérimentale de type pré-post a été réalisée dans trois CHSLD de Laval. L’intervention a eu lieu du 10 au 28 avril 2017. Le logiciel de pharmacie GesphaRx8 (CGSI@SOLUTIONS-TI Inc., Québec, QC, Canada) a été utilisé pour identifier les patients de plus de 65 ans ayant une ordonnance active d’antipsychotique le 3 avril 2017, soit une semaine avant l’intervention (temps 0). L’ordonnance active pouvait être une ordonnance prévoyant une prise régulière ou une prise au besoin dans la mesure où le dossier rapportait au moins une prise au cours du dernier mois. Pour être inclus, les patients devaient avoir plus de 65 ans et avoir reçu un diagnostic de TNC. Étaient exclus les patients dont le dossier mentionnait un diagnostic de délirium actif au moment de la collecte de données, pour qui des soins de confort étaient prodigués, qui avaient une ordonnance d’antipsychotique depuis moins de 90 jours, qui résidaient dans une unité de soins psychiatriques, qui avaient reçu un diagnostic psychiatrique pouvant justifier l’utilisation d’un antipsychotique indépendamment de l’unité où ils étaient hébergés ou qui étaient hébergés dans une unité de soins temporaires.
L’usage d’antipsychotiques par les personnes incluses dans l’étude a été évalué au temps 0 (3 avril 2017) et un mois auparavant (temps −1; 2 mars 2017). Il a aussi été évalué un mois et trois mois après l’intervention (respectivement temps 1 le 29 mai 2017 et temps 2 le 31 juillet 2017).
Au temps 0, deux sous-groupes de patients ont été constitués. Les utilisateurs de longue date comprenaient les personnes qui avaient une ou des ordonnances actives depuis au moins 90 jours. Leur suivi s’est prolongé au temps 1 et 2. Les utilisateurs récents sont ceux qui avaient reçu une nouvelle ordonnance d’antipsychotique dans les 60 jours précédant la mesure et qui n’avaient pas utilisé d’antipsychotique dans les 30 jours précédant cette nouvelle ordonnance. Aux deux autres points de mesure (temps 1 et 2), de nouveaux utilisateurs récents ont été sélectionnés afin d’explorer l’effet de l’intervention sur leur nouvel usage. Cependant, comme il était prévu que le nombre de nouveaux utilisateurs serait limité, l’étude a principalement ciblé les utilisateurs de longue date, les utilisateurs récents ne faisant l’objet que d’analyses exploratoires. Les utilisateurs récents ont été analysés séparément des utilisateurs de longue date. D’une part, les nouvelles ordonnances délivrées après l’intervention des évaluateurs avaient plus de chances d’être conformes que celles des utilisateurs de longue date pour lesquels les traitements à long terme sont plus difficiles à modifier. D’autre part, un délai de 90 jours sans prise d’antipsychotique a été choisi pour qualifier une utilisation récente en raison du délai de réévaluation de toute ordonnance d’antipsychotique qui devrait avoir lieu au cours d’une période de trois à quatre mois, après quoi le médecin traitant peut apporter des changements. Le comité d’éthique de la recherche de l’Hôpital de la Cité-de-la-Santé de Laval a préalablement approuvé l’étude.
Intervention
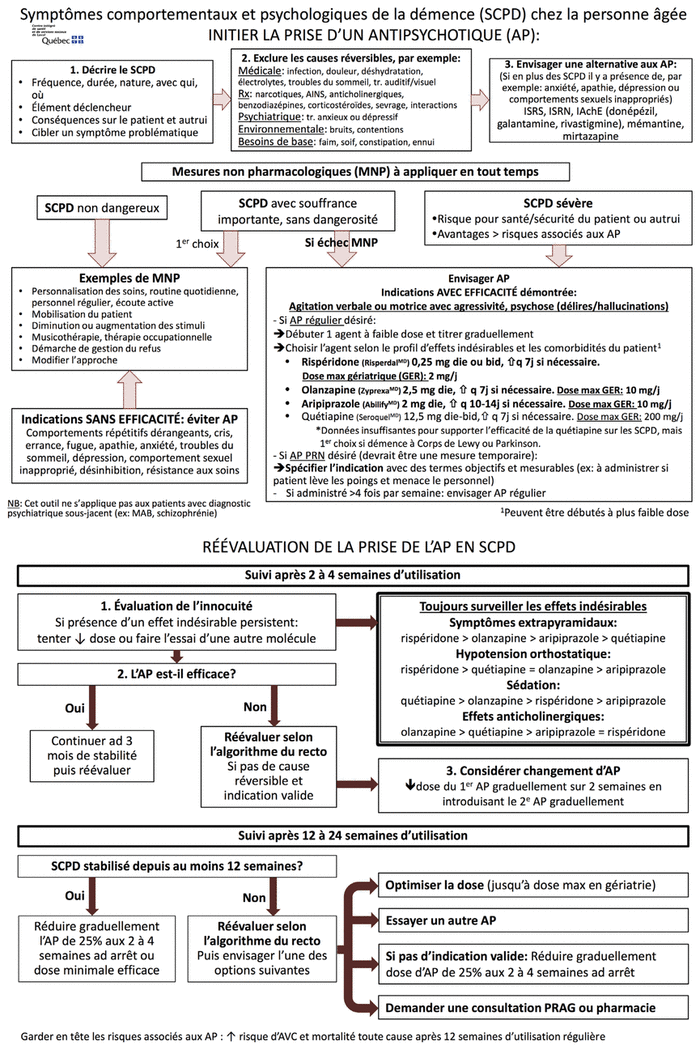
L’intervention était constituée d’un outil d’encadrement à la prescription d’antipsychotiques sous forme d’algorithme (voir figure 1), de rencontres avec des membres de l’équipe traitante (médecins, infirmières et préposés aux bénéficiaires) ainsi que de la rédaction, par les résidents en pharmacie du groupe d’intervention, de recommandations dans les dossiers des patients ayant des ordonnances non conformes à des critères de qualité explicites. L’outil d’encadrement est une version mise à jour et adaptée au contexte des soins de longue durée de l’algorithme conçu en 2013 à la Cité-de-la-Santé de Laval dans le cadre de l’étude AP-STOP19. La nouvelle version de l’outil réalisée avec la collaboration de pharmaciens experts en gériatrie et de médecins oeuvrant en CHSLD a été approuvée par le comité de pharmacologie de l’Hôpital de la Cité-de-la-Santé de Laval. Environ dix minutes étaient allouées aux rencontres individuelles avec les médecins. Ces dernières servaient à présenter l’outil en plus de discuter de l’importance de la réévaluation des antipsychotiques et de leur usage adéquat. Les rencontres avec les infirmières et les préposés aux bénéficiaires se déroulaient en groupe de 10 à 15 personnes. Elles duraient environ 15 à 20 minutes et avaient pour but de présenter l’outil en insistant sur l’importance des mesures non pharmacologiques et la détection des effets secondaires. Les recommandations formulées dans les dossiers étaient rédigées sous forme de notes standardisées et contenaient une suggestion adaptée au cas (par exemple : réévaluation à faire en cas de dose non optimale et de symptômes persistants, d’indication incertaine ou d’effets secondaires, sevrage en cas de stabilité des SCPD depuis au moins trois mois, changement de molécule en cas de dose maximale atteinte avec des symptômes persistants ou réduction de dose si la dose maximale n’était pas respectée) basée sur l’algorithme développé.
| |
|
|
|
Figure 1 Outil présenté à l’équipe traitante
Abréviations : ad : jusqu’à; AINS : anti-inflammatoire non stéroîdien; AP : antipsychotique; AVC : accident vasculaire cérébral; bid : deux fois par jour; die : chaque jour; ex. : exemple; GER : gériatrie; IAchE : inhibiteur de l’acétylcholinestérase; ISRN : inhibiteur de la recapture sérotonine-noradrénaline; ISRS : inhibiteur sélectif de la recapture de la sérotonine; j : jour; MAB : maladie affective bipolaire; max. : maximum; MNP : mesures non pharmacologiques; PRAG : programme régional ambulatoire de gériatrie; PRN : au besoin; q : tous les/toutes les; Rx : médicament; SCPD : symptômes comportementaux et psychologiques de la démence; tr. : trouble
L’autorisation de publier cette figure a été obtenue du directeur des services professionnels du Centre de santé et de services sociaux de Laval, Hôpital de la Cité-de-la-Santé de Laval
|
Collecte de données
Les quatre résidents en pharmacie ont développé une grille de collecte standardisée pour uniformiser la collecte des données. Cette grille a été testée à l’aide de quatre dossiers aléatoirement choisis avant le temps 0 pour s’assurer de l’uniformité de la collecte et pour limiter les variations qui pourraient être introduites lors de l’extraction des données.
Objectifs
L’objectif primaire visait l’étude de la qualité de l’usage des antipsychotiques selon la conformité aux trois critères suivants : indication valide, dose appropriée en gériatrie (voir figure 1) et choix d’une molécule recommandée par les lignes directrices de l’APA4. Les indications recommandées par l’APA sont l’agitation, l’agressivité ou les symptômes psychotiques. Chacun de ces symptômes doit être qualifié de sévère. L’évaluation de la gravité des symptômes a été jugée de façon subjective par les évaluateurs lors de la collecte des données en fonction des notes décrivant le comportement des patients apparaissant au dossier. Les molécules recommandées par l’APA sont la rispéridone, l’aripiprazole et l’olanzapine. La quétiapine n’est pas recommandée par l’APA ni par le consensus canadien en raison du manque de données confirmant son efficacité, mais elle demeure un premier choix dans les cas de démence à corps de Lewy et de démence parkinsonienne5,9. Quant au guide du MSSS du Québec sur l’approche pharmacologique des SCPD, il n’exclut pas l’usage de la quétiapine, compte tenu de son utilisation répandue, mais dont l’efficacité est moins bien appuyée par la littérature scientifique. Pour cette raison, nous l’avons considérée comme étant conforme sans égard au diagnostic. Ces quatre molécules étaient les seules appropriées à un usage régulier. L’APA ne faisant pas la distinction entre l’utilisation chronique ou au besoin (PRN) dans ses recommandations de molécules, l’usage de l’halopéridol PRN a été considéré adéquat lorsque le patient présentait un danger imminent, tel que le propose le Regroupement des Unités de courte durée gériatriques et des services hospitaliers de gériatrie du Québec (RUSHGQ)9. Quand elle était utilisée PRN, la loxapine était considérée comme une molécule adéquate après des discussions qui ont eu lieu avec des pharmaciens travaillant dans le milieu. Ses propriétés pharmacologiques en font une solution de remplacement intéressante à l’halopéridol en situation urgente, notamment parce qu’elle risque moins d’engendrer des réactions extrapyramidales20. Ces deux molécules, en plus des quatre citées plus haut, étaient les seules considérées comme étant conformes à un usage PRN.
Un patient était considéré comme ayant une ordonnance conforme si cette dernière répondait aux trois critères mentionnés ci-dessus. Les patients utilisateurs de longue date, dont l’antipsychotique avait été arrêté en cours d’étude, étaient considérés comme ayant une ordonnance conforme aux temps suivants, car aucune indication n’exigeait la présence d’un antipsychotique. L’unité d’analyse de la conformité était le patient. En cas de multiples ordonnances, dès que l’une d’entre elles n’était pas conforme, le patient était considéré comme ayant un traitement non conforme. Les patients utilisateurs de deux ordonnances d’antipsychotiques (ordonnances pour une prise quotidienne et ordonnances au besoin) étaient considérés comme étant conformes si elles répondaient aux critères établis.
La conformité à chaque critère individuel (dose, molécule et indication) et la présence de réévaluation dans les six mois qui suivaient une première ordonnance d’un antipsychotique ont été considérées comme des objectifs secondaires. Les évaluateurs ont déterminé la présence de réévaluations lors de la revue des dossiers. Un patient était considéré comme ayant été réévalué si les notes médicales des six derniers mois précisaient, au moins une fois, les SCPD du patient et l’utilisation d’un antipsychotique pour les soulager. Le médecin traitant devait avoir modifié la dose, tenté un sevrage, changé d’agent, réévalué les comportements du patient en les décrivant ou évalué l’efficacité de l’antipsychotique. L’APA recommande une réévaluation accompagnée d’une tentative de sevrage dans les quatre mois suivant la stabilisation de l’état du patient. Le MSSS recommande quant à lui un délai de trois mois. Par contre, comme la réévaluation des patients stables n’est pas effectuée à cette fréquence en CHSLD, il a été convenu qu’un délai de trois à six mois était acceptable étant donné la pratique actuelle. Cette recommandation, basée sur l’opinion des intervenants consultés, figure dans l’algorithme développé pour l’intervention et se reflète aussi dans notre évaluation des objectifs secondaires. Le critère de réévaluation et le début d’un sevrage sont des aspects importants de l’utilisation des antipsychotiques dans le cas où l’état d’un patient est stabilisé depuis plusieurs mois. Cependant, compte tenu que notre intervention proposait aux médecins de réévaluer l’usage de l’antipsychotique en cas d’absence de réévaluation dans les six derniers mois au moyen des notes dans les dossiers, il aurait été confondant d’évaluer cette variable dans le critère de conformité aux temps 1 et 2.
L’étude portait aussi sur le lien entre certaines variables (l’âge, l’unité de soins, la sévérité de la démence selon le Mini-Mental State Examination [MMSE] de Folstein, la présence de médicaments pouvant affecter l’état cognitif et la présence d’inhibiteurs de l’acétylcholinestérase ou de mémantine et la qualité de l’usage au temps 0). Les médicaments pouvant affecter l’état cognitif qui ont été ciblés sont les anticholinergiques selon la mise à jour des critères de Beers 2015 en raison de leur mécanisme d’action pouvant exacerber les symptômes des TNC, les benzodiazépines, le zopiclone ou le zolpidem et les analgésiques narcotiques en raison du risque d’exacerbation de la confusion21. Les données démographiques des utilisateurs de longue durée se rapportent au temps 0 et à l’entrée dans l’étude pour les utilisateurs récents. La durée de la prise de l’antipsychotique était comptabilisée à partir de l’admission du patient dans son centre. Dans le cas où un changement d’antipsychotique avait eu lieu avant le début de l’étude, mais qu’il n’y avait pas eu de période d’arrêt de prise, la durée de prise était calculée à partir de la première prescription d’antipsychotique.
Analyse statistique
Le calcul de la taille de l’échantillon est basé sur la possibilité de mettre en évidence une différence à deux moments différents dans la proportion des utilisateurs à long terme dont l’usage du médicament était conforme. Une erreur de type 1 de 5 % (alpha bilatéral de 0,05) avec une puissance de 80 % a été fixée pour obtenir une différence du taux de conformité de 15 % pour des échantillons dépendants. En estimant à 50 % la proportion de patients ayant une ordonnance conforme au temps 0 avec une corrélation intra-sujet de 0,2 entre chaque temps de mesure, la taille d’échantillon nécessaire était de 175 patients. Le taux de roulement des patients en CHSLD était estimé à 10 % sur la durée de l’étude, donc 195 patients étaient initialement nécessaires afin d’obtenir une puissance appropriée à la fin de l’étude. Ces calculs ont été effectués avec le logiciel PASS 14 (NCSS, Kaysville, UT, USA) à l’aide d’un test de comparaison de proportions (Confidence Intervals for One Proportion). Un taux de conformité de 50 % a été utilisé afin d’estimer la plus grande taille d’échantillon possible.
Les données démographiques ont été illustrées respectivement sous forme de moyennes avec des écarts-types et sous forme de proportions pour les variables continues et catégorielles. Pour l’évaluation de l’objectif primaire, une différence de proportion avec un IC95 % a été estimée à l’aide d’un modèle de régression GEE (Generalized Estimating Equation). Les comparaisons de conformité au temps 0 par rapport au temps 1, au temps 0 par rapport au temps 2 et au temps 1 par rapport au temps 2 ont eu lieu. L’évolution entre le temps −1 et le temps 0 a également été analysée afin d’estimer l’évolution normale de la conformité des prescriptions d’antipsychotiques. Les patients ont été regroupés par prescripteur dans le modèle GEE uniquement pour l’analyse de l’objectif primaire afin prendre en compte le fait que les observations relatives aux patients dépendent en partie du prescripteur. Aucune analyse de la conformité par prescripteur n’a été effectuée.
Pour les objectifs secondaires, des analyses univariées ont été faites avec un IC95 %. Le test t de Student a servi à évaluer les variables continues, et le chi deux (χ2) l’a été pour les variables catégorielles. Des statistiques descriptives ont permis de quantifier la conformité de l’utilisation parmi les patients de la cohorte des utilisateurs récents. Les tests statistiques ont été faits à l’aide de SAS version 9.4 (SAS Institute, Cary, NC, USA) pour l’objectif primaire et IBM SPSS Statistics version 24 (IBM, Arkmonk, NY, USA) pour les autres analyses.
Résultats
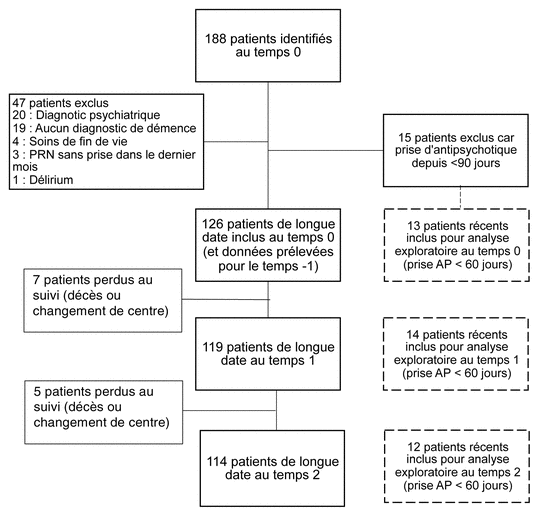
Au temps 0, 188 utilisateurs d’antipsychotiques ont été identifiés avec le logiciel de pharmacie (taux d’utilisation de 43,3 %). De ces patients, 126 ont été inclus dans la cohorte des utilisateurs de longue date. Les principales raisons d’exclusion de la cohorte étaient la présence d’un diagnostic psychiatrique, l’absence de diagnostic de TNC et la prise d’un antipsychotique depuis moins de 90 jours. Le taux d’utilisation global d’antipsychotiques des trois CHSLD était de 43,3 % au temps 0, de 42,4 % au temps 1 et de 41,5 % au temps 2. La figure 2 montre la composition des groupes en cours d’étude.
| |
|
|
|
Figure 2 Diagramme de composition des groupes au cours de l’étude
Abréviations : AP : Antipsychotique; PRN : au besoin
|
Le tableau I présente les données démographiques des utilisateurs de longue date au moment de leur entrée dans l’étude au temps 0. Les patients, âgés de 86,4 ± 7,1 ans en moyenne, majoritairement des femmes (71,4 %), étaient atteints de démence d’Alzheimer (46,8 %) et prenaient un antipsychotique depuis en moyenne 749 ± 554 jours. Le tableau III de l’annexe présente également les données des patients exclus de l’étude.
Tableau I Données démographiques des utilisateurs de longue date d’antipsychotiques avec TNC au temps 0

Du 10 au 28 avril 2017, les membres de l’équipe d’intervention ont rencontré neuf des 11 médecins travaillant aux trois CHSLD et 35 infirmiers et préposés aux bénéficiaires. Ils leur ont présenté le nouvel algorithme en les informant de l’usage approprié des antipsychotiques pour les SCPD. Quarante (40) notes ont été rédigées dans les dossiers des patients ayant au moins une ordonnance jugée non conforme ou n’ayant pas subi de réévaluation de la pertinence de l’antipsychotique depuis plus de six mois. Ces notes recommandaient d’effectuer une réévaluation (20 notes, 50 %), de tenter un sevrage (19 notes, 47,5 %) ou d’ajuster la dose (une note, 2,5 %). Le suivi de quatre notes rédigées entre le temps 1 et le temps 2 n’a pu être fait, car les patients étaient décédés ou avaient changé de centre et leurs archives n’étaient pas disponibles au moment de l’étude. Des 36 interventions dont le déroulement a pu être évalué, 30 avaient été prises en compte au temps 1 (83,3 %) et 32 avaient été prises en compte à la fin de l’étude au temps 2 (88,9 %). La prise en compte d’une note étant définie par exemple par une prescription pour une diminution de dose si un sevrage avait été proposé ou par une nouvelle note au dossier du médecin justifiant l’utilisation de l’antipsychotique si une réévaluation était recommandée.
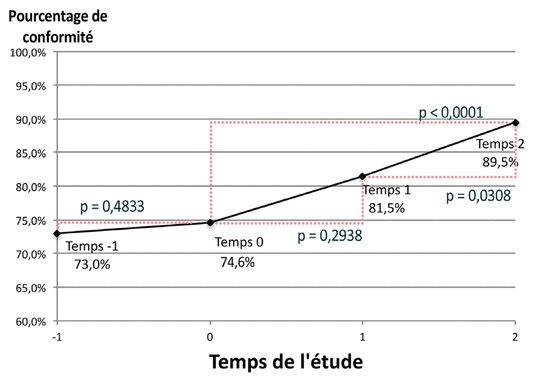
Les résultats concernant la conformité des ordonnances des utilisateurs de longue date sont présentés à la figure 3. Le modèle ajuste les comparaisons pour les autocorrélations liées au médecin traitant. La conformité est passée de 74,6 % au temps 0 à 81,5 % au temps 1 (différence de proportion : 6,9 %; IC95 % : −0,3–15,1, p = 0,24) puis à 89,5 % au temps 2 (différence de proportion : 14,9 %; IC95 % : 8,2–21,8, p < 0,0001 pour la différence entre le temps 0 et le temps 2 et différence de proportion : 8,0 %; IC95 %: 2,2–13,1, p = 0,03 pour la différence entre temps 1 et 2). Une légère augmentation non statistiquement significative de la conformité entre les temps −1 et 0 a été notée (différence de proportion : 1,6 %; IC95 % : −0,6–3,8, p = 0,48). Par rapport à une comparaison simple, l’ajustement pour l’autocorrélation n’a modifié les niveaux de signification que de façon très marginale (données non présentées).
| |
|
|
|
Figure 3 Conformité des ordonnances des utilisateurs de longue date d’antipsychotiques avec TNC selon chaque critère en fonction du temps
Les comparaisons sont ajustées pour les autocorrélations liées au médecin traitant (modèle GEE) n = 126 pour le temps −1, n = 126 pour le temps 0, n = 119 pour le temps 1 et n = 114 pour le temps 2
|
Aucune variable individuelle n’a démontré de lien statistiquement significatif avec le taux de conformité (âge : p = 0,98, MMSE : p = 0,41, unité de soins : p = 0,09, présence de médicaments affectant l’état cognitif : p = 0,42 et présence d’inhibiteurs de l’acétylcholinestérase ou de mémantine p = 0,68) au temps 0.
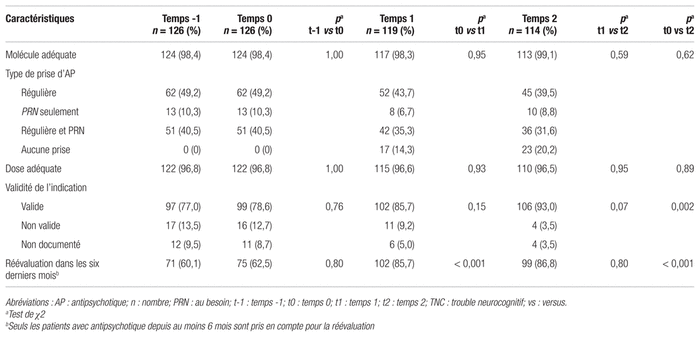
Le tableau II présente les objectifs secondaires. Le critère de conformité le moins souvent rempli était la présence d’une indication valide, et ce, à tous les temps. Les médicaments ainsi que leur dose étaient majoritairement appropriés à tous les temps de l’étude. Une amélioration significative de la présence d’une indication conforme a été notée entre le temps 0 et 2 (p < 0,001). Aucune amélioration statistiquement significative n’a été notée pour le choix du médicament et de sa dose. Les réévaluations ont augmenté de façon statistiquement significative (de 62,5 % à 85,7 % entre temps 0 et temps 1, p < 0,0001 et de 62,5 % à 86,8 % entre temps 0 et temps 2, p < 0,0001). Aucune différence statistiquement significative n’a été mise en évidence entre le temps 1 et le temps 2 et entre le temps −1 et le temps 0.
Tableau II Conformité des ordonnances des utilisateurs de longue date d’antipsychotiques avec TNC selon chaque critère en fonction du temps
Peu de patients ont répondu aux critères d’inclusion du sous-groupe d’utilisateurs récents. Le pourcentage de patients dont les ordonnances étaient conformes était de 76,9 % au temps 0 (10/13), 57,1 % au temps 1 (8/14) et 58,3 % au temps 2 (7/12) (tableau IV de l’annexe). Le tableau V de l’annexe présente les diverses indications relevées sur les prescriptions d’antipsychotiques et le tableau VI de l’annexe présente les molécules utilisées ainsi que leurs doses.
Discussion
La présente étude s’est penchée sur la conformité de la prescription d’antipsychotiques à des patients souffrant de TNC et traités en CHSLD. Elle a permis de constater une amélioration absolue de 14,9 % de la qualité de l’usage (74,6 vs 89,5 %) en quatre mois à la suite de l’implantation d’une intervention multimodale, une différence statistiquement et cliniquement significative. Cette augmentation de la conformité semble être secondaire à l’intervention puisqu’il n’y avait pas de variation statistiquement ou cliniquement significative parmi les patients suivis durant le mois précédant l’étude (différence de conformité entre temps −1 et temps 0 : 1,6 %; IC95 % : −0,6–3,8, p = 0,48). Plusieurs études de qualité méthodologique variable ont démontré une diminution de l’utilisation d’antipsychotiques pour les patients en centre de soins de longue durée16. Monette et coll. ont observé dans une étude pré-post une diminution de l’usage hebdomadaire d’antipsychotiques par des patients présentant des SCPD après des séances éducationnelles sur les SCPD et leur gestion, données au personnel médical, où une insistance particulière était mise sur la réévaluation22. Patterson et coll. ont, dans une étude à répartition aléatoire contrôlée en grappe, démontré une réduction du taux d’utilisation de psychotropes (antipsychotiques, anxiolytiques et hypnotiques) après que des pharmaciens ont évalué mensuellement durant un an la pharmacothérapie de patients âgés en CHSLD en portant un intérêt particulier aux psychotropes (rapport de cotes = 0,26; IC95 % : 0,14–0,49)23. Ces résultats contrastent avec ceux présentés par Hagen et coll. Ces derniers ont observé une augmentation non significative de l’utilisation d’antipsychotiques malgré la mise en place d’une intervention dans plusieurs centres albertains24. Les auteurs expliquent cette augmentation par l’effet qu’a eu l’ajout de la rispéridone aux formulaires des CHSLD ainsi que la promotion faite par l’industrie pharmaceutique pour augmenter l’utilisation d’antipsychotiques atypiques.
Le pourcentage de patients dont les ordonnances étaient conformes avant l’intervention (temps 0) dans l’étude était de 74,6 %, ce qui est plus élevé que ce qui avait été prévu, mais se rapproche tout de même des données canadiennes qui font état d’un taux d’utilisation potentiellement inapproprié d’antipsychotiques estimé à 30,3 % au Canada en 2014. Cette donnée a été recueillie auprès de patients résidant en CHSLD et exclut les patients atteints de psychose3. Malgré ce haut taux de conformité, une amélioration statistiquement significative a tout de même été notée entre le temps 0 et le temps 2. Il est possible que le taux de conformité ait été sous-estimé lors du temps 1, puisque certains patients pouvaient être en cours de sevrage. Par exemple, le patient prenant un antipsychotique pour des cris et dont le médecin avait entrepris le sevrage à la suite de l’intervention était considérée non conforme si le sevrage n’était pas achevé. Ceci pourrait expliquer l’absence de différence statistiquement significative entre le temps 0 et le temps 1. Le taux de conformité initialement élevé a pu s’expliquer par l’exclusion de l’objectif primaire du critère de la réévaluation des antipsychotiques. Bien qu’une réévaluation régulière soit recommandée par l’APA, il a été impossible d’inclure ce paramètre dans l’objectif primaire, puisqu’il était impossible de le décrire pour les patients dont la durée de prise de l’antipsychotique était de moins de six mois.
La présente étude donne une nouvelle dimension à la littérature scientifique, en évaluant l’agent utilisé, son indication ainsi que sa dose. Bien qu’une diminution de l’usage des antipsychotiques soit importante étant donné les risques encourus par leur prise, il est tout de même important de prendre en compte l’efficacité des agents utilisés. Seules la rispéridone, l’aripiprazole et l’olanzapine sont recommandées par l’APA pour traiter les SCPD, quel que soit le type de TNC, et ce, même si leurs avantages sont relativement modestes.
La quétiapine est considérée comme étant indiquée pour les patients atteints de démence à corps de Lewy ou de Parkinson, en raison de leur plus grande sensibilité aux symptômes extrapyramidaux des autres molécules. Selon les recommandations de l’APA et du RUSHGQ, la quétiapine ne devrait pas être utilisée pour les autres patients souffrant de TNC en raison du manque de données sur son efficacité4,9. La quétiapine est l’antipsychotique le plus utilisé au Canada selon l’ICIS3. Cette donnée canadienne se reflète bien dans cette étude, où la quétiapine était prescrite à 49,2 % des utilisateurs de longue date. Nous avons considéré de façon prudente que l’usage de quétiapine était approprié, quel que soit le diagnostic mentionné au dossier, étant donné l’absence de validation des diagnostics dans l’étude. Toutefois si on se fie au diagnostic rapporté au dossier, seulement 5,6 % des patients étaient atteints d’une démence à corps de Lewy ou parkinsonienne. Le taux de conformité évalué a donc pu être surestimé, puisque les évaluateurs ont présumé que l’usage de la quétiapine était conforme en tout temps.
Notre étude possède certaines limites. D’abord, le protocole de recherche pré-post limite la capacité de comparer l’évolution de la conformité à la suite de l’intervention à l’évolution normale de la conformité à la suite des soins. Un protocole prévoyant un groupe témoin parallèle aurait cependant été difficilement réalisable étant donné le nombre restreint de CHSLD affiliés à l’Hôpital de la Cité-de-la-Santé dans la région de Laval et le risque possible de contamination. La courte durée de l’étude empêche de voir si l’intervention a des effets pérennes. En effet, comme le temps 2 se situait trois mois après l’intervention, il est difficile de déterminer si les changements apportés par les médecins dans leur pratique persisteront avec le temps et si les nouvelles ordonnances d’antipsychotiques seront davantage conformes, ce qui n’a pas pu être évalué chez les utilisateurs récents étant donné leur faible nombre. Une mesure réalisée six mois après l’intervention aurait été intéressante, puisque certains patients étaient toujours en cours de sevrage de leur antipsychotique à la fin de l’étude. L’impact des mesures non pharmacologiques sur l’utilisation des antipsychotiques n’a pas été évalué dans cette étude, malgré les avantages qu’on aurait pu en retirer. Tel que le décrivent Monette et coll., la baisse de l’usage d’antipsychotiques peut tout de même augmenter la nécessité de recourir à des contentions physiques et les risques y étant associés22, 23.
Une autre limite de l’étude est liée à l’absence d’insu lors de la collecte de données. Les évaluateurs collectant les données aux temps 1 et 2 ont donc pu être plus attentifs à la description d’une indication, ce qui a pu les inciter à surestimer l’effet de l’intervention. Certaines classes de médicaments pouvant affecter l’état cognitif ont été relevées, mais il faut noter que la prise d’antidépresseurs, de stabilisateurs de l’humeur ou d’anticonvulsivants n’a pas été évaluée. Ceux-ci pourraient cependant avoir un effet sur les SCPD. Un patient sous antidépresseur pourrait potentiellement être moins anxieux ou moins agité et donc moins enclin à se faire prescrire un antipsychotique.
Bien que la taille de l’échantillon prévue n’ait pas été atteinte, les résultats obtenus ont tout de même été statistiquement significatifs et la puissance statistique n’est pas une préoccupation pour l’objectif primaire, sauf peut-être pour la différence entre le temps 0 et le temps 1. Pour ce qui est des utilisateurs récents, on s’attendait au faible nombre de patients recrutés. L’apparente détérioration du taux de conformité dans ce sous-groupe doit donc être interprétée avec prudence. Il faut noter que, puisqu’il s’agissait chaque fois de nouveaux utilisateurs différents, l’effet de l’intervention ne pouvait passer que par la transmission préalable de l’outil et de l’information à l’équipe traitante. Les notes au dossier rédigées par les résidents en pharmacie ne pouvaient pas avoir d’influence, puisqu’elles étaient inexistantes avant un premier usage. Or la réévaluation du dossier par un résident en pharmacie est une part importante de la prise en charge du patient, tel que le démontrent Patterson et coll.23.
Il est aussi important de noter que la mesure de la qualité de l’usage ne comportait pas l’évaluation de la gravité des symptômes de façon objective ni l’évaluation de l’innocuité de la médication. Le fait que la collecte de données ait été faite de façon rétrospective à partir des dossiers aurait complexifié l’évaluation de ces paramètres. L’obtention d’informations aurait surtout été assujettie à la qualité de la tenue des dossiers par le personnel médical et moins à la rigueur des évaluateurs. Il est ainsi possible que la conformité des ordonnances ait été surévaluée, puisque la réelle gravité des SCPD n’a pu être évaluée. L’absence d’évaluation de l’innocuité nous empêche en outre d’estimer adéquatement quelques-uns des risques associés à la prise d’antipsychotiques qui pourraient contrebalancer les avantages obtenus. L’impact de d’autres interventions, pharmacologiques ou non, n’a pas été mesuré. Il est donc difficile d’évaluer l’impact de l’ajout d’une nouvelle médication à un patient préalablement stable après le retrait d’un antipsychotique. Il en va de même pour les mesures non pharmacologiques, dont la contribution n’a pas été prise en compte.
Notre étude comporte certaines forces. Ainsi, l’observation au temps −1 a permis d’avoir une idée de l’évolution de la situation en l’absence d’intervention permettant de relativiser l’effet de celle-ci. L’élaboration d’un formulaire de collecte de données standardisé a permis d’uniformiser la collecte tout au long de l’étude. Il en est de même pour l’algorithme qui a permis de formuler des critères explicites de qualité amenant un jugement objectif de ces critères. Par ailleurs, en étant multicentrique, cette étude a permis une plus grande généralisation des résultats à l’extérieur des centres étudiés.
Conclusion
Des interventions éducationnelles auprès de l’équipe médicale semblent améliorer l’usage des antipsychotiques administrés aux patients présentant un diagnostic de TNC en CHSLD. Bien que les effets de ces interventions aient été observés à court terme, les résultats justifient la mise en place de formations destinées au personnel soignant afin d’optimiser les soins offerts aux aînés. Il serait toutefois intéressant de voir l’impact de tels programmes à long terme.
Annexes
Cet article comporte une annexe; elle est disponible sur le site de Pharmactuel (www.pharmactuel.com).
Financement
Aucun financement en relation avec le présent article n’a été déclaré par les auteurs.
Conflits d’intérêts
Tous les auteurs ont rempli et soumis le formulaire de l’ICMJE pour la divulgation de conflits d’intérêts potentiels. Les auteurs n’ont déclaré aucun conflit d’intérêts en relation avec le présent article.
Remerciements
Les auteurs sont reconnaissants envers monsieur Miguel Chagnon, statisticien, pour le soutien qu’il leur a apporté dans les analyses statistiques et envers madame Stéphanie Caron, pharmacienne, pour sa collaboration tout au long du projet. Une autorisation écrite a été obtenue de ces personnes.
Références
1. Wong SL, Gilmour H, Ramage-Morin PL. La maladie d’Alzheimer et les autres formes de démence au Canada. Statistique Canada, Rapports sur la santé 2016;27:12–7.
2. Ministère de la Santé et des Services sociaux. Processus clinique visant le traitement des symptômes comportementaux et psychologiques de la démence. [en ligne] http://publications.msss.gouv.qc.ca/msss/fichiers/2014/14-829-05W.pdf (site visité le 17 octobre 2016).
3. Institut canadien d’information sur la santé. Utilisation d’antipsychotiques chez les personnes âgées résidant dans les établissements de soins de longue durée. [en ligne] https://secure.cihi.ca/free_products/LTC_AiB_v2_19_FR_web.pdf (site visité le 5 octobre 2016).
4. Reus VI, Fochtmann LJ, Eyler AE, Hilty DM, Horvitz-Lennon M, Jibson MD et coll. The American Psychiatric Association practice guideline on the use of antipsychotics to treat agitation or psychosis in patients with dementia. Am J Psychiatry 2016;173:543–6.

5. Gauthier S, Patterson C, Chertkow H, Hermann N, Rockwood K, Rosa-Neto P et coll. Recommendations of the 4th Canadian Consensus Conference on the Diagnosis and Treatment of Dementia (CCCDTD4). Canadian Geriatrics Journal 2012;15:120–6.

6. Ministère de la Santé et des Services sociaux. Approche pharmacologique visant le traitement des symptômes comportementaux et psychologiques de la démence. [en ligne]. Disponible : http://publications.msss.gouv.qc.ca/msss/fichiers/2014/14-829-07W.pdf (site visité le 10 octobre 2016).
7. Schneider LS, Dagerman KS, Insel P. Risk of death with atypical antipsychotic drug treatment for dementia: meta-analysis of randomized placebo-controlled trials. JAMA. 2005;294:1934–43.

8. Ministère de la Santé et des Services sociaux. Approche non pharmacologique visant le traitement des symptômes comportementaux et psychologiques de la démence. [en ligne] http://publications.msss.gouv.qc.ca/msss/fichiers/2014/14-829-06W.pdf (site visité le 10 octobre 2016).
9. Regroupement des unités de courte durée gériatriques et des services hospitaliers de gériatrie du Québec. Annexe 5 : Gestion des antipsychotiques dans le traitement des SCPD reliés à la démence en UCDG tirée de Guide de gestion médicamenteuse en UCDG. [en ligne] http://www.rqrv.com/fr/document/guide_gestion_medicamenteuse.pdf (site visité le 29 octobre 2016).
10. Santé Canada. Avis important concernant l’innocuité des médicaments antipsychotiques atypiques pour les personnes atteintes de démence. [en ligne] http://canadiensensante.gc.ca/recallalert-rappel-avis/hc-sc/2005/13696a-fra.php (site visité le 5 octobre 2016).
11. Schneider LS, Tariot PN, Dagerman KS, Davis SM, Hsiao JK, Ismail MS et coll. Effectiveness of atypical antipsychotic drugs in patients with Alzheimer’s disease. N Engl J Med 2006;355:1525–38.

12. Ballard C, Hanney ML, Theodoulou M, Douglas S, McShane R, Kossakowski K et coll. The dementia antipsychotic withdrawal trial (DART-AD): long-term follow-up of a randomised placebo-controlled trial. Lancet Neurol 2009;8:151–7.

13. Langballe EM, Engdahl B, Nordeng H, Ballard C, Aarsland D, Selbæk G. Short-and long-term mortality risk associated with the use of antipsychotics among 26,940 dementia outpatients: a population-based study. Am J Geriatr Psychiatry 2014;22:321–31.

14. Maust DT, Kim HM, Seyfried LS, Chiang C, Kavanagh J, Schneider LS et coll. Antipsychotics, other psychotropics, and the risk of death in patients with dementia: number needed to harm. JAMA Psychiatry. 2015;72:438–45.

15. Institut national d’excellence en santé et services sociaux. Étude sur l’usage des antipsychotiques. Volet III : Personnes âgées de 25 ans ou plus, principalement celles de 65 ans ou plus avec un diagnostic de démence. Rapport rédigé par Elena Morarescu. ETMIS 2011;8:1–70.
16. Thompson Coon J, Abbott R, Rogers M, Whear R, Pearson S, Lang I et coll. Interventions to reduce inappropriate prescribing of antipsychotic medications in people with dementia resident in care homes: a systematic review. J Am Medical Dir Assoc 2014;15:706–18.

17. Miarons M, Cabib C, Barón FJ, Rofes L. Evidence and decision algorithm for the withdrawal of antipsychotic treatment in the elderly with dementia and neuropsychiatric symptoms. Eur J Clin Pharmacol 2017;73:1389–98.

18. Vida S, Monette J, Wilchesky M, Monette M, Friedman R, Nguyen A et coll. A long-term care center interdisciplinary education program for antipsychotic use in dementia: program update five years later. Int Psychogeriatr 2012;24:599–60.

19. Dufour M, Gerardi S, Jodoin-Poirier ME, Richer C, Gravel J, Joncas M et coll. Recherche évaluative du programme AP-STOP : Antipsychotiques: sensibilisation à leur bon usage pour les troubles de comportement des personnes âgées atteintes de démence. Pharmactuel 2015;48:17–28.
20. Procyshyn RM, Bezchlibnyk-Butler KZ, Jeffries JJ. Clinical handbook of Psychotropic Drugs. 21e éd. Boston: Hogrefe Publishing Corporation; 2015. 408p.
21. American Geriatrics Society 2015 Updated Beers Criteria for Potentially Inappropriate Medication Use in Older Adults. J Am Geriatr Soc 2015;63:2227–46.

22. Monette J, Monette M, Sourial N, Vandal AC, Wolfson C, Champoux N et coll. Effect of an interdisciplinary educational program on antipsychotic prescribing among residents with dementia in two long-term care centers. J Appl Gerontol 2013;32:833–54.

23. Patterson SM, Hughes CM, Crealey G, Cardwell C, Lapane KL. An evaluation of an adapted U.S. model of pharmaceutical care to improve psychoactive prescribing for nursing home residents in northern ireland (fleetwood northern ireland study). J Am Geriatr Soc 2010;58:44–53.

24. Hagen BF, Armstrong-Esther C, Quail P, Williams RJ, Norton P, Le Navenec CL et coll. Neuroleptic and benzodiazepine use in long-term care in urban and rural Alberta: characteristics and results of an education intervention to ensure appropriate use. Int Psychogeriatr 2005;17:631–52.

25. Hofmann H. Hahn S. Characteristics of nursing home residents and physical restraint: a systematic literature review. J Clin Nurs 2014;23:3012–24.

Pour toute correspondance : Catherine Pagé Béchard, Centre intégré de santé et de services sociaux de Laval, Hôpital de la Cité-de-la-Santé de Laval, 1755, boulevard René-Laennec, Laval (Québec) H7M 3L9, CANADA; Téléphone : 450 668-1010, p. 23224; Télécopieur : 450 975-5354; Courriel : catherine.p.bechard.cissslav@ssss.gouv.qc.ca
(Return to Top)
PHARMACTUEL, Vol. 51, No. 2, 2018





