Bianca Beloin-Jubinville1, B.Pharm., M.Sc., BCPS, MBA, Lucie Blais2,3, Ph.D., Luc Lanthier4,5, MD, M.Sc., FRCPC, Raphaël Coutu1, Pharm.D., M.Sc., Amine Allou6, MD, Marie-France Beauchesne1,7,8, B.Pharm., M.Sc., Pharm.D.
Reçu le 20 février2020: Accepté après révision par les pairs le 27 août 2020
Résumé
Objectif : Décrire les caractéristiques des patients diabétiques de type 2 qui utilisent un inhibiteur du cotransporteur sodium-glucose de type 2 (iSGLT2) et les comparer à celles des non-utilisateurs de cette classe d’antidiabétiques.
Méthode : Étude rétrospective dans laquelle les données ont été collectées à partir des dossiers médicaux des patients diabétiques de type 2 adultes, admis à l’urgence ou hospitalisés au Centre intégré universitaire de santé et de services sociaux de l’Estrie-Centre hospitalier universitaire de Sherbrooke entre le 1er janvier 2015 et le 17 août 2018. Les utilisateurs d’un iSGLT2 ont été pairés (ratio 1:1) aux non-utilisateurs selon la même date d’admission et le même nombre de classes d’agents antidiabétiques.
Résultats : Les caractéristiques de 439 utilisateurs d’un iSGLT2 ont été comparées à celles d’un même nombre de sujets diabétiques de type 2, non utilisateurs. Les utilisateurs d’un iSGLT2 avaient un plus jeune âge (62,9 vs 69,4 ans), moins d’hypertension (38,3 % vs 46,0 %) et une meilleure fonction rénale (débit de filtration glomérulaire 84,7 mL/min/1,73 m2vs 73,4 mL/min/1,73 m2) que les non-utilisateurs. La canagliflozine était l’iSGLT2 le plus souvent prescrit (55,4 %), et la majorité des sujets avaient au moins trois classes d’antidiabétiques.
Conclusion : L’usage des iSGLT2 par des patients plus jeunes, ayant moins d’hypertension et d’insuffisance rénale, pourrait refléter l’instauration plus récente de ces médicaments dans l’arsenal thérapeutique du diabète. Avec la publication croissante de données montrant des bénéfices de protection cardiovasculaire et rénale, ces agents sont susceptibles d’être davantage prescrits en présence de comorbidités.
Mots clés : Canagliflozine, dapagliflozine, diabète de type 2, empagliflozine, inhibiteur du cotransporteur sodium-glucose de type 2
Abstract
Objective : To describe the characteristics of type 2 diabetic patients who use a sodium-glucose cotransporter 2 inhibitor (SGLT2i) and to compare them with those non-users of this class of antidiabetics.
Method : A retrospective study in which data were collected from the medical records of adult type 2 diabetic patients admitted to the emergency department or hospitalized at the Centre intégré universitaire de santé et de services sociaux de l’Estrie - Centre hospitalier universitaire de Sherbrooke between January 1, 2015 and August 17, 2018. The SGLT2i users were matched (1:1 ratio) to non-users according to the same date of admission and the same number of classes of antidiabetics.
Results : The characteristics of 439 SGLT2i users were compared with those of the same number of non-user type 2 diabetic patients. The SGLT2i users were younger (62.9 vs. 69.4 years), had less hypertension (38.3% vs. 46.0%) and better renal function (GFR 84.7 ml/min/1.73 m2 vs. 73.4 ml/min/1.73 m2) than the non-users. Canagliflozin was the most frequently prescribed SGLT2i (55.4%), and most of the patients were using at least three classes of antidiabetics.
Conclusion : The use of SGLT2i by younger patients with less hypertension and renal impairment may reflect the more recent introduction of these drugs into the therapeutic arsenal for diabetes. With more and more data being published showing cardiovascular and renal protective benefits, these agents are likely to be prescribed more often in the presence of comorbidities.
Keywords : Canagliflozin, dapagliflozin, empagliflozin, sodium-glucose cotransporter 2 inhibitor, type 2 diabetes
La prévalence du diabète au Canada était de 9,3 % en 20151. Récemment, des agents oraux ont été introduits pour le traitement du diabète de type 2, soit les inhibiteurs du cotransporteur sodium-glucose de type 2 (iSGLT2). Trois d’entre eux sont offerts au Canada, soit la canagliflozine (commercialisée en 2014), la dapagliflozine (2015) et l’empagliflozine (2016). Ces médicaments sont généralement indiqués en association avec d’autres antidiabétiques1. Ils permettent de diminuer l’hémoglobine glyquée (HbA1c) de 0,4 à 0,7 % (lorsque le débit de filtration glomérulaire [DFG] est égal ou supérieur à 60 mL/min) et le poids corporel de 2 à 3 kg1. Les iSGLT2 peuvent donc être envisagés pour améliorer la maîtrise glycémique lorsque les cibles ne sont pas atteintes avec le traitement en cours, et que l’on souhaite minimiser les risques d’hypoglycémie et de gain de poids1.
En présence de maladies cardiovasculaires athérosclérotiques, la canagliflozine et l’empagliflozine sont recommandées en association avec la metformine1. En effet, les iSGLT2 ont fait l’objet de trois principaux essais cliniques à répartition aléatoire, contrôlés par placebo, visant à établir leur innocuité cardiovasculaire2–4. Ces trois études avaient les événements cardiovasculaires majeurs comme issue clinique primaire, lesquels comprenaient les décès de cause cardiovasculaire, les infarctus du myocarde non fatals ou les accidents vasculaires cérébraux non fatals2–4. Certaines issues secondaires, dont le risque d’hospitalisation pour insuffisance cardiaque, ont également été évaluées lors de ces études.
Plus spécifiquement, l’étude EMPA-REG OUTCOME incluait 7020 sujets diabétiques de type 2 ayant une maladie cardiovasculaire (MCV)2. Elle a démontré une réduction significative de 14 % du risque d’événements cardiovasculaires majeurs, ainsi qu’une diminution significative de 35 % du risque d’hospitalisation pour insuffisance cardiaque et une réduction significative de 32 % du risque de décès de toutes causes avec l’empagliflozine, comparativement au placebo, et ce après 3,1 ans de suivi2. De son côté, l’étude CANVAS incluait 10 142 sujets diabétiques de type 2 ayant une MCV établie (65,6 %) ou à risque de MCV3. Elle a aussi indiqué une réduction significative de 14 % du risque d’événements cardiovasculaires majeurs, ainsi qu’une diminution significative de 33 % du risque d’hospitalisation pour insuffisance cardiaque avec la canagliflozine, comparativement au placebo, et ce après 2,43 ans de suivi3. L’étude DECLARE-TIMI 58, incluant 17 160 sujets diabétiques de type 2, mais n’en comportant que 40,6 % avec une MCV établie, a démontré une réduction non significative de 7 % du risque d’événements cardiovasculaires majeurs avec la dapagliflozine, comparativement au placebo, et ce après 4,2 ans de suivi4.
Des bénéfices des iSGLT2 pour la protection rénale ont également été observés. Tout d’abord, une réduction significative de 39 % du risque d’apparition ou d’aggravation d’une néphropathie est rapportée avec l’usage de l’empagliflozine, comparativement au placebo5. L’étude CREDENCE démontre que l’usage de la canagliflozine, comparativement au placebo, auprès de 4401 sujets diabétiques de type 2 ayant une albuminurie et une dose stable d’un inhibiteur du système rénine-angiotensine, est associé à une réduction significative de 30 % de la mesure composite de résultats primaires, incluant l’insuffisance rénale terminale, une augmentation du double de la créatinine sérique, ainsi que les décès de cause rénale ou cardiovasculaire après 2,62 ans6. Dans l’étude DECLARE-TIMI 58, une réduction significative de 24 % de la même mesure composite de résultats a été observée avec la dapaglifozline4. Plus récemment, l’étude DAPA-CKD confirme les bénéfices de protection rénale de la dapagliglozine avec une réduction de 39 % du risque de la mesure composite de résultats, comprenant le déclin du DFG d’au moins 50 %, l’insuffisance rénale terminale, ou le décès de cause rénale (n = 4304 sujets ayant une insuffisance rénale chronique, avec un diabète [67,5 %] ou non, répartis aléatoirement à la dapagliflozine 10 mg par voie orale une fois par jour ou placebo)7.
Les bénéfices des iSGLT2 auprès de sujets insuffisants cardiaques ayant un diabète ou non ont ensuite été décrits. Tout d’abord, l’étude DAPA-HF (n = 4744 sujets) montre une réduction significative de 26 % du risque de la mesure composite de résultats primaires, incluant l’hospitalisation pour insuffisance cardiaque et les décès de cause cardiovasculaire, parmi les sujets sous dapagliflozine (comparativement à un placebo) ayant une insuffisance cardiaque avec fraction d’éjection abaissée et un diabète (41,8 %) ou non8. Cette étude rapporte aussi une diminution significative de 17 % des décès de tout cause8. Une réduction significative de 25 % du risque de décès pour cause cardiovasculaire ou hospitalisation pour insuffisance cardiaque a également été démontrée avec l’empagliflozine, parmi 3730 sujets inclus dans l’étude EMPEROR-REDUCED ayant une insuffisance cardiaque avec fraction d’éjection abaissée et un diabète (50 %) ou non9. Cette étude rapporte également une diminution significative de 39 % du risque d’apparition ou de progression d’une néphropathie9.
Malgré ces bénéfices, des effets indésirables graves mais rares ont été associés à l’usage des iSGLT2, par exemple un risque plus élevé d’acidocétose diabétique3,4,10,11. Il convient donc de les utiliser judicieusement.
L’évaluation de l’usage en situation réelle de cette classe de médicaments a fait l’objet de quelques études observationnelles, conduites majoritairement aux États-Unis et en milieu ambulatoire12–19. Ces études rapportent une amélioration de la maîtrise glycémique suivant leur instauration, et elles décrivent les caractéristiques des utilisateurs d’un iSGLT2. Elles suggèrent que les iSGLT2 sont rarement prescrits aux patients ayant une maladie cardiovasculaire établie, alors qu’ils pourraient en bénéficier12–14,16,19. De telles études ne semblent pas avoir été menées en contexte québécois. C’est pourquoi ce projet avait pour but de décrire les caractéristiques des utilisateurs d’un iSGLT2.
L’objectif principal de ce projet était de décrire les caractéristiques des utilisateurs d’un iSGLT2 (canagliflozine, dapagliflozine et empagliflozine) chez des sujets adultes diabétiques de type 2 admis à l’urgence ou hospitalisés au Centre intégré universitaire de santé et de services sociaux de l’Estrie (CIUSSSE) – Centre hospitalier universitaire de Sherbrooke (CHUS). L’objectif secondaire était de comparer les caractéristiques des utilisateurs d’un iSGLT2 avec celles de sujets diabétiques de type 2 qui utilisent d’autres classes d’agents antidiabétiques.
Une étude transversale rétrospective a été réalisée. Cette étude a été approuvée par le Comité d’éthique et de la recherche du CIUSSSE-CHUS. Les données extraites étaient dénominalisées, puis consignées dans un fichier ExcelMD sécurisé par un mot de passe.
Une archiviste de l’Infocentre du CHUS a identifié les sujets admissibles et extrait les données démographiques et cliniques à partir de l’entrepôt informatisé de données cliniques et administratives du Centre informatisé de recherche évaluative en services et soins de santé (CIRESSS) du CHUS. Ce registre comprend des données sur les hospitalisations et les soins rendus au CHUS.
Tout d’abord, seuls les sujets de 18 ans et plus ayant reçu un diagnostic de diabète de type 2 documenté dans leur dossier médical et admis à l’urgence ou hospitalisés au CHUS entre le 1er janvier 2015 et le 17 août 2018 ont été sélectionnés. Étaient exclus les sujets ayant un diabète de type 1, un diabète gestationnel, un syndrome des ovaires polykystiques ou un diabète induit par la prise de corticostéroïdes systémiques. Une seule admission à l’urgence ou hospitalisation (la première pendant la période à l’étude) était retenue.
Les sujets étaient ensuite assignés au groupe « utilisateurs d’un iSGLT2 » selon qu’ils avaient reçu une prescription de canagliflozine, de dapagliflozine ou d’empagliflozine au moment de leur admission à l’urgence ou de leur hospitalisation. Ensuite, le groupe « non-utilisateurs d’un iSGLT2 » a été formé à partir des sujets qui avaient une prescription pour au moins un agent antidiabétique qui n’appartenait pas à la classe des iSGLT2. De plus, ils ne devaient pas avoir reçu de prescription pour un iSGLT2 au moment de leur admission à l’urgence ou d’une hospitalisation antérieure à celle du CHUS.
Les sujets sous iSGLT2 ont par la suite été pairés aux sujets non utilisateurs d’un iSGLT2 (ratio 1:1). Les deux critères de pairage étaient la même date d’admission (plus ou moins sept jours) ainsi que le même nombre de classes d’agents antidiabétiques. Les classes d’agents antidiabétiques utilisées pour le pairage des sujets étaient les suivantes : 1) biguanides; 2) inhibiteurs de la dipeptidyl-peptidase-4 (DPP-4); 3) sulfonylurées; 4) insulines; 5) méglitinides; 6) agonistes des récepteurs du glucagon-like peptide 1 (GLP-1); 7) thiazolidinédiones; 8) inhibiteurs de l’alpha-glucosidase. À titre d’exemple, un sujet sous metformine et canagliflozine pouvait être pairé à un sujet sous metformine et glyburide. Un sujet sous metformine, sitagliptine et empagliflozine pouvait être pairé à un sujet sous répaglinide, liraglutide et insuline Neutral protamine Hagedorn (NPH). Si un patient recevait plus d’une insuline (p. ex., insuline aspart et insuline glargine), une seule classe d’agents (insulines) était comptée. Le pairage a été réalisé afin de comparer des patients à une étape similaire du traitement pour le diabète de type 2, c’est-à-dire des patients dont l’état nécessitait un nombre comparable de classes d’agents antidiabétiques. Aussi, nous avons comparé les utilisateurs aux non-utilisateurs admis à l’urgence ou hospitalisés à la même date afin de tenir compte de l’évolution du changement de pratique en lien avec l’usage des iSGLT2.
Les données ont été collectées à partir du CIRESSS et extraites d’un fichier ExcelMD.Les variables permettant de décrire les caractéristiques des utilisateurs et des non-utilisateurs d’un iSGLT2 sont premièrement les données démographiques (âge, sexe et indice de masse corporelle au moment de l’admission à l’urgence ou de l’hospitalisation). Deuxièmement, il y a les variables portant sur des comorbidités au moment de l’admission à l’urgence ou de l’hospitalisation (hypertension, dyslipidémie, maladie coronarienne athérosclérotique [MCAS], accident vasculaire cérébral [AVC], ischémie transitoire cérébrale [ICT], maladie vasculaire athérosclérotique [MVAS] autre que AVC/ICT, insuffisance rénale chronique et insuffisance cardiaque). Troisièmement, d’autres variables associées aux risques d’effets indésirables ont été collectées (infection active [antibiothérapie au moment de l’admission à l’urgence ou de l’hospitalisation] ou dans les trois derniers mois, chirurgie dans les trois derniers mois, antécédent de pancréatite aiguë ou chronique, antécédent d’hypoglycémie noté à la feuille sommaire ou admission antérieure pour hypoglycémie, antécédent de fasciite nécrosante, épisode antérieur d’acidocétose diabétique). Quatrièmement, des valeurs de laboratoire et des signes vitaux ont été collectés à la date du jour de départ de l’hôpital ou du jour le plus près de celui-ci (HbA1c, créatinine sérique, DFG [rapporté par le laboratoire selon l’équation Chronic Kidney Disease Epidemiology Collaboration [CKD-EPI], kaliémie, ratio albumine/créatinine, bilan lipidique, pression artérielle [PA] systolique et PA diastolique). Enfin, la répartition de l’usage selon la prise de différents iSGLT2, le nombre des classes d’agents antidiabétiques et les diagnostics d’admission (classés par système) sont rapportés.
Les caractéristiques des sujets ont été décrites à l’aide de proportions avec intervalle de confiance à 95 % et de moyennes avec écart-type (ou médianes et quartiles lorsque la distribution n’était pas normale), selon qu’il s’agisse de variables catégoriques ou continues, respectivement. Ensuite, la comparaison des caractéristiques des utilisateurs d’un iSGLT2 avec celles des non-utilisateurs a été réalisée à l’aide d’une régression logistique conditionnelle.
Au total, 8650 sujets répondant aux critères d’admissibilité ont été recensés pour la période à l’étude avant le pairage, soit 532 sujets sous iSGLT2 (6,2 %) et 8118 sujets non utilisateurs d’un iSGLT2 (93,9 %). Une fois les critères d’appariement appliqués, 439 utilisateurs ont pu être comparés à 439 non-utilisateurs.
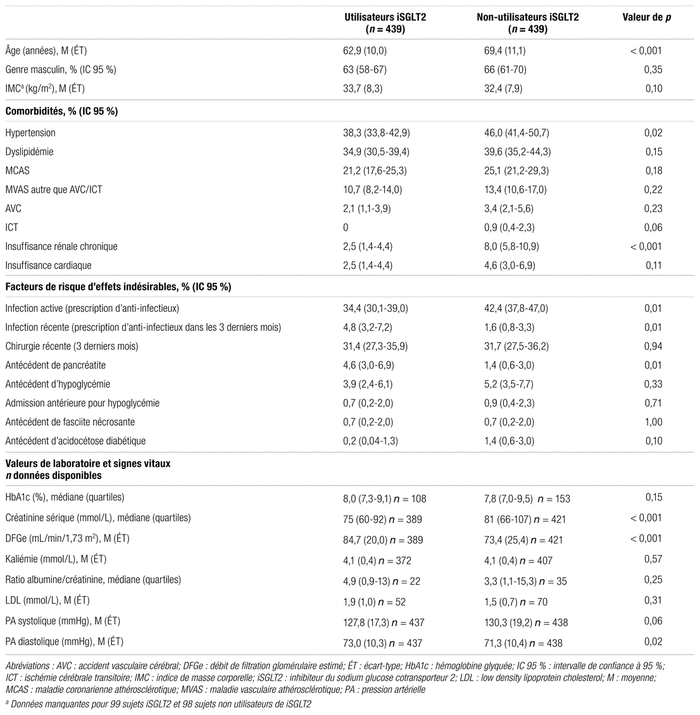
Les données démographiques, comorbidités, facteurs de risque d’effets indésirables, valeurs de laboratoire et signes vitaux des sujets sont présentés au tableau I. L’âge moyen des sujets sous iSGLT2 était plus faible que celui des non-utilisateurs (62,9 ans vs 69,4 ans, respectivement; p < 0,0001). La proportion d’hommes et l’indice de masse corporelle moyen étaient similaires entre les deux groupes. En ce qui concerne les comorbidités, les utilisateurs avaient moins d’hypertension (38,3 % vs 46,0 %, respectivement, p = 0,0224) et moins d’insuffisance rénale chronique (2,5 % vs 4,6 %, respectivement, p = 0,0008) que les non-utilisateurs, mais les proportions de dyslipidémie, de MCAS, de MVAS et d’insuffisance cardiaque étaient similaires entre les groupes.
Tableau I Données démographiques, comorbidités, facteurs de risque d’effets indésirables, valeurs de laboratoire et signes vitaux des utilisateurs d’un iSGLT2, comparativement aux non-utilisateurs
À propos des facteurs de risque d’effets indésirables, les utilisateurs d’un iSGLT2 avaient moins souvent une infection active ou récente pendant leur admission à l’urgence ou hospitalisation, comparativement aux non-utilisateurs (tableau I). De plus, il y avait davantage de sujets utilisateurs d’un iSGLT2 qui avaient un antécédent de pancréatite, comparativement aux non-utilisateurs (4,6 % vs 1,4 %, p = 0,0097). Enfin, les valeurs de laboratoire et les signes vitaux étaient similaires entre les deux groupes, à l’exception de la créatinine sérique, du DFG, et de la tension artérielle diastolique. La créatinine sérique était plus faible (75 mmol/L) et le DFG, plus élevé (84,7 mL/min/1,73 m2) dans le groupe d’utilisateurs d’un iSGLT2, comparativement aux non-utilisateurs (81 mmol/L; p < 0,0001 et 73,4 mL/min/1,73 m2; p < 0,0001, respectivement). Parmi tous les utilisateurs d’un iSGLT2, deux sujets avaient un DFG inférieur à 30 mL/min/1,73 m2 (le premier, 17,2 mL/min/1,73 m2 et le second, 29,2 mL/min/1,73 m2). La tension artérielle diastolique était un peu plus élevée dans le groupe d’utilisateurs (tableau I).
Les médicaments antidiabétiques prescrits ainsi que les diagnostics d’admission sont présentés au tableau II. La canagliflozine est l’iSGLT2 le plus prescrit (55,4 %), la majorité des sujets reçoivent au moins trois classes d’agents antidiabétiques et l’association la plus fréquente est celle avec les biguanides (tableau II). Une maladie du système cardiovasculaire était la cause la plus fréquente d’une admission à l’urgence ou d’une hospitalisation, mais plusieurs causes n’étaient pas spécifiées (tableau II).
Tableau II Médicaments antidiabétiques et diagnostics d’admission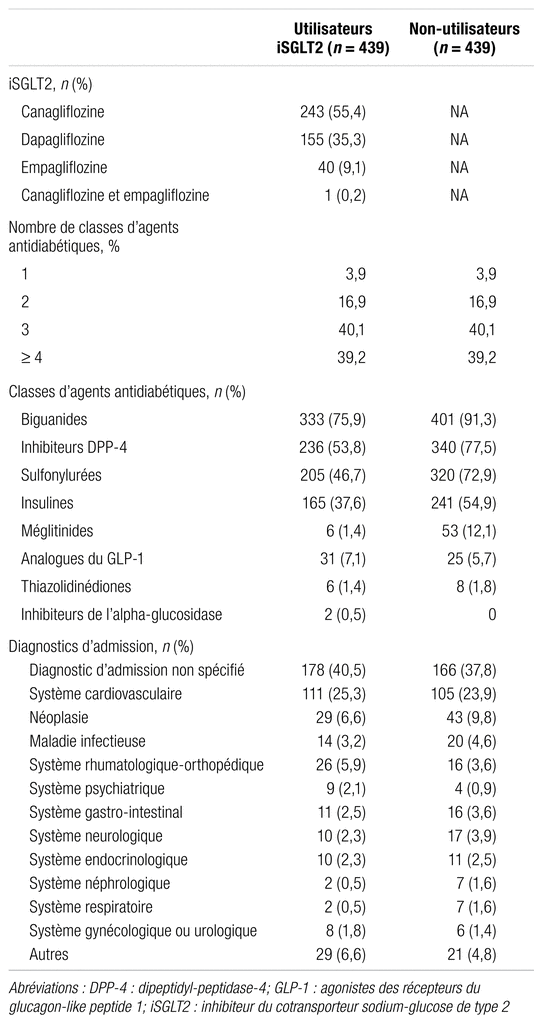
Les résultats obtenus indiquent que les sujets diabétiques de type 2 sous iSGLT2 admis à l’urgence ou hospitalisés au CHUS étaient plus jeunes et avaient moins d’hypertension et moins d’insuffisance rénale chronique que les non-utilisateurs. De plus, les utilisateurs d’un iSGLT2 avaient moins fréquemment une infection active ou récente, mais plus d’antécédents de pancréatite que les non-utilisateurs. La créatinine sérique était plus basse et le DFG était supérieur parmi les utilisateurs d’un iSGLT2. La tension artérielle diastolique était plus élevée dans le groupe des utilisateurs, quoique la différence ne soit pas cliniquement significative.
L’âge des utilisateurs d’un iSGLT2 était plus bas que celui des non-utilisateurs, soit 62,9 ans en moyenne. Dans les études décrivant les caractéristiques des utilisateurs d’un iSGLT2, les âges moyens variaient entre 54 et 71,4 ans12–16,18, 20. Une étude observationnelle a comparé les caractéristiques des utilisateurs de canagliflozine à celles des utilisateurs d’un inhibiteur de la DPP-46. L’âge moyen était similaire entre les groupes (54 ans vs 55 ans, respectivement), mais seuls les nouveaux utilisateurs ont été inclus18. La commercialisation plus récente des inhibiteurs du SGLT2 pourrait expliquer pourquoi les utilisateurs sont plus jeunes que les non-utilisateurs dans notre étude.
Les utilisateurs d’un iSGLT2 avaient une proportion de 38,3 % d’hypertension, et celle-ci était moindre que chez les non-utilisateurs. Cela pourrait s’expliquer par le fait que les utilisateurs d’un iSGLT2 étaient plus jeunes. Les études observationnelles antérieures rapportent des proportions d’HTA parmi les utilisateurs d’un iSGLT2 variant entre 54,9 % et 88,9 %, mais elles concernent des sujets du milieu ambulatoire12,16,18,21.
La proportion de sujets sous iSGLT2, ayant une maladie cardiovasculaire telle que la MCAS, était de 21,2 % (vs 25,1 % parmi les non-utilisateurs), et ce, malgré les bénéfices quant à la réduction des risques d’événements cardiovasculaires2,3. Les proportions de MCV parmi les utilisateurs variaient entre 17,0 % et 26,8 % dans des études observationnelles antérieures13,14, 20. D’autres études rapportent une faible utilisation des iSGLT2, variant entre 4,4 % et 6,8 %, parmi les sujets diabétiques de type 2 à haut risque cardiovasculaire12,19. Les études ayant démontré des bénéfices ont été publiées de 2015 à 20172–4. De plus, les recommandations d’experts canadiens ont évolué ces dernières années avec la recommandation d’instaurer les iSGLT2 en présence de MCV à partir de 2016, alors que notre étude incluait des sujets à partir de l’année 201522. Certains agonistes du GLP-1, tels que le liraglutide et le sémaglutide, peuvent également être prescrits dans le but de réduire les risques de maladie cardiovasculaire1. Toutefois, seuls 5,7 % des utilisateurs et 7,1 % des non-utilisateurs d’un iSGLT2 ont reçu une prescription de ces agents pendant leur admission à l’urgence ou au moment de l’hospitalisation. Ainsi, l’influence sur les résultats que nous avons obtenus est probablement faible.
Le pourcentage de sujets ayant un antécédent d’insuffisance rénale chronique (IRC) noté dans leur dossier médical était moindre parmi les utilisateurs d’un iSGLT2 (2,5 % vs 4,6 % parmi les non-utilisateurs). De plus, la créatinine sérique moyenne était plus basse et le DFG, plus élevé dans le groupe des utilisateurs d’un iSGLT2. Busyman et coll. rapportent que 9,8 % des utilisateurs de canagliflozine avaient une néphropathie, ce qui est plus élevé que ce que nous avons observé, mais il s’agissait de sujets ambulatoires13. Dans notre étude, l’iSGLT2 a pu être suspendu pendant l’admission à l’urgence ou durant l’hospitalisation, particulièrement en présence de néphropathie. Iskander et coll. rapportent un DFG moyen de 77 mL/min/1,73 m2 et une créatinine sérique moyenne de 79,6 μmol/L parmi les utilisateurs d’un iSGLT221. Une valeur moyenne de créatinine sérique de 80,4 μmol/L est relatée par Johnson et coll, qui ont examiné les caractéristiques des sujets sous canagliflozine15. Ces données se rapprochent de nos observations. L’usage limité des iSGLT2 parmi les sujets ayant une IRC pourrait s’expliquer par le fait qu’il était déconseillé de les instaurer lorsque le DFG était inférieur à 60 mL/min/1,73 m2 (à moins qu’ils n’aient été indiqués pour la protection rénale ou cardiovasculaire, lorsque le DFG était inférieur à 60, mais supérieur à 30)1. De plus, la diminution de l’HbAc1 est moindre lorsque la fonction rénale est abaissée1. Avec les récents bénéfices démontrés sur le ralentissement de la progression de l’IRC chez les sujets ayant un DFG de plus de 30 mL/min/1,73 m2, il est probable que l’usage par ces derniers devienne plus fréquent22. Seuls deux patients avaient un DFG inférieur à 30 mL/min/1,73 m2 dans notre étude, ce qui indique que cette classe de médicaments est tout de même utilisée avec prudence pour des sujets admis à l’urgence ou hospitalisés au CHUS.
Cette étude n’avait pas pour objectif de repérer la survenue d’événements indésirables avec les iSGLT2, mais nous avons collecté des informations à propos de certains facteurs de risque. Nous remarquons, par exemple, qu’il y avait moins d’infections actives ou d’infections récentes parmi les utilisateurs d’un iSGLT2. Puisqu’il s’agit de facteurs de risque d’acidocétose diabétique associés à l’usage d’un iSGTL2, il a été proposé de suspendre le médicament en période d’infection active, ce qui pourrait expliquer la plus faible incidence d’infections parmi les utilisateurs. La proportion pourrait toutefois sembler élevée (34,4 %), mais l’iSGLT2 a pu être introduit une fois l’infection résolue et nous n’avons pas vérifié le moment de l’instauration. On remarque aussi une plus forte incidence d’antécédent de pancréatite, ce qui pourrait être dû au fait qu’il est déconseillé d’utiliser certains agents tels que les inhibiteurs du DPP-4 en présence de cet antécédent, ce qui a pu favoriser le choix d’un iSGLT21.
Parmi les sujets diabétiques de type 2 admissibles à l’étude, seulement 6,2 % étaient sous iSGLT2. Ces agents ont en effet été commercialisés plus récemment que les autres agents antidiabétiques disponibles, et l’on suggère de les cesser en période de maladie aiguë pour réduire les risques d’effets indésirables1. McGovern et coll. rapportent aussi que seulement 2,7 % des sujets diabétiques de type 2 inclus dans une base de données en Angleterre étaient sous inhibiteurs du SGLT2, mais il s’agit de sujets en milieu ambulatoire16. Plus récemment, une proportion de 7,2 % a été rapportée selon des données tirées d’un registre américain pour des sujets en milieu ambulatoire également17. La plupart des études démontrant des bénéfices en ce qui concerne les enjeux cardiovasculaires et rénaux sont parues de 2015 à 2019, alors que notre étude incluait des sujets de 2015 à 20182–6. La pratique et les recommandations d’experts ont évolué avec le temps et nous n’avons pas vérifié s’il y avait eu progression dans l’usage de ces agents ou une répartition différente des caractéristiques des utilisateurs d’une année à l’autre. Parmi les iSGLT2 prescrits, la canagliflozine était le principal agent employé (55,4 %), ce qui était attendu puisqu’elle a été la première de la classe à être commercialisée au Canada.
En ce qui concerne le nombre de classes d’agents antidiabétiques utilisées, les proportions de sujets sous trois (40,1 %) ou au moins quatre (39,2 %) agents antidiabétiques étaient élevées, ce qui est similaire à ce que d’autres auteurs ont décrit13,14. Chow et coll. rapportent l’usage d’au moins trois agents antidiabétiques chez 50 % des sujets sous canagliflozine14. Busyman et coll. établissent que 41,5 % des sujets sous iSGLT2 avaient au moins trois agents antidiabétiques13.
Le pourcentage d’usage concomitant d’un biguanide (75,9 %) est élevé. Dans les études observationnelles préalablement publiées, les proportions varient entre 57 % et 80,4 %12–13,15,18,20,21. Il est attendu qu’une majorité des sujets sous iSGLT2 soient sous metformine, car ces produits sont recommandés en ajout à ce médicament1. Enfin, la raison d’une admission la plus commune était la maladie cardiovasculaire, ce qui est attendu puisque les sujets diabétiques sont à haut risque d’événements cardiovasculaires1.
Ce projet comporte plusieurs limites. La validité externe est limitée étant donné l’inclusion de sujets admis à l’urgence ou hospitalisés. Certaines données ne sont pas rapportées systématiquement dans les dossiers médicaux. Ensuite, nous avons inclus tant les nouveaux utilisateurs que les anciens utilisateurs, ce qui peut avoir influé sur certaines des caractéristiques décrites. Le devis ne permet pas d’établir une relation de cause à effet, comme la survenue d’effets indésirables et la réduction de l’HbA1c ou de la TA systolique avec l’usage d’un iSGLT2. Aussi, les sujets ont été inclus jusqu’en 2018; depuis, des données probantes sur les bénéfices de ces agents ont été publiées4,6,23,24. Mis à part la conformité à l’usage selon la fonction rénale, nous n’avons pas examiné d’autres critères de conformité en raison de la nature rétrospective du projet et des données disponibles. Enfin, les critères d’appariement n’ont pas été validés. Notre étude permet toutefois de poser un regard sur l’usage des iSGLT2 en contexte hospitalier québécois et d’émettre certaines recommandations, telles que la promotion de ces médicaments auprès de sujets diabétiques de type 2 ayant une MCV athérosclérotique, une insuffisance cardiaque ou une néphropathie.
Les utilisateurs d’un iSGLT2 sont plus jeunes, ont moins d’hypertension et ont une meilleure fonction rénale que les non-utilisateurs parmi des sujets diabétiques de type 2 admis à l’urgence ou hospitalisés dans un centre hospitalier universitaire au Québec. L’usage est généralement conforme aux recommandations actuelles en ce qui concerne la fonction rénale des sujets diabétiques de type 2. L’une des recommandations qui découle de ce projet est de promouvoir l’usage des iSGLT2 auprès de sujets ayant des comorbidités cardiovasculaires ou une néphropathie (DFG 30–60 mL/min/1,73 m2 ou une albuminurie), puisqu’ils sont les plus susceptibles d’en bénéficier. D’autres études seront nécessaires pour observer si le taux de prescription des iSGLT2 progresse avec le temps et pour caractériser les sujets sous chacun des iSGLT2. Il serait également intéressant de comparer les caractéristiques des utilisateurs avec les critères d’inclusion des études cardiovasculaires et de protection rénale.
Ce projet a été financé grâce aux fonds internes des chercheurs.
Tous les auteurs ont rempli et soumis le formulaire de l’ICMJE pour la divulgation de conflits d’intérêts potentiels. Les auteurs n’ont déclaré aucun conflit d’intérêts en relation avec le présent article.
L’équipe de recherche souhaite remercier Ju-hong Lee, M.Sc. de la Direction de la coordination de la mission universitaire, Infocentre du CIUSSSE – CHUS, ainsi que Marie-Pierre Garant, statisticienne au Centre de recherche du CHUS, pour leur contribution à l’extraction et à l’analyse statistique des données, également Dany Gamelin-Allard, médecin résident à la Faculté de médecine et des sciences de la santé de l’Université de Sherbrooke pour sa collaboration dans l’élaboration du protocole de recherche. Une autorisation écrite a été obtenue de ces personnes.
1. Canadian diabetes association. 2018 Clinical practice guidelines for the prevention and management of diabetes in Canada. Can J Diabetes 2018;42(suppl. 1):S1–342.
2. Zinman B, Wanner C, Lachin JM, Fitchett D, Bluhmki E, Hantel S et coll. Empagliflozin, cardiovascular outcomes, and mortality in type 2 diabetes. N Engl J Med 2015;373:2117–28.
3. Neal B, Perkovic V, Mahaffey KW, de Zeeuw D, Fulcher G, Erondu N et coll. Canagliflozin and cardiovascular and renal events in type 2 diabetes. N Engl J Med 2017;377:644–57.
4. Wiviott SD, Raz I, Bonaca MP, Mosenzon O, Kato ET, Cahn A et coll. Dapagliflozin and cardiovascular outcomes in type 2 diabetes. N Engl J Med 2019;380:347–57.
5. Wanner C, Inzucchi SE, Lachin JM, Fitchett D, von Eynatten M, Mattheus M et coll. Empagliflozin and progression of kidney disease in type 2 diabetes. N Engl J Med 2016;375: 323–34.
6. Perkovic V, Jardine MJ, Neal B, Bompoint S, Heerspink HJL, Charytan DM et coll. Canagliflozin and renal outcomes in type 2 diabetes and nephropathy. N Engl J Med 2019;380:2295–306.
7. Heerspink, H J L, Stefánsson B V, Correa-Rotte R, Chertow GM, Greene T, Hou FF et coll. Dapagliflozin in patients with chronic kidney disease. N Engl J Med 202;383:1436–46.
8. McMurray JJV, Solomon SD, Inzucchi SE, Kober L, Kosiborod MN, Langkilde AM et coll. Dapagliflozin in patients with heart failure and reduced ejection fraction. N Engl J Med 2019; 381:1995–2008.
9. Packer M, Anker SD, Butler J, Filippatos G, Pocock SJ, Carson P et coll. Cardiovascular and renal outcomes with empagliflozin in heart failure. N Engl J Med 2020;383:1413–24.
10. Chang HY, Singh S, Mansour O, Baksh S, Alexander GC. Association between sodium-glucose cotransporter 2 inhibitors and lower extremity amputation among patients with type 2 diabetes. JAMA Intern Med 2018;178:1190–8.

11. Ueda P, Svanstrom H, Melbye M, Eliasson B, Svensson AM, Franzen S et coll. Sodium-glucose cotransporter 2 inhibitors and risk of serious adverse events: nationwide register based cohort study. BMJ 2018;363:k4365.
12. Arnold SV, Inzucchi SE, Tang F, McGuire DK, Mehta SN, Maddox TM et coll. Real-world use and modeled impact of glucose-lowering therapies evaluated in recent cardiovascular outcomes trials: An NCDR_ Research to Practice project. Eur J Prev Cardiol 2017;24: 1637–45.
13. Buysman EK, Chow W, Henk HJ, Rupnow M. Characteristics and short-term outcomes of patients with type 2 diabetes mellitus treated with canagliflozin in a real-world setting. Curr Med Res Opi 2015; 31:137–43.
14. Chow W, Miyasato G, Kokkotos FK. Real-world canagliflozin utilization: glycemic control among patients with type2 diabetes mellitus – a multi-database synthesis. Clin Ther 2016;38: 2071–82.
15. Johnson JF, Parsa R, Bailey R. Real world clinical outcomes and patient characteristics for canagliflozin treated patients in a specialty diabetes clinic. Curr Med Res Opin 2017;33: 77–84.
16. McGovern A, Feher M, Munro N, de Lusignan S. Sodium-Glucose Co-transporter 2 (SGLT2) inhibitor: comparing trial data and real-world use. Diabetes Ther 2017;8:365–76.

17. McCoy RG, Dykhoff HJ, Sangaralingham L, Ross JS, Karaca-Mandic P, Montori VM et coll. Adoption of new glucose-lowering medications in the U.S.-the case of SGLT2 inhibitors: nationwide cohort study. Diabetes Technol Ther 2019;21:702–12.

18. Grabner M, Peng X, Geremakis C, Bae J. Demographic and clinical profiles of type 2 diabetes mellitus patients initiating canagliflozin versus DPP-4 inhibitors in a large U.S. managed care population. J Manag Care Spec Pharm 2015;21:1204–12.
19. Nicolucci A, Candido R, Cucinotta D, Graziano G, Rocca A, Rossi MC et coll. Generalizability of cardiovascular safety trials on SGLT2 inhibitors to the real world: implications for clinical practice. Adv Ther 2019;36:2895–909.
20. Kosiborod M, Lam C, Kohsaka S, Kim DJ, Karasik A, Shaw J et coll. Cardiovascular events associated with SGLT-2 inhibitors versus other glucose-lowering drugs. J Am Coll Cardio 2018;71:2628–39.
21. Iskander C, Cherney DZ, Clemens KK, Dixon SN, Harel Z, Jeyakumar N et coll. Use of sodium-glucose cotransporter-2 inhibitors and risk of acute kidney injury in older adults with diabetes: a population-based cohort study. CMAJ 2020;192:E351–60.

22. Canadian Diabetes Association Clinical Practice Guidelines Expert Committee. Pharmacologic management of type 2 diabetes: 2016 Interim Update. Can J Diabetes 2016;484–6.
23. Zelniker TA, Wiviott SD, Raz I, Im K, Goodrich EL, Furtado RHM et coll. Comparison of the effects of glucagon-like peptide receptor agonists and sodium-glucose cotransporter 2 inhibitors for prevention of major adverse cardiovascular and renal outcomes in type 2 diabetes mellitus. Circulation 2019;139: 2022–31.
24. Zelniker TA, Wiviott SD, Raz I, Im K, Goodrich EL, Bonaca MP et coll. SGLT2 inhibitors for primary and secondary prevention of cardiovascular and renal outcomes in type 2 diabetes: a systematic review and meta-analysis of cardiovascular outcome trials. Lancet 2019;393:31–9.
PHARMACTUEL, Vol. 54, No. 1, 2021