Corine
Côté-Gasse,
Pharm.D., M.Sc.1,2,3,
Émilie Bachand
Duval,
B.Pharm., M.Sc.4,
Jean-Philippe
Michaud,
B.Pharm., M.Sc.4,
Benoît
Drolet,
B.Pharm., Ph.D.5,6
Reçu le 4 juillet 2021: Accepté après révision par les pairs le 22 octobre 2021
Résumé
Objectifs : Axée sur une nouvelle offre de soins, cette étude décrit les actes pharmaceutiques réalisés auprès des usagers greffés rénaux hospitalisés et la couverture de l’offre en fonction de l’allocation des ressources. Elle documente la durée d’hospitalisation, et le taux de réhospitalisation et de consultation à l’urgence pour les épisodes de soins ayant bénéficié d’une consultation pharmaceutique.
Méthode : Il s’agit d’une étude descriptive longitudinale rétrospective portant sur les épisodes de soins de patients adultes hospitalisés admis au service de greffe rénale entre le 1 er novembre 2019 et le 16 mars 2020. Les caractéristiques des patients, des interventions pharmaceutiques et des critères de l’offre de soins ont été colligées à partir des dossiers-patients électroniques.
Résultats : Parmi les 85 épisodes de soins inclus, 35 % ont bénéficié d’une consultation pharmaceutique et 42 %, des interventions du pharmacien en greffe rénale. Un total de 386 interventions a été réalisé pour une moyenne de 11 par épisode de soins. La totalité des patients nouvellement greffés ont bénéficié d’une consultation, contre 33 % et 28 % de ceux avec rejet ou perte de fonction du greffon, respectivement. La durée d’hospitalisation était significativement plus longue chez les patients ayant bénéficié d’une consultation pharmaceutique (13,9 ± 9,4 vs 6,4 ± 6,7 jours, p < 0,05).
Conclusion : Cette étude démontre que le pharmacien effectue généralement une prise en charge complète des patients lorsqu’une consultation est réalisée. On y suggère, dans un premier temps, de préciser les critères de la nouvelle offre de soins pharmaceutiques en greffe rénale à l’Hôtel-Dieu de Québec. Elle confirme l’implication du pharmacien auprès des patients les plus vulnérables, ce qui justifie un temps d’hospitalisation plus long.
Mots clés : Actes pharmaceutiques, greffe rénale, interventions, offre de soins pharmaceutiques, pharmacien
Abstract
Objectives : Focusing on a new offer for a pharmaceutical care consultation service, this study describes the pharmaceutical acts performed for hospitalized renal transplant patients and the coverage of this offer according to resource allocation. It documents the length of hospital stay and the rate of rehospitalization and emergency room visits for care episodes involving a pharmaceutical consultation.
Method : A retrospective, longitudinal, descriptive study of care episodes in adult patients admitted to the renal transplant unit between November 1, 2019 and March 16, 2020. Patient characteristics, pharmaceutical care interventions, and care delivery criteria were collected from the electronic patient charts.
Results : Of the 85 care episodes included, 35% involved a pharmaceutical consultation and 42% involved renal transplant pharmacist interventions. A total of 386 interventions were performed, for an average of 11 per care episode. All the newly transplanted patients received a consultation compared to 33% and 28% of those with rejection or a loss of graft function, respectively. The length of hospital stay was significantly longer in the patients who received a pharmaceutical consultation (13.9 ± 9.4 versus 6.4 ± 6.7 days, p < 0.05).
Conclusion : This study shows that the pharmacist generally provides comprehensive pharmaceutical care to these patients during a consultation. It suggests, as a first step, that the criteria for the new pharmaceutical offer of care in renal transplantation at the Hôtel-Dieu de Québec be more defined. It confirms pharmacist involvement with the most vulnerable patients, which justifies a longer hospital stay.
Keywords : Interventions, kidney transplant, pharmaceutical acts, pharmaceutical care, pharmacist
La greffe rénale est le meilleur traitement pour les patients insuffisants rénaux chroniques de stade terminal1. Selon les données sommaires de l’Institut canadien d’information sur la santé de 2019, 535 greffes ont été réalisées au Québec, dont 254 greffes rénales2. Lors de ce recensement, 538 Québécois étaient en attente d’une greffe rénale simple2. Ces statistiques démontrent la fréquence importante de cette intervention dans la province, représentant environ 48 % des transplantations pratiquées.
La réalisation d’une greffe et le maintien de sa fonction sont complexes et demandent un suivi récurrent. Aux États-Unis, environ 12 % des patients en attente de greffe rénale attendent une nouvelle intervention à la suite de la perte d’un greffon3. En général, le taux de succès de la greffe au Canada est bon, mais il pourrait être amélioré. En effet, environ 10 % des greffes rénales sont rejetées à un an4. Les rejets sont causés, entre autres, par la toxicité de certains médicaments et par la non-adhésion au traitement pharmacologique5. L’impact positif du pharmacien sur ces aspects a été démontré ou suggéré6.
L’implication du pharmacien comme membre de l’équipe de greffe rénale est rapportée dans la littérature scientifique, depuis aussi loin que 1976, à l’international7. En milieu hospitalier, le pharmacien en greffe rénale cherche à stabiliser le patient en résolvant les problèmes pharmacothérapeutiques8,9. Il se charge de l’enseignement sur la médication postgreffe non seulement auprès des patients, mais aussi auprès des autres professionnels du secteur8,9. Compte tenu de l’utilisation de nombreux médicaments, de la pharmacothérapie complexe, de l’index thérapeutique étroit de certains médicaments, des nombreux effets indésirables et des interactions possibles, le pharmacien a un rôle majeur auprès des patients qui subissent une greffe rénale. En effet, en 2004, le United Network for Organ Sharing des États-Unis a établi qu’au moins un pharmacien devrait faire partie de l’équipe de transplantation de chaque établissement afin de prodiguer des soins pharmaceutiques8,10,11.
On retrouve peu d’études sur le ratio idéal de temps-pharmacien par patient dans une unité de greffe rénale. La Society of Hospital Pharmacists of Australia statue qu’un équivalent temps plein (ETP) pharmacien est nécessaire pour la prise en charge de 15 lits dans le cadre d’activités cliniques en greffe rénale, et ce, cinq jours par semaine12. Aux États-Unis, un sondage national a démontré que la moyenne d’ETP pharmacien en milieu hospitalier en greffe d’organe solide était de 1,4 pour chaque 100 transplantations et que les professionnels la jugeaient insuffisante. Ce même sondage mentionnait que la majorité des actes pharmaceutiques pratiqués s’effectuaient lors de la phase initiale de transplantation et correspondaient principalement à l’histoire médicamenteuse, à l’ajustement de la thérapie, au suivi pharmaceutique, à l’enseignement, à la documentation et à la liaison pharmaceutique13. Au Québec, Plante-Proulx et coll. semblent être les premiers à s’être intéressés à la documentation des interventions par les pharmaciens figurant dans le dossier de divers types d’usagers, et ce, dans le cadre d’une offre de soins pharmaceutiques hiérarchisant la prise en charge des patients selon des critères de vulnérabilité. Leur objectif principal était toutefois de décrire la documentation dans le cadre de l’offre de soins pharmaceutiques en place plutôt que de quantifier l’importance de l’implication du pharmacien. Ils ont toutefois démontré que les interventions principales réalisées étaient des opinions pharmaceutiques et de la surveillance thérapeutique14. Une revue de littérature récente de Sam et coll. appuie le fait que le pharmacien a un impact positif sur les paramètres cliniques (observance, contrôle des comorbidités, proportions d’erreurs médicamenteuses et coûts) en matière de greffe d’organes solides (principalement des greffes rénales)6. Toutefois, on y inclut la pratique en clinique externe, et non exclusivement celle sur les unités de soins. La plupart des études à ce sujet semblent inclure ces deux types de pratique. C’est le cas de celles de Chisholm et coll.15–18. Dans ces dernières, on note un rôle non négligeable du pharmacien pour le maintien de l’adhésion aux immunosuppresseurs15–18. Une seconde revue de littérature confirme l’importance du rôle du pharmacien en greffe rénale, mentionnant que la majorité des suggestions pharmaceutiques sont acceptées (95 %) et que la plupart des études rapportent un impact positif pour les patients (résolution de problèmes pharmacologiques, suivi rapproché de la réponse de la maladie au traitement et de l’adhésion aux immunosuppresseurs et enseignement)19. On y observe que les patients et professionnels de la santé ont une perception positive du pharmacien19. Les autres études s’étant penchées particulièrement sur la pratique en milieu hospitalier démontrent également que les interventions d’un pharmacien permettent d’atteindre les concentrations médicamenteuses thérapeutiques visées plus rapidement en greffe d’organes solides20–23. Des études ont démontré qu’un pharmacien en greffe d’organes abdominaux ou en greffe rénale contribue à économiser 2,65 $ pour chaque dollar investi dans sa rémunération et à diminuer le coût moyen des médicaments par patient (excluant les immunosuppresseurs) avec ses interventions20,24.
Depuis peu, le Centre hospitalier universitaire de Québec–Université Laval (CHU de Québec–UL) a entrepris la réorganisation des soins pharmaceutiques pour ses différents secteurs cliniques en fonction de l’axe I des « Recommandations sur la pratique de la pharmacie en établissement de santé » de l’Association des pharmaciens des établissements de santé du Québec (A.P.E.S.)25. Cela a mené à la révision des offres de soins au sein du département de pharmacie de l’Hôtel-Dieu de Québec (HDQ). Un demi-ETP a ainsi été dégagé pour des activités cliniques pharmaceutiques auprès des usagers hospitalisés en greffe rénale, soit un ratio de 0,5 ETP pour huit à dix lits. En plus des bénéfices abordés précédemment, la volonté d’introduire une offre de soins pharmaceutiques dans ce secteur est venue du fait que les patients greffés rénaux répondent à de nombreux critères de vulnérabilité tels que décrits par l’A.P.E.S.26. Auparavant, aucune implication pharmaceutique n’était offerte officiellement et régulièrement dans le secteur de la greffe rénale à l’HDQ. L’offre de soins pharmaceutiques a été mise en place au printemps 2019 (annexe). Le fait de brosser un portrait de la couverture de cette dernière permettra de l’améliorer et de préciser le ratio ETP pharmacien idéal nécessaire pour répondre aux besoins de l’HDQ dans ce secteur.
L’objectif principal de cette étude consistait à documenter la fréquence et la nature des différentes interventions pharmaceutiques réalisées auprès des usagers hospitalisés à l’unité de greffe rénale de l’HDQ, en lien avec la nouvelle offre de soins. Elle avait également deux objectifs secondaires : décrire la couverture de l’offre de soins par le pharmacien; documenter la durée d’hospitalisation et le taux de réhospitalisation et de consultation à l’urgence pour les épisodes de soins ayant bénéficié d’une consultation pharmaceutique.
Il s’agit d’une étude à devis descriptif, longitudinal et rétrospectif. Les épisodes de soins des patients admis dans le secteur clinique de la greffe rénale à l’HDQ entre le 1er novembre 2019 et le 16 mars 2020 ont été inclus dans l’étude afin d’y passer en revue l’implication du pharmacien. Ce projet de recherche a été approuvé par le Comité d’éthique de la recherche du CHU de Québec-UL et ne requérait pas le consentement des patients vu son devis rétrospectif.
Les épisodes de soins des patients inclus dans l’étude concernaient la clientèle adulte hospitalisée admise au service de greffe rénale de l’HDQ. Il y avait deux critères d’exclusion, soit un usager dont l’épisode de soins était non terminé durant la période à l’étude ou un patient admis pour une greffe rénale, mais dont l’intervention avait été reportée ou annulée. Les épisodes de soins sélectionnés provenaient des listes de patients réalisées par les néphrologues et leurs résidents, et accessibles dans le dossier de partage de l’HDQ.
À partir de ces listes, les numéros de dossier des patients ont été répertoriés et les informations associées ont été retrouvées à l’aide du dossier patient électronique (DPE), accessible via le logiciel Cristal-NetMD. Les données confidentielles ont été colligées dans un document ExcelMD sécurisé et accessible exclusivement grâce au bureau virtuel de la pharmacienne principale ayant mené le projet. Les données pertinentes à l’étude ont été colligées dans un second document ExcelMD créé à cet effet. L’acceptabilité d’utilisation de cet outil de collecte de données a été vérifiée par un prétest effectué sur deux dossiers par un autre pharmacien de l’établissement.
Afin de permettre la collecte de données des interventions pharmaceutiques, les feuilles de consultation ont d’abord été analysées, puisqu’il s’agit du document officiel utilisé lors de la prise en charge d’un patient par un pharmacien en greffe rénale à l’HDQ. Au bas de chaque feuille de consultation pharmaceutique, les actes réalisés sont indiqués et correspondent à ceux de l’offre de soins (histoire médicamenteuse, opinion pharmaceutique, initiation de médicament(s), ajustement de médicament(s), suivi de la thérapie médicamenteuse, liaison pharmaceutique et enseignement). L’investigatrice définissait également les interventions dans la consultation en en faisant la lecture afin d’uniformiser la collecte de données. Par la suite, les notes d’évolution, les ordonnances médicamenteuses et médicales ainsi que les ordonnances de départ étaient examinées afin d’objectiver des interventions supplémentaires. Une intervention pharmaceutique était considérée comme l’application d’un acte. À titre d’exemple, l’ajustement de deux médicaments était considéré comme deux interventions pharmaceutiques distinctes, mais était comptabilité comme un seul acte.
En ce qui a trait aux critères de l’offre de soins applicables aux patients, la durée d’hospitalisation, la raison de l’admission et les modifications médicamenteuses figuraient sur la feuille sommaire. Le nombre de consultants était déterminé à partir de la liste des consultations médicales retrouvées au DPE.
En ce qui concerne la collecte des caractéristiques des patients, l’épisode d’hospitalisation correspondant à la greffe était recherché dans le DPE si l’intervention s’était déroulée à l’HDQ. La feuille sommaire, la note d’admission et l’ordonnance préimprimée des médicaments en pré- et post-transplantation étaient également consultées. Dans le cas où l’intervention avait eu lieu avant le recensement des hospitalisations au DPE ou dans un autre centre, la consultation initiale et/ou un bilan en clinique externe de greffe rénale étaient alors recherchés et examinés, les patients y bénéficiant d’un suivi annuel. Les débits de filtration glomérulaire estimés à l’arrivée et au départ ont été colligés à partir de l’historique des données de laboratoire se retrouvant dans Cristal-NetMD. Dans le but d’évaluer les réhospitalisations ou consultations à l’urgence au cours des 30 jours suivant la sortie de l’épisode de soins considéré dans cette étude, l’historique des consultations et hospitalisations de Cristal-NetMD a été consulté.
Le logiciel IBM SPSSMD Statistics Premium version 25.0 a servi à analyser les données colligées. Compte tenu du devis descriptif de l’étude, des analyses statistiques descriptives en ont découlé. Les données nominatives ont été traduites en proportions et pourcentages, alors que les données numériques ont été analysées à l’aide de mesures de tendance centrale, soit des moyennes et des écarts-types. Afin de comparer la durée moyenne d’hospitalisation des patients répondant aux critères de l’offre de soins et ayant bénéficié d’une intervention du pharmacien à celle des patients n’en ayant pas bénéficié, le test t de Student a été utilisé. Le test du khi-carré a, quant à lui, été employé afin de comparer les taux de réhospitalisation ou de consultation à l’urgence, au cours des 30 jours suivant la fin de l’hospitalisation, à l’étude selon la présence ou l’absence d’une consultation pharmaceutique. Pour les deux tests utilisés, le seuil de signification statistique était fixé à 5 % (p < 0,05).
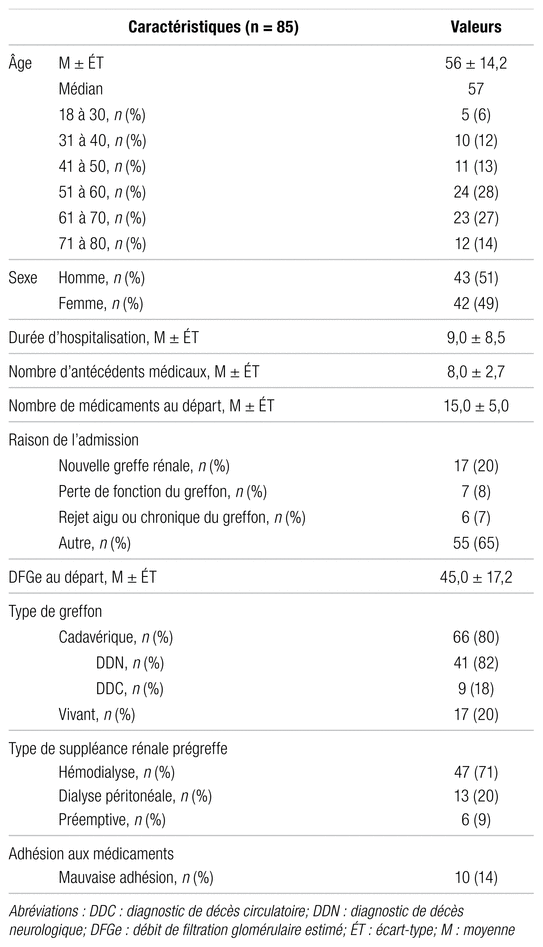
Un total de 85 épisodes de soins a été inclus dans cette étude. Le tableau I présente les caractéristiques des patients y étant associés. Les hommes représentaient 51 % (n = 43) des patients ayant été hospitalisés lors des épisodes de soins. La durée moyenne d’une hospitalisation était 9,0 jours (écart-type [ÉT] : 8,5 jours) et les patients avaient en moyenne 8,0 antécédents médicaux (ÉT : 2,7). Parmi les patients admis, 20 % (n = 17) l’ont été dans le but de bénéficier d’une nouvelle greffe rénale, alors que 8 % (n = 7) et 7 % (n = 6) ont respectivement été admis en raison d’une perte de fonction ou du rejet (aigu ou chronique) de leur greffon. Parmi les autres raisons d’admission figuraient, entres autres, des infections bactériennes variées (principalement d’origine urinaire ou respiratoire) et des insuffisances rénales aiguës.
Tableau I
Caractéristiques des patients des épisodes de soins à l’étude

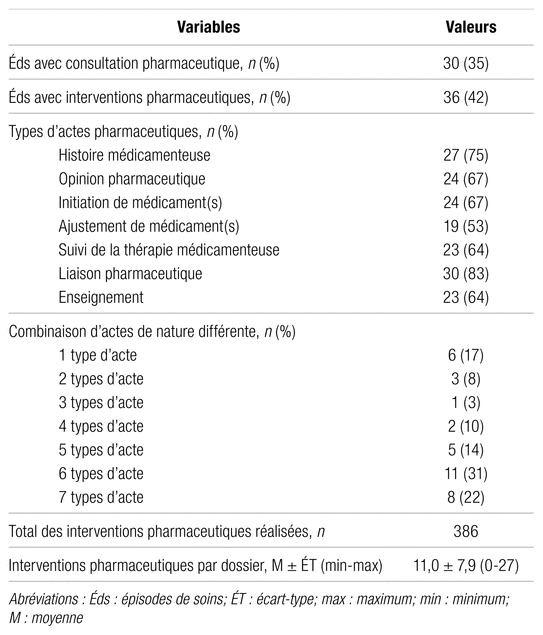
Une consultation pharmaceutique a été recensée pour 30 épisodes de soins (35 %). Toutefois, 36 épisodes de soins (42 %) portent des traces de prise en charge par le pharmacien, et ce dernier y a réalisé au moins une intervention. Tous les types d’actes ont été répertoriés. Parmi les 36 épisodes de soins dans lesquels un pharmacien s’est impliqué, la liaison pharmaceutique était l’acte le plus fréquent (83 %). L’ajustement de médicament(s) (53 %) était l’acte le moins fréquemment réalisé. Une couverture de cinq actes minimum sur les sept possibles a été réalisée dans 67 % des dossiers avec une consultation. Parmi les six épisodes avec interventions pharmaceutiques réalisés sans consultation pharmaceutique, la liaison pharmaceutique (67 %), l’initiation de médicament(s) (33 %) et l’enseignement (17 %) ont été répertoriés. Au total, 386 interventions pharmaceutiques ont été réalisées, pour une moyenne de 11,0 interventions par épisode de soins (ÉT : 7,9 interventions). Le nombre d’interventions durant un même épisode de soins variait entre zéro et 27. Ces résultats peuvent être visualisés dans le tableau II.
Tableau II
Actes pharmaceutiques documentés
Les résultats relatifs à la couverture de l’offre de soins pharmaceutiques figurent dans le tableau III. Concernant les critères de l’offre de soins permettant d’identifier les patients devant bénéficier d’une consultation systématique, la totalité des épisodes de soins (n = 85) répondait à au moins un des critères. Comme mentionné précédemment, 17 (20 %) épisodes de soins avaient pour motif d’admission une nouvelle greffe rénale. Une consultation a été réalisée dans la totalité de ces dossiers (17/17). Toutefois, on ne retrouve que deux consultations parmi les sept dossiers (28 %) pour lesquels l’admission était due à une perte de fonction du greffon. De même, il n’y a que deux consultations parmi les six dossiers (33 %) pour lesquels l’admission était secondaire à un rejet aigu ou chronique du greffon. La totalité (n = 85) des patients étaient traités par au moins un médicament à index thérapeutique étroit et, de ce nombre, 30 (35 %) ont bénéficié d’une consultation pharmaceutique. De plus, une consultation (25 %) a été réalisée parmi les quatre dossiers répondant au critère d’application du programme de parrainage des anti-infectieux à index thérapeutique étroit. Enfin, 27 des 42 épisodes de soins (64 %) parmi lesquels plusieurs ajustements de la médication ont été réalisés pour un patient hospitalisé plus de 10 jours ou ayant eu trois médecins consultants et plus ont bénéficié d’une consultation pharmaceutique. Deux « consultations sur demande » ont été réalisées, c’est-à-dire des consultations demandées par un autre professionnel de la santé, un néphrologue en l’occurrence, et confiées au pharmacien.
Tableau III
Couverture de l’offre de soins pharmaceutiques
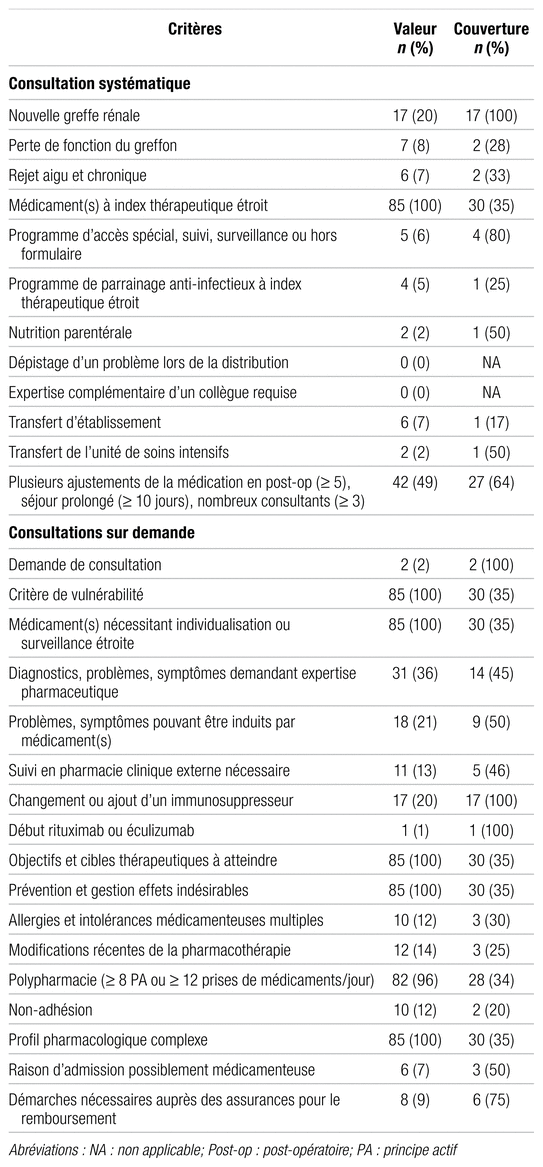
Tableau IV
Objectifs secondaires

La durée d’hospitalisation chez les 30 patients ayant bénéficié d’une consultation pharmaceutique était de 13,87 jours (ÉT : 9,43 jours), alors que celle chez les patients n’ayant pas bénéficié d’une telle consultation était significativement plus courte, soit 6,38 jours (ÉT : 6,74 jours) (p < 0,05). De plus, cinq de ces patients (17 %) ont été réhospitalisés au cours des 30 jours suivant leur sortie d’hôpital contre neuf parmi les 54 (17 %) n’ayant pas eu de consultation (p = 1,00). Concernant les visites à l’urgence effectuées au cours des 30 jours suivant la sortie de l’hôpital, on en dénombrait une parmi les 30 épisodes de soins (3 %) ayant bénéficié d’une consultation pharmaceutique contre cinq parmi les 54 (9 %) n’en ayant pas bénéficié (p = 0,414). Un dossier n’a pas été comptabilisé pour cet objectif secondaire, dû au décès du patient. Seuls les évènements se déroulant dans le CHU de Québec-UL ont pu être comptabilisés.
Cette étude s’ajoute à la littérature médicale portant sur l’implication des pharmaciens en milieu hospitalier au Québec. De plus, elle permet d’estimer la couverture procurée par un demi-ETP pharmacien en greffe rénale, une donnée peu abordée dans la littérature. À notre connaissance, il s’agit également de la première étude documentant l’implication du pharmacien en greffe rénale dans le système de santé québécois.
Dans cette étude, 42 % des épisodes de soins ont bénéficié de l’implication du pharmacien. Cela totalise 386 interventions pharmaceutiques et une moyenne de 11,0 interventions pharmaceutiques par dossier (ÉT : 7,9 interventions). Ces actes s’inscrivent parmi ceux évoqués comme récurrents dans le sondage de Taber et coll., réalisés en greffe d’organes solides soit : l’histoire médicamenteuse, l’ajustement de la thérapie, le suivi pharmaceutique, l’enseignement, la documentation et la liaison pharmaceutique13. Selon la méta-analyse de Sam et coll., les activités ayant procuré le plus de retombées bénéfiques dans les différentes études sont l’enseignement, la réconciliation médicamenteuse (comparable à l’histoire médicamenteuse et à la liaison pharmaceutique), le suivi et l’opinion pharmaceutique6. Ces actes permettraient d’améliorer l’adhésion et de réduire la morbidité, les coûts et les erreurs médicamenteuses6. De plus, dans 67 % des dossiers avec intervention que nous avons revus, au moins cinq parmi les sept actes pharmaceutiques ont été répertoriés. Étant donné que ce ne sont pas tous les actes pharmaceutiques qui sont nécessaires afin de prendre en charge l’ensemble des problèmes d’un patient donné, cette proportion laisse présager une analyse complète. Les patients nouvellement greffés font tous partie de ce groupe avec interventions, en accord avec les données de Taber et coll., spécifiant que la majorité des interventions pharmaceutiques pratiquées s’effectuaient lors des épisodes de nouvelle greffe13.
La fréquence d’un acte donné n’a pas été quantifiée durant un même épisode de soins, puisque certains actes, par leur nature, y sont rarement réalisés plus d’une fois. Le but de l’étude était plutôt de décrire les actes pharmaceutiques réalisés dans les épisodes de soins lors de l’implication du pharmacien.
La liaison pharmaceutique était l’acte réalisé le plus fréquent, suivi de l’histoire médicamenteuse, de l’opinion pharmaceutique et de l’initiation de médicament(s), du suivi et de l’enseignement, et, pour terminer, de l’ajustement de médicament(s). Les résultats obtenus semblent refléter assez bien la pratique clinique. En effet, à l’HDQ, une consultation pharmaceutique débute, la plupart du temps, par une histoire médicamenteuse afin d’avoir un portrait global de la médication du patient à domicile en comparaison avec celle de l’hospitalisation. Les bilans comparatifs des médicaments à l’HDQ sont réalisés à partir du Dossier santé Québec et les patients ne sont pas rencontrés systématiquement, d’où l’importance de cet acte en début de consultation. Il en est de même pour la liaison pharmaceutique, généralement faite systématiquement au départ d’un patient pris en charge dans l’établissement. Il faut prendre en considération que six des épisodes de soins avec interventions ne contenaient pas de consultation pharmaceutique, ce qui sous-entend une prise en charge ponctuelle en fonction d’un besoin spécifique. Dans ce contexte, le pharmacien se concentre sur la problématique ciblée et les éléments nécessaires pour régler celle-ci sans nécessairement réviser entièrement le dossier comme dans une consultation pharmaceutique. L’acte ayant été le plus réalisé dans le contexte de ces prises en charge était la liaison pharmaceutique. Ce résultat est rassurant puisqu’il démontre que le pharmacien est impliqué à un point critique de l’hospitalisation, à savoir à la sortie de l’hôpital, et qu’il peut s’assurer que le patient ne reçoit que les médicaments nécessaires à son domicile.
En ce qui a trait aux autres actes, si l’on compare avec les résultats de Plante-Proulx et coll., les résultats des deux études sont similaires pour ce qui est des actes pharmaceutiques répétables plus d’une fois par épisode de soins14. Bien que cette étude ait quantifié individuellement chaque acte, on peut affirmer qu’un acte réalisé plus fréquemment est aussi retrouvé plus souvent dans différents dossiers. Ainsi, l’opinion pharmaceutique était l’acte pharmaceutique le plus fréquent, suivi par la surveillance de la thérapie, l’ajustement de la thérapie, l’initiation de la thérapie puis l’intervention auprès du patient ou de sa famille (équivalent de l’enseignement)14. La place plus importante que prend l’initiation de médicament(s) dans la présente étude peut s’expliquer par le fait qu’un bilan comparatif des médicaments soit réalisé dès l’admission d’un patient dans le secteur de la greffe rénale. Le pharmacien peut alors résoudre rapidement les divergences en poursuivant la médication du domicile avec l’utilisation de la Loi 31. De plus, les pharmaciens en greffe rénale interviennent pour la réconciliation médicamenteuse et l’initiation des agents prophylactiques adaptés aux patients (p. ex., cytoprotection, prophylaxie anti-infectieuse, thromboprophylaxie, etc.) à la suite d’une nouvelle greffe et en vertu de cette même loi9.
L’ajustement de médicament(s), selon les données de la présente étude, prend une place moins importante (53 %) que dans l’étude de Plante-Proulx et coll., se classant en dernière position14. Cela peut s’expliquer par le fait que les néphrologues en greffe rénale sont davantage habilités à faire l’ajustement des médicaments selon la fonction rénale et celui des immunosuppresseurs selon les concentrations sanguines. Également, les infectiologues s’occupent souvent de la pharmacocinétique des antibiotiques lorsque nécessaire. Les pharmaciens interviendraient ainsi dans une moindre mesure sur ces ajustements spécifiques. Néanmoins, il a été démontré dans la littérature médicale que leur implication permet une atteinte plus rapide des concentrations sanguines désirées22. Cette implication aurait alors probablement une valeur ajoutée.
L’enseignement est généralement fait de manière systématique au départ des patients du secteur de la greffe rénale à l’HDQ, afin de leur expliquer les changements apportés à leur pharmacothérapie. Il peut toutefois être sous-documenté et sous-détaillé à l’écrit. Les enseignements colligés étaient principalement ceux réalisés dans le contexte d’une nouvelle greffe rénale, puisqu’il y a alors introduction d’immunosuppresseurs et que beaucoup de leurs particularités sont abordées pour assurer une bonne adhésion9. Autrement, ce sont les enseignements faits durant l’hospitalisation, au cours des jours précédant le départ, qui étaient documentés. Ceux réalisés juste avant le départ du patient ne se retrouvaient que très rarement inscrits au dossier. Il serait sans doute opportun de les noter au dossier afin non seulement de valoriser la pratique du pharmacien, éventuellement de quantifier son impact, mais aussi de satisfaire adéquatement aux exigences médico-légales et de l’Ordre des pharmaciens du Québec (OPQ)27.
Les critères de l’offre de soins pharmaceutiques en greffe rénale ont été rédigés et structurés en fonction des critères de vulnérabilité de l’A.P.E.S. et de l’OPQ, et ajustés en fonction des besoins spécifiques de la population des greffés rénaux26,28. Comme les offres de soins sont propres à chaque milieu et qu’elles ne sont pas nécessairement publiées, il est difficile de trouver de la documentation à des fins de comparaison. Les études de Pelletier-St-Pierre et coll. et de Racicot et coll. peuvent toutefois appuyer qu’une offre de soins basée sur les recommandations de l’A.P.E.S. permet de cibler les interventions ayant le plus d’impact. Bien que leurs études se soient intéressées aux offres de soins en cardiologie, pneumologie et médecine interne, elles ont démontré que le modèle utilisé ciblait majoritairement des interventions ayant un impact clinique majeur ou significatif29,30.
Les consultations systématiques de priorité 1 et 2 visent les patients considérés comme les plus susceptibles de bénéficier des interventions pharmaceutiques (annexe). Ces dernières ont démontré un impact positif auprès des greffés rénaux en ce qui concerne l’adhésion, les taux de rejets, la santé globale, l’économie et la qualité de vie des patients15–18. Salgado et coll., par leur revue systématique, le confirment d’ailleurs en démontrant que les interventions pharmaceutiques permettent de réduire le nombre de rejets de greffons et les effets indésirables des médicaments31. C’est pourquoi il aurait été souhaitable que les patients ciblés dans la première section de l’offre de soins aient été tous couverts.
Tous les dossiers examinés dans la présente étude répondaient à au moins un critère de l’offre de soins pharmaceutiques requérant une consultation du pharmacien de manière systématique de priorité 1, soit la présence de médicament(s) à index thérapeutique étroit. En effet, tous les patients avaient à leur dossier un immunosuppresseur reçu majoritairement dans le contexte de la greffe et devant être monitoré à partir des concentrations sanguines. Par le fait même, un demi-ETP pharmacien en greffe rénale ne permettait de répondre qu’à 35 % de l’offre de soins pharmaceutiques actuelle à l’HDQ. De facto, cela remet en question la précision actuelle de ce critère, puisque le but d’une offre de soins est de permettre de prioriser les patients, ce que, de toute évidence, ce critère ne permet pas de faire25. Il aurait été pertinent de déterminer le degré de signification des interventions dans tous ces épisodes de soins afin de statuer si un second critère de vulnérabilité devait être présent lorsque les immunosuppresseurs utilisés en greffe rénale figuraient dans le profil pharmacologique. Cela permettrait au critère d’être moins sensible et de contribuer à identifier plus judicieusement les patients devant être priorisés par les services pharmaceutiques.
Concernant les autres critères de priorité 1, la totalité des nouveaux greffés a bénéficié d’une consultation pharmaceutique, un résultat rassurant puisqu’il s’agit d’un contexte très aigu au cours duquel il peut y avoir de l’instabilité et plus de vulnérabilité. Un rejet de greffon, par exemple, peut se produire dans les heures suivant la greffe comme plusieurs mois plus tard32. Cela justifie un encadrement pharmaceutique étroit9. D’ailleurs, à l’HDQ, on dispose d’une ordonnance individuelle standardisée pour la prise en charge des patients postgreffe, et le pharmacien est impliqué auprès d’eux. La perte de fonction ainsi que le rejet aigu ou chronique du greffon n’ont pu être couverts qu’à 31 %, ce qui est nettement insuffisant compte tenu du rôle bénéfique que peut jouer une bonne médication prise adéquatement dans la prévention de ces événements9. L’offre de soins ne précise toutefois pas le degré de perte de fonction (insuffisance rénale aiguë ou perte de fonction permanente menant à la dialyse; le degré d’implication du pharmacien n’étant pas le même dans les deux cas). Aussi, l’offre de soins ne précise pas si un rejet est à prioriser selon son origine. En effet, un pharmacien a un rôle plus important à jouer lorsque le rejet est secondaire à l’inobservance du patient ou à une interaction médicamenteuse, par exemple, que lorsqu’il s’agit d’une autre cause. Il est possible que certaines situations aient été jugées moins prioritaires par les pharmaciens dans ce contexte.
Les médicaments visés par un programme d’accès spécial, de suivi, de surveillance ou hors formulaire CHU représentaient 6 % (n = 5) des dossiers et ont été couverts à 80 % (n = 4) par les interventions des pharmaciens du secteur. Un résultat satisfaisant, surtout lorsqu’on compare avec les autres critères de priorité similaires, qui se situent davantage autour des 35 % de couverture. Il faut préciser que les médicaments hors formulaire pour la poursuite d’un traitement reçu en externe ne requièrent généralement pas l’intervention du pharmacien en greffe rénale, mais plutôt de celui de la distribution. Cela a pu influer à la baisse sur le nombre de dossiers pour lesquels des interventions pharmaceutiques étaient inscrites.
Les épisodes de soins pour lesquels un patient recevait un anti-infectieux à index thérapeutique étroit ont été couverts à 25 %. C’est donc dire que trois des quatre épisodes de soins présentant ce type d’anti-infectieux et demandant un suivi rapproché n’ont pas bénéficié d’une consultation pharmaceutique. Comme mentionné précédemment, un infectiologue est souvent impliqué lors d’une infection chez ces patients, ce qui peut faire en sorte que le critère de consultation systématique s’applique dans une moindre mesure. Les différents types de consultant impliqués lors des épisodes de soins n’ont pas été colligés. Également, il n’y a pas de consultation pharmaceutique dans le contexte de l’antibiogouvernance, mais un document spécifique y est consacré pour la consignation des interventions propres à ce champ d’activités. Il est donc possible que ces dossiers aient été considérés comme des « épisodes de soins avec actes pharmaceutiques » lors de la collecte.
Par ailleurs, seulement 17 % des six épisodes de soins (n = 1) avec un patient transféré d’un autre établissement ont bénéficié d’une consultation pharmaceutique. Bien qu’il s’agisse ici d’une priorité 2, il a été démontré dans la documentation scientifique que le pharmacien contribue à la diminution de problèmes liés aux médicaments lors de son implication dans la réconciliation médicamenteuse à l’admission23. En effet, il s’agit d’un des points de transition avec un haut risque d’erreurs humaines (documents avec données incomplètes, erreurs lors de la represcription, etc.). La couverture en serait donc insatisfaisante.
Enfin, dans leurs épisodes de soins, les patients ayant subi cinq changements et plus dans leur médication, ayant eu trois consultants ou plus, ou ayant été hospitalisés pendant dix jours ou plus ont bénéficié d’une consultation pharmaceutique dans 64 % des cas. Toutes ces situations augmentent le risque d’interactions médicamenteuses et de poursuite des traitements pharmacologiques qui ne sont plus nécessaires pour les patients. Le pharmacien, spécialiste du médicament, est le professionnel le mieux outillé pour prendre en charge ces patients et maîtriser ces risques. Cela peut également expliquer la durée d’hospitalisation plus longue chez les patients ayant bénéficié d’une consultation pharmaceutique et révèle l’importance de l’implication du pharmacien dans les cas complexes. Du côté des critères de consultation sur demande, deux demandes de consultation ont été formulées par les néphrologues; elles ont reçu une réponse des pharmaciens en greffe rénale. Cela démontre que les pharmaciens doivent encore faire valoir l’impact positif de leurs interventions et leurs connaissances spécialisées auprès de l’équipe, afin que plus de patients puissent bénéficier de leur expertise. Certains critères, tels que le changement ou l’ajout d’un immunosuppresseur, l’ajout du rituximab ou de l’éculizumab, ou la non-adhésion, sont des critères de consultation sur demande, car la situation est connue per-hospitalisation. Le pharmacien ne peut donc être mis au courant dès l’admission et il faut qu’un autre professionnel l’avise. Dans le cas d’un immunosuppresseur, un système pourrait toutefois être instauré, à partir duquel les pharmaciens de distribution cibleraient ces patients pour leurs collègues. Le pharmacien en greffe rénale fait aussi une revue d’utilisation quotidienne à partir du logiciel GesphaRxMD. Autrement, il aurait été pertinent de les placer dans la catégorie de consultation systématique vu l’enseignement, les particularités et les formulaires à remplir. D’ailleurs, tous les patients ayant répondu à ces critères ont été vus par le pharmacien. Dans le premier cas, il s’agissait d’un ajout d’immunosuppresseurs chez les patients nouvellement greffés qui étaient déjà ciblés systématiquement par l’offre de soins pharmaceutiques. Dans le second cas, une consultation a été réalisée pour le seul patient s’étant vu prescrire un anticorps monoclonal.
Il faut préciser que, puisqu’il s’agissait d’un secteur nouvellement couvert par les pharmaciens, il est fort probable que la couverture offerte soit plus grande aujourd’hui avec l’expérience acquise et le rôle du pharmacien mieux connu par les autres professionnels de l’unité.
En lien avec les derniers objectifs secondaires de l’étude, la durée d’hospitalisation s’est avérée significativement plus longue chez les patients pour qui les pharmaciens avaient rédigé une consultation pharmaceutique (13,9 ± 9,4 vs 6,4 ± 6,7 jours, p < 0,05). Cela va à l’encontre des études retrouvées dans la littérature scientifique. En effet, la méta-analyse chinoise de Qin et coll. démontre que les interventions cliniques d’un pharmacien dans un contexte autre que la greffe d’organes solides ont permis de réduire significativement la durée d’hospitalisation et le taux de réadmission33. La durée moyenne d’hospitalisation, tous groupes confondus, de l’étude rétrospective de Naderi et coll. est comparable à celle de la présente étude, soit 10,6 ± 9,8 jours comparativement à 9,0 ± 8,5 jours, quoique cette étude ait été réalisée en Iran; un pays avec un système de santé différent du nôtre34. La différence entre les résultats obtenus peut s’expliquer par le fait que les pharmaciens en greffe rénale se sont concentrés sur les épisodes de soins durant lesquels les patients étaient plus vulnérables et ainsi hospitalisés plus longtemps. Cela laisse entendre que le modèle d’offre de soins cible adéquatement les patients : conclusion similaire à celle de Pelletier-St-Pierre et coll28. Il s’agit d’un point positif étant donné que l’avenue des soins pharmaceutiques au Québec passe par l’octroi de soins aux patients les plus vulnérables. Les résultats de la comparaison entre les deux groupes concernant les réhospitalisations et les consultations à l’urgence au cours des 30 jours suivant la sortie de l’hôpital se sont avérés non significatifs. La petite taille de l’échantillon et la courte durée de l’étude peuvent être en cause. Salgado et coll. démontrent toutefois que l’implication du pharmacien réduit le nombre d’hospitalisations toutes causes confondues dans cette population27.
Comme déjà mentionné, il est possible qu’il y ait eu un biais d’information lors de la collecte des données en raison d’interventions pharmaceutiques ou de demandes de consultation non consignées à l’écrit. Concernant la liaison pharmaceutique, lorsque les ordonnances de départ étaient rédigées sur une feuille d’ordonnance sans code-barres pour les archives, elle ne se retrouvait pas au DPE et ne pouvait donc pas être comptabilisée. Dans le cas des autres données recueillies, il est possible que certaines aient été partielles ou manquantes. Cela est toutefois limité par le fait qu’il s’agit d’un secteur nouvellement couvert et que les pharmaciens se sont concertés dès le début afin de laisser des traces aux dossiers à des endroits déterminés. De plus, il est possible qu’un patient n’ait pas été mentionné dans la liste utilisée pour cibler les candidats à l’étude, puisque celle-ci n’était pas préparée par un système informatique. Il pourrait aussi y avoir eu un biais d’information dans la collecte du taux de réhospitalisation et de consultation à l’urgence dans les 30 jours suivant la sortie d’hôpital si un patient a été hospitalisé ou s’il a consulté à l’urgence dans un hôpital hors CHU de Québec-UL. Il n’y aurait alors pas eu de trace au DPE. Un autre biais d’information possible est celui causé par la non-évaluation de la validité et de la fiabilité de l’outil avant ladite collecte. Cette limite était toutefois atténuée par la vérification de l’acceptabilité de l’utilisation de l’outil et par une méthode de collecte rigoureusement respectée. Enfin, le devis descriptif plutôt qu’évaluatif ne permet d’atteindre que par extrapolation le but de l’étude : valider la qualité de l’offre de soins pharmaceutiques mise en place, et évaluer si la ressource en place est suffisante.
Puisque la greffe rénale n’est pas une intervention réalisée par tous les centres hospitaliers, les résultats obtenus seront applicables dans les centres spécialisés en néphrologie, où un programme de greffe rénale présentant une offre de soins pharmaceutiques semblable à celle de la présente étude est en vigueur et démontrant des caractéristiques similaires à celles de l’HDQ. Les données peuvent également être utiles aux centres pratiquant la greffe d’organes solides.
En conclusion, cette étude a pu démontrer que la prise en charge des patients ayant bénéficié des interventions cliniques des pharmaciens était plus complète. Il a été démontré que la durée d’hospitalisation était significativement plus longue chez les patients ayant bénéficié d’une consultation pharmaceutique que chez ceux n’en ayant pas bénéficié. Le fait que les pharmaciens soient intervenus davantage auprès des patients les plus vulnérables explique fort probablement ce résultat.
La présente étude suggère des pistes afin d’optimiser l’allocation et la priorisation des ressources en soins pharmaceutiques dans une unité de greffe rénale. Elle pourra servir de modèle aux centres désirant instaurer une nouvelle offre de soins pharmaceutiques dans ce secteur spécialisé.
Il a également été démontré qu’un demi-ETP pharmacien était suffisant pour couvrir les besoins des patients nouvellement greffés, mais insuffisant pour répondre aux critères de consultation systématique de priorité 1 ou 2 de l’offre de soins pharmaceutiques. Ceux-ci doivent en effet être plus précis et individualisés en fonction du contexte de la greffe rénale avant que l’on réévalue le besoin de bonifier la ressource pharmacien. Il a également été possible de démontrer que les patients greffés rénaux étaient une population répondant à de nombreux critères de vulnérabilité. Au printemps 2020, un demi-ETP pharmacien supplémentaire a été alloué en greffe rénale pour des activités associées à la clinique externe, principalement.
Ce projet de recherche pourrait avoir plusieurs retombées positives sur la pratique des soins pharmaceutiques en milieu hospitalier. En effet, il permet de présenter une offre de soins pharmaceutiques et d’envisager des pistes d’amélioration. Par la compilation des interventions pharmaceutiques et l’interprétation des résultats découlant des analyses effectuées, la profession de pharmacien et son importance clinique dans cette unité sont mises en valeur. Les résultats obtenus permettent de démontrer la couverture possible d’une unité de greffe rénale de taille équivalente à celle de l’HDQ par un demi-ETP pharmacien sur une durée donnée. Le tout permet enfin au centre hospitalier de justifier les ressources et de les adapter à la demande du secteur clinique.
Une étude menée après l’amélioration de l’offre de soins pharmaceutiques serait intéressante afin de comparer la couverture de celle-ci à la présente étude. Le degré de signification des interventions pourrait alors être relevé afin de mieux prioriser les interventions à effectuer auprès de la population greffée rénale. Des études du même type pourraient être réalisées dans les autres centres québécois offrant le service de greffe rénale afin de comparer les différentes offres de soins et le degré de couverture par ETP pharmacien.
Cet article comporte une annexe; elle est disponible sur le site de Pharmactuel (www.pharmactuel.com).
Aucun financement en relation avec le présent article n’a été déclaré par les auteurs.
Tous les auteurs ont rempli et soumis le formulaire de l’ICMJE pour la divulgation de conflits d’intérêts potentiels. Les auteurs n’ont déclaré aucun conflit d’intérêts en relation avec le présent article.
1. The Kidney Disease: Improving Global Outcomes. KDIGO clinical practice guideline for the care of kidney transplant recipients. Am J Transplant 2009;9(suppl. 3):S1–155.
2. Canadian Institute for Health Information. E-statistics: report on transplant, waiting list and donor statistics, 2019. [en ligne] https://www.cihi.ca/en/e-statistics-on-organ-transplants-waiting-lists-and-donors (site visité le 4 octobre 2020).
3. Organ Procurement and Transplantation Network. National data: organ by previous transplant. [en ligne] https://optn.transplant.hrsa.gov/data/view-data-reports/national-data/# (site visité le 7 novembre 2020).
4. Hart A, Smith JM, Skeans MA, Gustafson SK, Wilk AR, Robinson A et al. OPTN/SRTR 2016 annual data report: kidney. Am J Transplant 2018;18(suppl. 1):18–113.

5. Tushla LE. When a transplant fails. New York (USA): National Kidney Foundation. [en ligne] https://www.kidney.org/transplantation/transaction/TC/summer09/TCsm09_TransplantFails (site visité le 7 novembre 2020).
6. Sam S, Guerin A, Rieutord A, Belaiche S, Bussieres JF. Roles and impacts of the transplant pharmacist: a systematic review. Can J Hosp Pharm 2018;71:324–37.

7. Mitchell JF. Pharmacist involvement as a member of a renal transplant team. Am J Hosp Pharm 1976;33:55–8.
8. United Network of Organ Sharing. Attachment 1 to appendix B of the UNOS Bylaws [en ligne] https://unos.org/wp-content/uploads/unos/Appendix_B_AttachI_XIII.pdf (site visité le 4 octobre 2020).
9. Maldonado AQ, Hall RC, Pilch NA, Ensor CR, Anders S, Gilarde JA et al. ASHP guidelines on pharmacy services in solid organ transplantation. Am J Health Syst Pharm 2020;77:222–32.
10. Alloway RR, Dupuis R, Gabardi S, Kaiser TE, Taber DJ, Tichy EM et al. Evolution of the role of the transplant pharmacist on the multidisciplinary transplant team. Am J Transplant 2011;11:1576–83.
11. Eisenhart A, Dupuis RE. Pursuing a career in transplant pharmacy. Am J Health Syst Pharm 2008;65:2331–3.
12. Society of hospital pharmacists of Australia. Chapter 9: staffing levels and structure for the provision of clinical pharmacy services. 2013. [en ligne] https://www.shpa.org.au/sites/default/files/uploaded-content/website-content/SOP/sop_clinical_pharmacy_s32-s34_chapter9.pdf (site visité le 12 novembre 2020).
13. Taber DJ, Pilch NA, Trofe-Clark J, Kaiser TE. A national survey assessing the current workforce of transplant pharmacists across accredited U.S. solid organ transplant programs. Am J Transplant 2015;15:2683–90.
14. Plante-Proulx A, Racicot J, Taillon I, Méthot J. Description de la documentation des interventions réalisées par les pharmaciens dans les dossiers des patients de l’IUCPQ-UL ciblés par l’offre de soins pharmaceutiques en vigueur. Pharmactuel 2020;53;191–201.
15. Chisholm MA, Spivey CA, Mulloy LL. Effects of a medication assistance program with medication therapy management on the health of renal transplant recipients. Am J Health Syst Pharm 2007;64:1506–12.
16. Chisholm MA, Vollenweider LJ, Mulloy LL, Wynn JJ, Wade WE, DiPiro JT. Cost-benefit analysis of a clinical pharmacist-managed medication assistance program in a renal transplant clinic. Clin Transplant 2000;14:304–7.
17. Chisholm MA VL, Mulloy LL, Jagadeesan M, Martin BC, DiPiro JT. Pharmaceutical care services reduce adverse drug reactions in renal transplant patients. Pharmacotherapy 2000;20:1270.
18. Chisholm-Burns MA, Spivey CA, Garrett C, McGinty H, Mulloy LL. Impact of clinical pharmacy services on renal transplant recipients’ adherence and outcomes. Patient Prefer Adherence. 2008;2:287–92.

19. Stemer G, Lemmens-Gruber R. Clinical pharmacy services and solid organ transplantation: a literature review. Pharm World Sci 2010;32:7–18.
20. Yang H, Li L, Hu X, Wang W, Yang X, Liu H et al. Impact of pharmacist-led post-transplant medication management for kidney transplant recipients: A retrospective pre- and post-intervention study. J Clin Pharm Ther 2019;44:603–10.
21. Musgrave CR, Pilch NA, Taber DJ, Meadows HB, McGillicuddy JW, Chavin KD et al. Improving transplant patient safety through pharmacist discharge medication reconciliation. Am J Transplant 2013;13:796–801.
22. Griffin SP, Nelson JE. Impact of a clinical solid organ transplant pharmacist on tacrolimus nephrotoxicity, therapeutic drug monitoring, and institutional revenue generation in adult kidney transplant recipients. Prog Transplant 2016;26:314–21.
23. Flamme-Obry F, Belaiche S, Hazzan M, Ramdan N, Noel C, Odou P et al. Clinical pharmacist and medication reconciliation in kidney transplantation. Nephrol Ther 2018;14:91–8.
24. Ravichandran BR, Gillespie MW, Sparkes TM, Williams C, Bartlett ST, Haririan A et al. Collaborative practice agreement in solid organ transplantation. Int J Clin Pharm 2018;40:474–9.
25. Association des pharmaciens des établissements de santé du Québec. Axe 1 : soins pharmaceutiques. [en ligne] https://www.apesquebec.org/sites/default/files/publications/ouvrages_specialises/20180424_publications_pubspec_projet1.pdf (site visité le 12 novembre 2020).
26. Association des pharmaciens des établissements de santé du Québec. Tableau sur les critères de vulnérabilité à la pharmacothérapie en établissement de santé. 1p. [en ligne] https://www.apesquebec.org/sites/default/files/publications/ouvrages_specialises/20190400_role-pharm-criteres-vulnerabilite.pdf (site visité le 12 novembre 2020).
27. Ordre des pharmaciens du Québec. Listes : Renseignements à consigner au dossier. 1p. [en ligne] https://guide.standards.opq.org/files/documents/Liste_consignation_dossier_VF.pdf (site visité le 16 janvier 2022).
28. Ordre des pharmaciens du Québec. Listes : Critères permettant d’évaluer la vulnérabilité d’un patient. 1p. [en ligne] https://guide.standards.opq.org/files/documents/Liste_patient_vulnerable_risques_VF.pdf (site visité le 16 janvier 2022).
29. Pelletier-St-Pierre AA, Racicot J, Taillon I. Évaluation des interventions du pharmacien dans trois secteurs cliniques différents (cardiologie, pneumologie et médecine interne) selon le modèle décrit dans la nouvelle offre de soins pharmaceutiques de l’IUCPQ-UL. Pharmactuel 2020;53:140–9.
30. Racicot J, Plante-Proulx A, Taillon I, Pelletier-St-Pierre AA, Lacroix C. Évaluation des interventions du pharmacien dans trois secteurs cliniques différents (cardiologie, pneumologie et médecine interne) selon le modèle traditionnel et le modèle décrit dans la nouvelle offre de soins pharmaceutiques de l’IUCPQ-UL. Pharmactuel 2018;51:170–9.
31. Salgado TM, Moles R, Benrimoj SI, Fernandez-Llimos F. Pharmacists’ interventions in the management of patients with chronic kidney disease: a systematic review. Nephrol Dial Transplant 2012;27:276–92.
32. Naik RH SS. Renal transplantation rejection: StatPearls Publishing. [en ligne] https://www.ncbi.nlm.nih.gov/books/NBK553074/ (site visité le 4 octobre 2020).
33. Qin SB, Zhang XY, Fu Y, Nie XY, Liu J, Shi LW et al. The impact of the clinical pharmacist-led interventions in China: a systematic review and meta-analysis. Int J Clin Pharm 2020;42:366–77.
34. Naderi M, Aslani J, Hashemi M, Assari S, Amini M, Pourfarziani V. Prolonged rehospitalizations following renal transplantation: causes, risk factors, and outcomes. Transplant Proc 2007; 39:978–80.
PHARMACTUEL , Vol. 55 , No. 1 , 2022