Sabrina Pothier*1–3, Pharm.D., Vivianne Weitong Yao*1,2, Pharm.D., Isabelle Baltazar4, B.Pharm., M.Sc., Emmanuelle Chicoine4,5, B.Pharm., M.Sc., Éric Biron6,7, Ph.D.
1Candidate à la maîtrise en pharmacothérapie avancée au moment de la rédaction de cet article, Faculté de pharmacie, Université Laval, Québec (Québec) Canada;
2Pharmacienne résidente au moment de la rédaction de cet article, Hôpital Pierre-Boucher, Longueuil (Québec) Canada;
3Pharmacienne, Centre intégré de santé et de services sociaux de la Montérégie-Est, Hôpital Honoré-Mercier, Saint-Hyacinthe (Québec) Canada;
4Pharmacienne, Centre intégré de santé et de services sociaux de la Montérégie-Est, Hôpital Pierre-Boucher, Longueuil (Québec) Canada;
5Chef adjointe, soins pharmaceutiques, enseignement et recherche, Centre intégré de santé et de services sociaux de la Montérégie-Est, Longueuil (Québec), Canada;
6Chercheur, Centre de recherche du Centre hospitalier universitaire de Québec–Université Laval, Québec (Québec) Canada;
7Professeur titulaire, Faculté de pharmacie, Université Laval, Québec (Québec), Canada
*Sabrina Pothier et Vivianne Weitong Yao ont contribué de façon équivalente à la rédaction de cet article
Reçu le 24 mai 2023; Accepté après évaluation par les pairs le 8 septembre 2023
Résumé
Objectifs: Décrire la prévalence d’une mention erronée d’allergie aux pénicillines au dossier des patients hospitalisés à l’Hôpital Pierre-Boucher et recevant un antibiotique.
Méthodologie: Étude descriptive transversale prospective portant sur la prévalence d’une mention erronée d’une allergie aux pénicillines dans le dossier des participants entre le 16 mai et le 14 juillet 2022. Plus précisément, décrire la proportion de patients pour lesquels une rectification de la mention d’allergie au dossier a eu lieu à la suite d’une entrevue dirigée à l’aide d’un questionnaire préétabli. Les caractéristiques des patients ont été colligées à partir des dossiers informatisés et les détails de l’allergie, par l’entrevue-patient. Afin de déterminer s’il était adéquat d’administrer une β-lactamine et de définir le type de réaction, les outils de l’Institut national d’excellence en santé et en services sociaux ont été consultés.
Résultats: Parmi les 65 patients inclus dans l’étude, 30,8 % ont nécessité un changement de la mention initiale de leur allergie et 61,5 %, l’ajout d’informations complémentaires. Une réaction immunologique de type 1 a été constatée chez 66,2 % des patients, une de type 4 chez 3,1 % et une réaction non immunologique chez 9,2 %. La manifestation la plus fréquemment décrite était une réaction cutanée (53,8 %). Selon la nature de cette dernière, 67,7 % auraient pu recevoir une pénicilline, si indiquée. La majorité des patients ayant reçu une β-lactamine pendant leur hospitalisation, malgré la mention d’allergie au dossier, l’ont tolérée (95,5 %).
Conclusion: Étant donné les nombreuses rectifications effectuées, cette étude montre l’importance de remettre davantage en question la mention d’allergie aux pénicillines.
Mots-clés: Allergie, antibiotiques, β-lactamines, pénicillines, immunologie
Abstract
Objectives: To describe the prevalence of inaccurate penicillin allergy labels in the medical records of patients admitted to the Hôpital Pierre-Boucher and receiving an antibiotic.
Methodology: A prospective, cross-sectional, descriptive study of the prevalence of inaccurate penicillin allergy labels in participants’ medical records between May 16 and July 14, 2022. Specifically, to determine the proportion of patients for whom the allergy label in their medical record was corrected following a guided interview using a pre-established questionnaire. Patient characteristics were collected from computerized medical records, and details concerning the allergy were obtained during the patient interview. To determine the appropriateness of administering a β-lactam and to define the type of reaction, tools from the Institut national d’excellence en santé et en services sociaux were consulted.
Results: Of the 65 patients included in the study, 30.8% required a change in their initial allergy label, and 61.5% required the addition of further information. A type 1 immunological reaction was observed in 66.2% of patients, a type 4 reaction in 3.1% of them, and a non-immunological reaction in 9.2% of them. The most frequently described manifestation was a skin reaction (53.8%). Depending on the nature of the reaction, 67.7% could have received penicillin, if indicated. β-lactam therapy was tolerated in most patients (95.5%) who received the antibiotic during their hospital stay despite having an allergy label in their medical record.
Conclusion: Given the large number of corrections, this study shows the importance of re-assessing penicillin allergy labels more thoroughly.
Keywords: Allergy, antibiotics, β-lactam, immunology, penicillins
La prescription d’un antibiotique adapté aux conditions cliniques d’un patient est essentielle pour limiter la survenue d’effets indésirables et traiter adéquatement l’infection. Lors du choix d’un traitement, les différentes caractéristiques du patient doivent être prises en considération, dont la mention d’allergie. Les antibiotiques de la famille des β-lactamines, particulièrement les pénicillines, sont parmi les plus utilisés et indiqués en première intention contre diverses infections1. De nombreux patients signalent toutefois une allergie à ces médicaments, ce qui en limite l’utilisation. Cet enjeu représente une préoccupation de santé publique mondiale.
Une étude de cohorte observationnelle rétrospective monocentrique menée en Angleterre a révélé que pour 14,3 % des admissions à l’hôpital une allergie à la pénicilline était consignée dans les dossiers médicaux et que la mention d’une telle allergie était associée à un accroissement du recours à des antibiotiques à large spectre2. Cette utilisation accrue peut entraîner une augmentation des événements indésirables, une résistance à divers antibiotiques et une augmentation des coûts hospitaliers3.
Dans une étude prospective du département de médecine interne de l’hôpital Diakonhjemmet, à Oslo, en Norvège, tous les patients hospitalisés qui avaient déclaré une allergie à la pénicilline ont été interrogés à l’aide d’un questionnaire pour évaluer le degré du risque allergique et identifier ceux ayant un faible risque, chez qui on a ensuite effectué un test de provocation orale à l’amoxicilline4. Parmi les 5529 patients hospitalisés, 257 (4,6 %) disaient avoir une allergie à la pénicilline et 191 (74,3 %) d’entre eux ont été interrogés. À la suite de l’entrevue, près de la moitié des patients ont été classés comme ayant un faible risque d’allergie. Parmi les 63 % d’entre eux qui ont consenti au test de provocation orale4, 98 % n’ont pas eu de réaction immédiate, et leur mention d’allergie à la pénicilline a ainsi été retirée4. D’autres études similaires ont été trouvées dans la littérature. En effet, selon une méta-analyse regroupant des études des 20 dernières années sur des patients hospitalisés ayant une allergie connue à la pénicilline établie par des tests d’allergie, la moyenne pondérée des patients ayant eu un test cutané négatif pour la pénicilline était de 95,1 %5. Cette méta-analyse a aussi permis de montrer une augmentation de la prescription d’antibiotiques à base de pénicilline (intervalle de 9,9 % à 49 %), et une réduction du recours à la vancomycine et aux fluoroquinolones5. En outre, les tests d’allergie à la pénicilline en milieu hospitalier étaient associés à une diminution des coûts des soins de santé dans quatre des études incluses dans la méta-analyse 5.
Malgré les risques associés au mésusage des antibiotiques, les mentions d’allergies sont rarement évaluées ou traitées par l’équipe de soins6. Ce mésusage peut engendrer de graves conséquences, telles que l’apparition d’une résistance aux antibiotiques7,8. Cette dernière est principalement causée par la prise d’antibiotiques sans indication valable ou d’un antibiotique à large spectre quand un antibiotique à spectre plus étroit serait tout aussi efficace7,9. De plus, la surutilisation d’une antibiothérapie à plus large spectre peut occasionner des effets indésirables évitables chez un patient et une augmentation inutile des coûts hospitaliers pour le système de la santé7. En effet, l’étude de Powell et coll. mentionnée précédemment a également montré qu’une allergie à la pénicilline était associée à une augmentation de 28,4 % du coût des antibiotiques et à une hospitalisation plus longue de 5,5 % par rapport aux patients sans allergie à la pénicilline2. La rectification de 50 % des autodéclarations d’allergie à la pénicilline par les participants permettrait des économies draconiennes2. Selon les statistiques de l’étude, il serait possible d’économiser 5 501 £ (8 450 $ CA) par la diminution du coût des antibiotiques et 503 932 £ (772 790 $ CA) par la réduction de la durée de l’hospitalisation2.
Puisque ces études européennes et américaines montrent l’importance de bien évaluer l’allergie à la pénicilline afin de limiter les conséquences associées, il devient intéressant d’effectuer ce genre d’étude au Québec afin de décrire la prévalence d’informations incomplètes et insuffisantes sur l’allergie à la pénicilline dans la province. Bien qu’il existe des outils d’aide à la décision pour choisir l’antibiotique d’un patient ayant une mention d’allergie aux pénicillines, comme le guide de l’Institut national d’excellence en santé et en services sociaux (INESSS), aucune étude n’a encore été menée à ce jour sur la population québécoise pour décrire le manque d’évaluation des allergies10.
La présente étude vise donc à décrire la prévalence d’une mention erronée d’allergie aux pénicillines chez les patients hospitalisés à l’Hôpital Pierre-Boucher et prenant des antibiotiques. L’objectif principal était de décrire la proportion de patients dont la mention d’allergie au dossier médical a été rectifiée après une entrevue avec le pharmacien. Les trois objectifs secondaires sont : décrire la prévalence des différents types de réactions aux pénicillines des sujets de l’étude, décrire la proportion de ceux qui auraient pu recevoir un traitement antibiotique de la famille des β-lactamines et, enfin, décrire la proportion de patients ayant reçu un antibiotique de la classe des β-lactamines pendant leur hospitalisation, malgré la mention initiale d’allergie aux pénicillines au dossier, et préciser si les patients ont eu une réaction après l’administration de l’antibiotique ou s’ils l’ont toléré.
Dans cette étude de population prospective transversale à visée descriptive monocentrique, les patients inclus ont été questionnés en temps réel entre le 16 mai et le 14 juillet 2022 durant leur hospitalisation afin de recueillir un maximum d’informations pour détailler davantage la mention d’allergie au dossier. Le devis prospectif et l’utilisation des réponses fournies par l’entrevue-patient nécessitaient le consentement éclairé des patients admis dans l’étude. Le projet a été approuvé par le Comité d’éthique de la recherche du Centre intégré de santé et de services sociaux de la Montérégie-Centre, ainsi que par le comité de convenance institutionnel de la recherche du Centre intégré de santé et de services sociaux de la Montérégie-Est.
La population cible de l’étude était constituée de toutes les personnes ayant une mention d’allergie à un antibiotique de la famille des pénicillines au moment d’une admission à l’hôpital. Elle incluait tous les patients hospitalisés à l’Hôpital Pierre-Boucher pendant la période à l’étude et dont le dossier, le profil pharmacologique ou les notes de triage à l’arrivée à l’urgence mentionnaient une allergie à la classe des pénicillines. Les participants devaient avoir plus de 18 ans et être sous antibiothérapie au moment de leur inclusion dans l’étude. Les patients dans l’incapacité de participer à une entrevue (p. ex. : participants intubés, en délirium ou en psychose, ayant une barrière à la communication, sous antibiothérapie intraveineuse à domicile) ainsi que ceux en médecine de jour étaient exclus de l’étude. Les patients qui refusaient de signer le formulaire de consentement ou d’effectuer l’entrevue avec les pharmaciennes résidentes étaient également exclus de l’étude.
Pour identifier les patients pouvant faire partie de l’échantillon de l’étude, le logiciel Syphac🅫 🅫 a été utilisé. Un rapport triquotidien sur la revue d’utilisation des médicaments des patients hospitalisés recevant un antibiotique a été effectué. Tous les dossiers ont été analysés afin d’effectuer un tri parmi les patients ayant une mention d’allergie à un antibiotique de la classe des pénicillines. Les critères d’exclusion étaient ensuite appliqués afin de déterminer les patients à inclure dans l’étude.
Un questionnaire a été créé pour définir plus précisément la réaction allergique aux pénicillines notée au dossier par des questions directes aux participants dans le cadre d’une entrevue dirigée. D’ailleurs, les auteurs se sont inspirés de quelques questionnaires qui existent déjà dans la littérature et qui sont approuvés par des organismes scientifiques, tels que l’Infectious Diseases Society of America, mais les ont adaptés afin de récolter les variables désirées pour répondre adéquatement aux objectifs primaires et secondaires de l’étude11,12. En effet, le questionnaire devait tenir compte de l’indisponibilité des tests cutanés à l’Hôpital Pierre-Boucher. Si une donnée manquait à la suite de l’entrevue, elle était récoltée à l’aide des logiciels Syphac🅫 et Siurge🅫, regroupant les informations anthropométriques du patient, celles sur les manifestations de la réaction ou bien les médicaments inactivés que le patient aurait pu recevoir dans le passé. Le dossier patient informatisé était également consulté afin de vérifier les antibiotiques administrés antérieurement et pour obtenir des informations sur la nature de la réaction, au besoin.
Certains patients inclus dans l’étude ont reçu un antibiotique de la classe des β-lactamines durant leur hospitalisation malgré la mention d’allergie aux pénicillines dans le dossier médical, soit par mégarde, soit pour clarifier l’allergie, soit parce que le prescripteur considérait que la réaction n’était pas de nature allergique. Ces patients étaient ensuite suivis pour vérifier l’apparition d’une réaction allergique ou leur tolérance à l’antibiotique.
Les variables comprises dans le questionnaire permettaient de décrire la nature et le type de la réaction. La classification du type de réaction, à la suite du questionnaire de collecte de données, était établie grâce au tableau des manifestations cliniques de l’outil interactif des allergies médicamenteuses de l’INESSS13. D’ailleurs, une fois l’évaluation effectuée, l’outil d’aide à la décision en cas d’allergie aux pénicillines de l’INESSS permettait également de déterminer si le patient aurait pu recevoir une pénicilline, une céphalosporine et/ou un carbapénème10.
Un prétest des différents outils créés a eu lieu en avril 2022 afin de standardiser le questionnaire et d’assurer sa reproductibilité pour les deux résidentes qui effectueraient les entrevues. Ainsi, le prétest a été repris jusqu’à ce que différents intervieweurs recueillent des réponses pratiquement identiques, avec un seuil de réussite minimal de 95 %. Les fichiers utilisés pour la collecte ont également été testés lors du prétest afin de s’assurer qu’ils permettaient de colliger convenablement les données et de reproduire ces dernières dans le IBM SPSSMD Statistics pour en faire l’analyse. Chaque questionnaire papier était numéroté avec l’identification fictive de chaque patient pour faciliter le retraçage. Les documents papier, y compris les questionnaires de l’entrevue initiale ou du suivi, ont été conservés jusqu’à ce que les données soient toutes colligées, puis archivés dans le dossier médical, conformément à la recommandation du Comité d’éthique.
Une fois l’entrevue terminée, les informations recueillies sur le questionnaire lors de l’échange avec les pharmaciennes résidentes ont été inscrites dans le logiciel Syphac🅫 à deux endroits : dans la section allergies et effets indésirables du dossier patient et dans une note électronique sur Syphac🅫 pour chacun des participants résumant l’échange afin de permettre à tous les collègues pharmaciens d’y avoir accès dans l’avenir. Il était également possible de modifier l’allergie pour une intolérance selon les résultats de l’analyse.
Le logiciel IBM SPSSMD Statistics Premium (version 28.0) a servi à analyser les données rassemblées. Conformément au devis de l’étude, des analyses descriptives ont été effectuées pour répondre aux différents objectifs. Étant donné que tous les objectifs de l’étude contenaient principalement des variables qualitatives, la majorité des résultats ont été présentés sous forme de proportion et de pourcentage, alors qu’une seule donnée numérique, soit l’âge, a été illustrée par une mesure de tendance centrale, soit la moyenne et l’écart-type. Un étudiant du service de consultation statistique de l’Université Laval a participé à ce plan d’analyse.
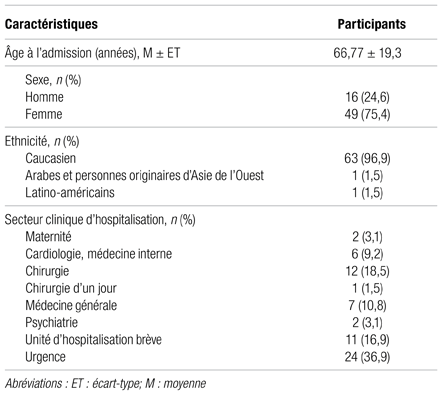
Durant la période de collecte de données, la sélection initiale a permis de recruter 76 patients respectant les critères d’inclusion. Parmi ces derniers, sept étaient dans l’incapacité de répondre à un questionnaire et quatre ont refusé de donner leur consentement. Par conséquent, 65 participants ont été inclus dans le projet (Tableau I).
Les sujets à l’étude avaient en moyenne 66 ans, étaient majoritairement de sexe féminin (75,4 %) et principalement hospitalisés à l’urgence (36,9 %), en chirurgie (18,5 %) ou à l’unité d’hospitalisation brève (16,9 %). La majorité des patients s’identifient comme caucasiens (96,9 %).
Tableau I Caractéristiques des 65 patients inclus dans l’étude

Les dossiers de 60 participants (92,3 %) à l’étude ont nécessité une rectification de la mention d’allergie aux pénicillines à la suite de l’entrevue avec l’une des deux pharmaciennes-résidentes à l’aide du questionnaire préétabli. Plus précisément, 20 dossiers (30,8 %) ont eu un changement de la mention initiale de l’allergie (retrait de l’allergie ou remplacement de l’allergie par une intolérance). De plus, 40 dossiers (61,5 %) ont nécessité l’ajout d’informations complémentaires pertinentes. Ces précisions étaient nécessaires pour être en mesure de se prononcer sur la possibilité d’administrer un antibiotique de la famille des β-lactamines. Enfin, seulement cinq dossiers (7,7 %) n’ont eu aucune rectification de la mention initiale d’allergie aux pénicillines, l’information étant soit exacte, soit suffisamment bien décrite pour ne nécessiter aucune information complémentaire.
Tableau II Portrait global des manifestations cliniques lors de la prise de l’antibiotique de la famille des pénicillines

Les manifestations cliniques les plus fréquemment décrites par les participants à la suite de la prise d’un antibiotique de la famille des pénicillines étaient les suivantes : réaction cutanée (53,8 %, soit 35/65 participants), angio-œdème (24,6 %, soit 16/65) et dyspnée (24,6 %, soit 16/65) (Tableau II). De plus, 23,1 % n’étaient pas en mesure de décrire la nature de leur réaction allergique. Pour ce qui est du temps écoulé depuis la réaction, la grande majorité des patients à l’étude disaient avoir eu la manifestation clinique dans l’enfance (35,4 %, soit 23/65) ou il y a plus de dix ans (47,7 %, soit 31/65) et 9,2 % (6/65) ne pouvaient pas indiquer le moment de la réaction. En ce qui a trait au délai d’apparition de la réaction à la suite de l’administration de la pénicilline, 26 participants (40 %) mentionnaient avoir eu une réaction immédiate, soit en moins de quatre heures, et 31 (47,7 %) ne connaissaient pas le délai écoulé menant à la manifestation clinique.
Au total, 43 patients (66,2 %) auraient eu une réaction immunologique de type 1, et deux (3,1 %), une réaction de type 4 (Tableau III). Les autres types de réactions immunologiques n’ont pas été évoqués. Six patients (9,2 %) auraient eu une réaction non immunologique (p. ex. : nausées ou diarrhée). Malheureusement, 15 patients (23,1 %) n’étaient pas en mesure de décrire les manifestations cliniques associées à leur réaction allergique puisqu’ils ne connaissaient pas la réaction exacte qu’ils avaient eue.
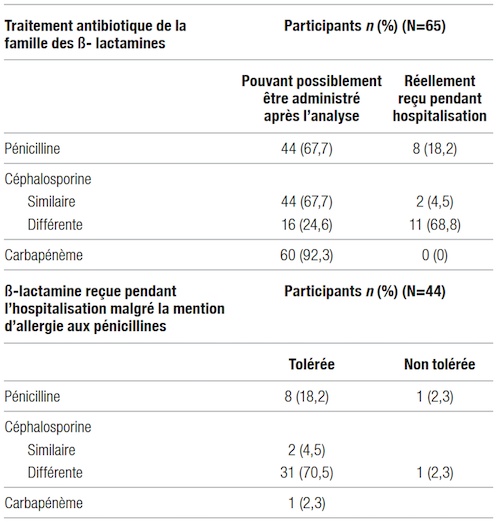
Quarante-quatre patients (67,7 %) auraient pu recevoir une pénicilline, 44 (67,7 %), une céphalosporine similaire, 16 (24,6 %), une céphalosporine différente et 60 (92,3 %), un carbapénème.
Tableau III Prévalence des différents types de réactions aux pénicillines des patients inclus dans l’étude une fois le questionnaire rempli

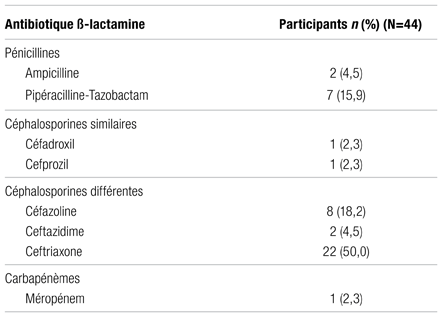
Malgré la mention initiale d’allergie aux pénicillines dans leur dossier médical, certains participants ont tout de même reçu un antibiotique de la famille des β-lactamines pendant leur hospitalisation (Tableau IV). En effet, à la suite de l’entrevue avec les participants et de l’analyse, il a été établi que 44 participants pouvaient recevoir une pénicilline. Parmi eux, huit patients ont véritablement reçu une pénicilline durant leur séjour. Par ailleurs, 44 des 65 patients inclus dans l’étude ont reçu une β-lactamine malgré la mention d’allergie initiale. Le suivi de ces patients a permis de décrire la survenue d’une réaction après l’administration de l’antibiotique ou la tolérance du patient (Tableau IV) : 42 (95,5 %) ont toléré la β-lactamine reçue alors que deux patients (4,5 %) ont fait une réaction allergique après l’administration. Plus précisément, un patient ayant reçu de l’ampicilline a fait une réaction immédiate (dyspnée et éruption cutanée), et l’autre a eu une réaction cutanée retardée de type maculopapuleuse prurigineuse à la céfazoline. Les différentes β-lactamines administrées pendant l’hospitalisation des 44 patients inclus dans ce volet de l’étude se trouvent dans le Tableau V.
Cette étude a mis en évidence l’importance d’avoir des informations complètes et exhaustives sur l’allergie aux pénicillines dans la population québécoise, car la situation observée est probablement similaire dans les autres établissements de la province. Cette étude contribue à la littérature et montre la grande prévalence des mentions erronées d’allergie aux pénicillines dans les dossiers médicaux. Par ailleurs, cette étude, combinée à la revue de la littérature présentée précédemment, a également permis de montrer qu’une bonne évaluation de la mention d’allergie aux pénicillines permettrait aux patients de potentiellement recevoir un traitement de la famille des β-lactamines au besoin, ce qui limiterait leur exposition à divers effets néfastes, tels qu’une augmentation des événements indésirables ou une résistance aux antibiotiques2,3,7,8,14.
En ce qui a trait à l’objectif primaire, cette étude révèle qu’une entrevue effectuée par le pharmacien permet d’obtenir des informations essentielles et plus précises sur les allergies aux pénicillines chez 92,3 % des patients interrogés. Mann et coll. ont aussi montré une grande proportion de rectifications, 76 % des patients ayant nécessité une modification de leur profil d’allergie une fois le questionnaire préétabli rempli avec le pharmacien pour détailler la réaction14. Ce taux élevé signifie que plusieurs patients auraient pu recevoir une β-lactamine dans le passé, malgré leur mention d’allergie.
Tableau IV Prévalence des traitements de β-lactamines pouvant être administrés après l’entrevue et de ceux reçus pendant l’hospitalisation et tolérance du patient
Cette proportion de rectifications de la mention d’allergie aux pénicillines pourrait s’expliquer par le fait que la réaction la plus fréquemment décrite était une éruption cutanée chez 35 patients (53,8 %) et que 32 (91,4 %) d’entre eux ont mentionné que cette réaction s’était produite soit dans l’enfance, soit il y a plus de 10 ans. Il est reconnu qu’à l’enfance, il y a fréquemment de l’incertitude dans l’attribution causale d’une réaction cutanée, conduisant à une fausse mention d’allergie6. Ce type de réaction peut également être attribuable à une infection virale, principalement à entérovirus, la cause la plus fréquente d’éruptions maculopapuleuses ou urticariennes chez l’enfant, à part les médicaments6. Bien que leur mécanisme ne soit pas complètement élucidé, ces réactions ressemblent à une réaction allergique non immédiate où les lymphocytes T joueraient un rôle important6. En outre, ces réactions peuvent être diagnostiquées faussement comme une allergie aux pénicillines6. Quand une pénicilline était administrée inutilement pour traiter une infection virale, l’éruption occasionnée par l’infection virale était alors confondue avec une réaction allergique à l’antibiotique6,10,15.
Dans un deuxième temps, il se peut également qu’un patient subisse une diminution de la sensibilité aux réactions immunologiques de type 1 possiblement liée à une perte de la mémoire antigénique des lymphocytes B16,17. Cette analyse correspond également aux résultats de l’étude norvégienne mentionnés précédemment, où plus de la moitié des patients interrogés avaient finalement un faible risque d’allergie, ce qui a permis le retrait de la mention d’allergie à la pénicilline pour la majorité d’entre eux4.
Tableau V Pondération des différentes β-lactamines reçues pendant l’hospitalisation par les 44 patients inclus dans le volet de suivi
Une autre cause fréquente des nombreuses rectifications de la mention d’allergie est liée au fait que plusieurs participants ont mentionné avoir eu des nausées, des vomissements ou des maux de ventre après la prise d’une pénicilline. Ces effets indésirables ont donc été confondus avec une réaction allergique, alors qu’il s’agit plutôt d’intolérances, soit une réaction non immunologique suivant la prise d’un médicament15. Une intolérance à un médicament n’empêche pas automatiquement sa réutilisation. Une réaction à un médicament sera définie comme une allergie médicamenteuse lorsque des mécanismes immunologiques médiés par les anticorps ou à médiation cellulaire peuvent être mis en évidence6. En effet, 9,2 % des patients mentionnaient avoir une allergie à une pénicilline alors que leurs manifestations cliniques consistaient plutôt en une réaction non immunologique.
Plusieurs analyses liées aux objectifs secondaires de l’étude ont été effectuées. Parmi les 65 patients inclus dans l’étude, 67,7 % auraient pu recevoir une pénicilline selon le jugement clinique des deux pharmaciennes résidentes utilisant l’algorithme de l’INESSS10. Comme le montre le Tableau IV, huit des 65 patients (18,2 %) ont reçu de l’ampicilline ou de la pipéracilline-tazobactam pendant leur hospitalisation malgré la mention initiale d’allergie aux pénicillines dans le dossier. Comme seulement une personne ayant reçu de la pénicilline ne l’a pas tolérée, on peut affirmer que la mention d’allergie aux pénicillines n’aurait possiblement pas dû se trouver initialement dans le dossier des sept autres participants.
Il est évident que les 44 patients (67,7 %) qui auraient pu recevoir une pénicilline auraient également pu recevoir un traitement de céphalosporine similaire sans danger, vu la possibilité de recevoir une pénicilline a priori. Parmi ces 44 patients, seulement deux ont réellement reçu une céphalosporine avec des chaînes latérales semblables à celle de la pénicilline pendant leur hospitalisation. En effet, la plupart des participants (72,7 %) inclus dans le volet de suivi de l’étude ont plutôt reçu une céphalosporine de structure différente. Ce choix peut s’expliquer par le désir des prescripteurs d’être plus prudents en raison de la mention d’une allergie aux pénicillines au dossier et d’un manque d’information limitant un choix optimal et éclairé. Le risque moindre d’allergie croisée avec les céphalosporines différentes pourrait aussi expliquer cette préférence. Une réaction croisée entre les pénicillines et les céphalosporines peut être due à des antigènes liés à la molécule ayant des similarités sur le plan de leur structure chimique cyclique ou de leurs chaînes latérales10.
Néanmoins, seule une réaction d’hypersensibilité de type 1 grave, comme l’anaphylaxie, justifie la non-utilisation d’autres pénicillines ou des céphalosporines ayant des chaînes moléculaires latérales semblables10. Bien que des réactions immunologiques de type 1 aient été évoquées chez 66,2 % des patients, beaucoup de ces réactions n’étaient pas considérées comme graves et/ou de longue date, ce qui justifiait la possibilité de recevoir tout de même une β-lactamine, comme une céphalosporine similaire. Comme nous l’avons mentionné précédemment, il est possible qu’un patient subisse avec le temps une perte de sensibilité aux réactions de type 1 moins graves, comme l’urticaire16,17.
Dans un monde idéal, le dossier patient devrait contenir des détails sur le type de réaction et le moment où elle s’est produite afin d’orienter la décision de réadministrer une β-lactamine lorsqu’elle est indiquée. Cependant, comme certaines réactions ne peuvent être prises à la légère, il peut être difficile de choisir le meilleur traitement pour le patient en absence de précision sur sa réaction allergique. Comme nous l’avons mentionné précédemment, 23,1 % des participants n’étaient pas en mesure de décrire les manifestations cliniques de leur réaction et 9,2 % n’étaient pas en mesure de préciser quand elles sont survenues. Ainsi, il pouvait être difficile de se positionner sur le type de réaction et de situer le patient dans l’algorithme afin de permettre une analyse adéquate, ce qui limite possiblement d’emblée le recours à une β-lactamine. Il est donc possible que le manque d’information sur l’allergie aux pénicillines ait nécessité, pour des raisons de sécurité, la prescription d’un autre antibiotique ou d’une molécule de seconde intention pour traiter une infection antérieure.
Plusieurs études mentionnent que les patients tolèrent bien les β-lactamines malgré leur mention d’allergie à la pénicilline12,14,18. L’étude prospective de Mann et coll. a évalué l’influence d’un protocole détaillé d’entrevue sur une allergie à la pénicilline afin de mesurer le nombre de patients nécessitant une modification de leur profil allergique14. Parmi les 175 patients rencontrés, 135 recevaient une antibiothérapie malgré la mention initiale d’allergie14. De ce nombre, 42 (31,1 %) répondaient aux critères permettant de modifier le traitement de β-lactamines pour une molécule autre qu’un carbapénème à la suite de la collecte d’informations et 31 (73,8 %) n’ont pas présenté de réaction après le changement d’antibiotique14. Ces données sont corrélées étonnamment avec les résultats de notre étude étant donné que parmi les 44 patients ayant reçu une β-lactamine malgré leur mention d’allergie, 95,5 % l’ont bien tolérée.
Parmi les patients de l’étude, seulement cinq participants (7,7 %) n’ont pas eu de rectification de leur mention d’allergie à leur dossier, ce qui signifie que la mention à leur dossier était suffisamment bien décrite et ne nécessitait pas d’information complémentaire pour déterminer si le patient était en mesure de recevoir une β-lactamine. Bien qu’il soit impossible d’affirmer que cette statistique ait réellement un lien, on serait tenté de croire qu’elle est corrélée avec le fait que cinq patients ne pouvaient pas recevoir de céphalosporine ni de carbapénème à la suite de l’analyse des deux pharmaciennes résidentes. Comme nous l’avons déjà dit, l’algorithme de l’INESSS semble indiquer d’éviter la prescription de toute β-lactamine seulement en cas de réaction très grave, comme un choc anaphylactique, une anémie hémolytique, une atteinte rénale, une atteinte hépatique, etc., puisque le risque d’allergie croisée entre les pénicillines et les céphalosporines différentes ou les carbapénèmes s’élève à 2 % ou moins10,19,20. C’est probablement théoriquement le cas de ces cinq patients. Toutefois, les dossiers de trois d’entre eux n’ont pas nécessité de rectification, ce qui signifie que l’allergie était bien détaillée et avait possiblement lieu d’être mentionnée. Un seul dossier a nécessité l’ajout d’informations complémentaires concernant la mention initiale d’allergie notée au dossier. Toutefois, un de ces cinq patients a tout de même reçu de la pipéracilline-tazobactam pendant son hospitalisation et l’a tolérée selon le suivi effectué. Cette situation montre les failles possibles d’une collecte d’information reposant uniquement sur ce que mentionne le patient.
Il serait primordial pour les différents professionnels de la santé (p. ex. : infirmiers, médecins et pharmaciens) de rester prudents et de se questionner davantage lorsqu’ils voient un diagnostic d’allergie dans un dossier. Lors de la prise en charge d’un patient, une réévaluation de la notion d’allergie au dossier, et des informations qui y sont liées, permettrait de limiter systématiquement certains choix d’antibiotique, encore plus si cette notion fait référence à une allergie survenue dans l’enfance. Afin de diminuer des étiquettes d’allergies inexactes, les professionnels de la santé auraient avantage à bien décrire les manifestations cliniques et le moment de la réaction allergique dès l’inscription de l’allergie afin de permettre une meilleure analyse d’un choix de traitement antibiotique futur. Une trace de ces renseignements fournis par le patient devrait être laissée au dossier pour que des collègues puissent y accéder dans l’avenir. Cela contribuerait à l’optimisation du traitement et à la qualité des soins aux patients.
Bien que cette étude ressemble à plusieurs études ayant comme sujet principal les allergies aux β-lactamines, elle demeure tout de même l’une des premières au Québec et se différencie des autres par le fait qu’elle n’inclut pas les tests cutanés ni la présence d’un allergologue. En effet, le simple fait qu’un professionnel de la santé questionne davantage le patient sur ses réactions d’allergie est parfois suffisant pour détailler l’allergie et la remettre en cause.
Certaines limites du projet de recherche influencent potentiellement la validité interne de l’étude. La principale est le biais d’entrevue puisque plusieurs variables sont nommées par le patient. Par ailleurs, le fait que ce dernier soit la principale source des réponses du questionnaire et que l’outil de collecte de données adapté ne soit pas validé dans la littérature amène des biais d’information. Comme un des critères d’inclusion était d’être sous antibiotique, l’étude comporte un biais de sélection qui pourrait sous-estimer le nombre de mentions erronées, car d’autres patients hospitalisés sans antibiothérapie au moment de la collecte pourraient avoir une mention d’allergie aux pénicillines. Ce critère pourrait expliquer le petit échantillon de l’étude. Pour des enjeux de faisabilité et en raison de la courte période de collecte de données, un patient respectant tous les critères d’inclusion aurait pu ne pas être questionné. De plus, la période de la collecte pendant l’été, un moment de l’année où moins de patients sont hospitalisés, a pu contribuer à la diminution du nombre de patients dans l’étude. Le faible échantillon demeure un biais limitant la validité externe de l’étude. D’ailleurs, étant donné que les sujets devaient avoir une mention d’allergie à la pénicilline à leur dossier, l’étude comporte un autre biais de sélection qui pourrait aussi sous-estimer le nombre de mentions erronées. En effet, il est possible qu’un patient sans mention d’allergie à son dossier au moment de la sélection des patients aurait dû en avoir une. Une mauvaise documentation potentiellement grave pour les patients relève aussi des allergies diagnostiquées et non étiquetées. Enfin, comme il est impossible d’effectuer des analyses de sensibilité après l’entrevue, cela demeure un biais d’information potentiel dans l’interprétation des résultats.
Le peu de critères d’exclusion contribue à la validité externe de l’étude. Les sujets de l’étude proviennent tous du même endroit, et l’échantillon visé est relativement petit, car il s’agit d’un échantillon de convenance. Ce biais d’échantillonnage limiterait à première vue la possibilité de généraliser les résultats à d’autres organisations. Toutefois, puisqu’une mention d’allergie aux pénicillines au dossier médical des patients hospitalisés est courante, nos résultats peuvent être utiles pour d’autres installations. Ces dernières pourraient avoir le désir d’évaluer davantage la réaction afin de ne pas écarter automatiquement l’option des β-lactamines dans le but de réduire l’utilisation d’antibiotique à plus large spectre et les coûts de traitement. Puisque les fausses étiquettes d’allergie aux pénicillines constituent un enjeu de santé publique, la remise en cause de la mention est primordiale pour tous les professionnels de la santé au Québec.
Le questionnaire rempli avec le pharmacien a permis de détailler la mention d’allergie aux pénicillines des participants inclus dans l’étude et montre l’importance d’évaluer davantage cette étiquette au dossier. Plusieurs allergies au dossier ont été mises à jour et corrigées avec l’information exacte. Les nombreuses rectifications témoignent de la mention erronée des allergies aux pénicillines chez les patients hospitalisés à l’Hôpital Pierre-Boucher et recevant un antibiotique. Notre évaluation montre que plusieurs patients prétendant avoir une allergie pourraient recevoir une pénicilline ou une autre β-lactamine sans aucun risque. En effet, la majorité des patients recevant une β-lactamine, malgré la mention d’allergie aux pénicillines au dossier, ont toléré leur traitement. Une bonification de ces résultats dans l’avenir pourrait se faire dans une étude prospective portant sur des tests d’allergie à la pénicilline dans le but de cesser l’évitement inutile des pénicillines lors de la présence d’une mention d’allergie qui n’a jamais été remise en cause. Il pourrait également être pertinent d’évaluer les répercussions d’un tel mésusage sur les coûts hospitaliers, les résistances bactériennes et l’exposition aux effets indésirables possibles lors d’une utilisation d’antibiotiques à plus large spectre.
Les auteurs n’ont déclaré aucun financement pour le présent article.
Tous les auteurs ont soumis le formulaire de l’ICMJE pour la divulgation des conflits d’intérêts potentiels. Les auteurs n’ont déclaré aucun conflit d’intérêts lié au présent article.
1. Institut national d’excellence en santé et services sociaux. Allergie aux bêta-lactamines : évaluation du risque de réactions croisées aux céphalosporines et aux carbapénèmes chez des patients ayant une allergie confirmée aux pénicillines (juin 2017). [en ligne] https://www.inesss.qc.ca/fileadmin/doc/INESSS/Rapports/Medicaments/INESSS_Resume_Rapport_reaction_croisee_RS_avec_MA.pdf (site visité le 5 janvier 2022).
2. Powell N, Honeyford K, Sandoe J. Impact of penicillin allergy records on antibiotic costs and length of hospital stay: a single-centre observational retrospective cohort. J Hosp Infect 2020; 106:35–42.

3. Stone CA, Jr., Trubiano J, Coleman DT, Rukasin CRF, Phillips EJ. The challenge of de-labeling penicillin allergy. Allergy 2020;75: 273–88.

4. Steenvoorden L, Bjoernestad EO, Kvesetmoen TA, Gulsvik AK. De-labelling penicillin allergy in acutely hospitalized patients: a pilot study. BMC Infect Dis 2021;21:1083.

5. Sacco KA, Bates A, Brigham TJ, Imam JS, Burton MC. Clinical outcomes following inpatient penicillin allergy testing: A systematic review and meta-analysis. Allergy 2017;72:1288–96.

6. Caubet JC, Kaiser L, Lemaitre B, Fellay B, Gervaix A, Eigenmann PA. The role of penicillin in benign skin rashes in childhood: a prospective study based on drug rechallenge. J Allergy Clin Immunol 2011;127:218–22.

7. Organisation mondiale de la Santé. Résistance aux antibiotiques (31 juillet 2020). [en ligne] https://www.who.int/fr/news-room/fact-sheets/detail/antibiotic-resistance (site visité le 13 août 2023).
8. Fathi A, Hennigs A, Addo MM. Less is more… in infectious diseases. Internist (Berl) 2021; 62:373–8.

9. La Politique gouvernementale de prévention en santé (PGPS). Antibiorésistance : une lutte concertée (printemps 2022). [en ligne] https://publications.msss.gouv.qc.ca/msss/fichiers/2022/22-297-03W.pdf (site visité le 13 août 2023).
10. Institut national d’excellence en santé et services sociaux. Outil d’aide à la décision en cas d’allergie aux pénicillines (juin 2017). [en ligne] https://www.inesss.qc.ca/fileadmin/doc/INESSS/Rapports/Medicaments/INESSS_Outil_aide_decision_Allergie_penicilines.pdf (site visité le 10 janvier 2022).
11. Shenoy ES, Blumenthal KG. Evaluation of patients with a history of penicillin allergy-reply. JAMA 2019;321:2367.

12. Trubiano JA, Vogrin S, Chua KYL, Bourke J, Yun J, Douglas A et al. Development and validation of a penicillin allergy clinical decision rule. JAMA Intern Med 2020;180:745–52.

13. Institut national d’excellence en santé et services sociaux. Allergies médicamenteuses : Définition et manifestations cliniques. [en ligne]. https://www.inesss.qc.ca/fileadmin/doc/INESSS/Rapports/Medicaments/Outil_interactif_allergie-BL.pdf (site visité le 10 janvier 2022).
14. Mann KL, Wu JY, Shah SS. Implementation of a pharmacist-driven detailed penicillin allergy interview. Ann Pharmacother 2020;54:364–70.

15. Gonzalez-Estrada A, Radojicic C. Penicillin allergy: A practical guide for clinicians. Cleve Clin J Med 2015;82:295–300.

16. Wong BB, Keith PK, Waserman S. Clinical history as a predictor of penicillin skin test outcome. Ann Allergy Asthma Immunol 2006; 97:169–74.

17. Solensky R. Drug hypersensitivity. Med Clin North Am 2006;90:233–60.

18. Copaescu AM, Vogrin S, James F, Chua KYL, Rose MT, De Luca J et al. Efficacy of a clinical decision rule to enable direct oral challenge in patients with low-risk penicillin allergy: the PALACE randomized clinical trial. JAMA Intern Med 2023;183:944–52.

19. Zagursky RJ, Pichichero ME. Cross-reactivity in β-lactam allergy. J Allergy Clin Immunol Pract 2018;6:72–81.

20. Picard M, Robitaille G, Karam F, Daigle JM, Bédard F, Biron É et al. Cross-reactivity to cephalosporins and carbapenems in penicillin-allergic patients: two systematic reviews and meta-analyses. J Allergy Clin Immunol Pract 2019;7:2722–38.

Pour toute correspondance : Sabrina Pothier, Hôpital Pierre-Boucher du Centre intégré de santé et de services sociaux de la Montérégie-Est, 1333, boulevard Jacques-Cartier Est, Longueuil (Québec) J4M 2A5, CANADA; Téléphone : 450 468-8111, poste : 82870; Courriel : sabrina.pothier.cisssme16@ssss.gouv.qc.ca
PHARMACTUEL, Vol. 57, No. 1, 2024