Eva Pérez Juan1,, inf., M.Sc., Mònica Maqueda Palau1, inf., M.Sc., Sylvia Amorós Cerdá1, inf., M.Sc., Maria Arévalo Rubert1, inf., M.Sc., Bàrbara Ribas Nicolau1, inf., M.Sc.
1Infirmière clinicienne, unité des soins intensifs, Hôpital Universitari Son Espases, Palma de Mallorca, Espagne
Reçu le 19 novembre 2014; Accepté après révision par les pairs le 9 mars 2015
Résumé
Objectif : La perfusion intraveineuse d’un nombre de médicaments supérieur au nombre d’accès veineux représente une pratique courante de l’unité de soins intensifs. Une telle pratique comporte cependant des risques, comme l’apparition d’incompatibilités médicamenteuses. Le but de cette étude est de déterminer la compatibilité des médicaments administrés en perfusion et utilisés fréquemment dans l’unité de soins intensifs, ainsi que de créer un tableau de compatibilité de ces médicaments aux concentrations utilisées dans la pratique.
Méthodologie : Une étude expérimentale in vitro a porté sur 30 médicaments sélectionnés. Les mélanges ont été examinés à 0, 15, 30, 60 et 120 minutes. L’étude des variables s’est faite par inspection visuelle (changement de couleur, nébulosité, précipitations et formation de gaz), la mesure du pH et l’absorbance spectrophotométrique à deux longueurs d’onde (450 nm pour détecter les changements de couleur et 620 nm pour détecter la turbidité et les précipitations). Les échantillons compatibles sont ceux qui n’ont présenté aucun changement physique et qui ont subi une variation de pH et de l’absorbance inférieure respectivement à 0,5 et à 0,01.
Résultats : Parmi un total de 158 mélanges doubles, 83,5 % étaient compatibles et 16,5 % étaient incompatibles. De ce dernier nombre, 14,6 % avaient changé de couleur, 13,3 % présentaient une turbidité et 8,2 % un précipité, et un seul échantillon a montré une formation de gaz.
Conclusion : Cette étude confirme la compatibilité d’un grand nombre d’associations médicamenteuses doubles. Le tableau de compatibilité est un outil d’une grande utilité qui facilite la bonne administration de perfusions médicamenteuses en continu.
Mots clés : Compatibilité médicamenteuse, compatibilité physique, médicaments, perfusion, soins intensifs, thérapie intraveineuse
Abstract
Objective : The objective of this study was to determine the compatibility of drugs frequently administered by infusion in intensive care units and to create a table indicating the compatibility of these drugs at different concentrations used in daily practice.
Methodology : This was an in vitro experimental study in which 30 drugs were selected. Different mixtures were examined at 0, 15, 30, 60, and 120 minutes. Variables were examined as follows: visual inspection (colour change, cloudiness, precipitates, and gas formation), pH measurement, and spectrophotometric absorbance at two wavelengths, 450 nm to detect colour changes, and 620 nm to detect turbidity and precipitates. Samples were considered compatible if they exhibited a pH change of less than 0.5, a change in absorbance of less than 0.01, and no physical changes.
Results : A total of 158 two-drug mixtures were made. Of the total, 83.5% were compatible and 16.5% were incompatible. Of the latter, 14.6% exhibited a colour change, 13.3% exhibited turbidity, 8.2% exhibited a precipitate, and one sample exhibited gas formation.
Conclusion : This study confirms the compatibility of a large number of two-drug combinations. The compatibility table is a useful tool for promoting the proper administration of continuous drug infusions.
Keywords : Drug, drug compatibility, intensive care, intravenous therapy, perfusion, physical compatibility
L’administration de médicament par perfusion continue est une pratique courante dans les unités de soins intensifs1. Le patient qui s’y trouve a habituellement un ou plusieurs systèmes atteints, ce qui engage potentiellement son pronostic vital. Plusieurs solutions médicamenteuses sont fréquemment administrées simultanément dans ces unités. Étant donné le nombre insuffisant de lignes de perfusion, les perfusions se font souvent en Y.
Le terme « perfusion complexe » décrit la perfusion intraveineuse d’un nombre de médicaments supérieur au nombre d’accès veineux1. Cette pratique comporte des risques, comme l’apparition d’incompatibilités médicamenteuses2. Les auteurs Taxis et Barber estiment que l’administration simultanée de médicaments potentiellement incompatibles est responsable de la majorité des erreurs associées à l’administration de médicaments par voie intraveineuse3.
La compatibilité médicamenteuse est un phénomène de physico-chimie à étudier in vitro. L’incompatibilité se produit lorsque deux ou plusieurs solutions médicamenteuses sont combinées lors de la préparation ou de l’administration de la médication. Elle se manifeste souvent par des modifications visibles du mélange, comme des changements de couleur, une nébulosité, des précipités et une formation de gaz. L’association peut également modifier le principe actif ou l’effet du médicament et créer des composés toxiques. La formation et les dépôts de particules peuvent obstruer le cathéter et provoquer une micro-embolie pulmonaire4–8.
En 2007, une revue de la documentation scientifique portant sur la compatibilité des médicaments administrés par voie intraveineuse n’a pas permis de fournir d’informations sur les combinaisons médicamenteuses les plus utilisées, car la concentration des médicaments variait selon les études et ces dernières divergeaient sur d’autres points7. Les résultats de notre étude clinique apportent les réponses aux questions de thérapie intraveineuse dans la pratique clinique.
Les objectifs de notre étude étaient de déterminer la compatibilité des médicaments administrés en perfusion continue en Y et souvent utilisés en soins intensifs, ainsi que d’élaborer un tableau de compatibilité de ces médicaments aux concentrations utilisées dans la pratique.
Nous avons effectué cette étude expérimentale in vitro dans un hôpital de soins tertiaires à Palma de Mallorca, en Espagne, entre 2009 et 2011. L’équipe était composée de personnel infirmier travaillant dans différentes unités de soins intensifs : unités cardiaque, coronaire, médicale, des traumatismes et de neurochirurgie.
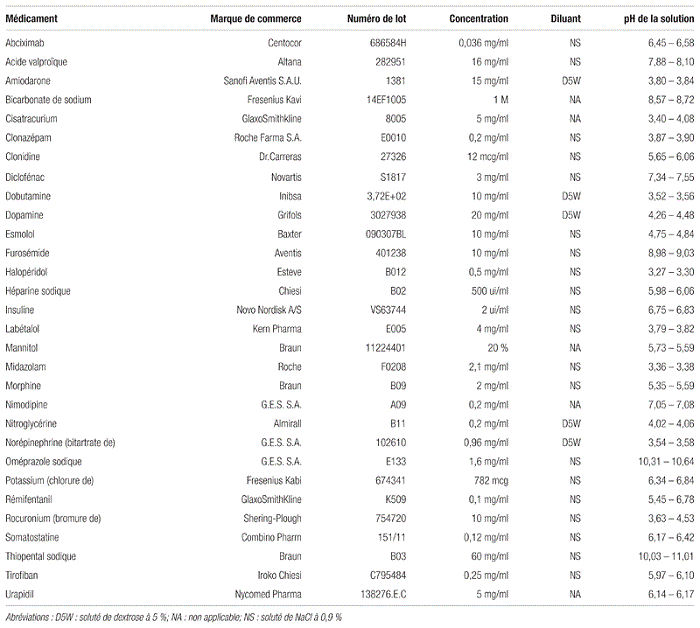
Pour sélectionner l’échantillon, nous avons répertorié pendant un mois toutes les perfusions continues utilisées dans les différentes unités de soins intensifs, en sélectionnant les 30 médicaments les plus couramment utilisés. Le tableau I fournit la liste des médicaments étudiés en précisant la marque, le lot, la concentration, le diluant et le pH du médicament dilué pour l’administration en Y. L’étude a exclu la nutrition parentérale et le propofol en raison de leur composition lipidique.
Tableau I Liste des médicaments étudiés

Les associations médicamenteuses ont été réalisées selon les indications thérapeutiques, les maladies et l’évolution prévisible de ces dernières. Les médicaments inotropes ont été étudiés uniquement entre eux ainsi qu’en association avec l’amiodarone, puisque les changements ou les fluctuations des perfusions peuvent entraîner l’instabilité hémodynamique du patient hospitalisé dans une unité de soins intensifs. Les médicaments antagonistes ne peuvent être administrés en même temps (par exemple, il ne faut pas associer la noradrénaline avec l’esmolol).
Les variables suivantes ont été étudiées et ont servi à construire une base de données :
Évaluation physique : menée simultanément par quatre chercheurs par observation directe sous la lumière fluorescente, pour évaluer les paramètres suivants :
Changement de couleur : les chercheurs ont noté la couleur et son intensité, ainsi que les variations possibles de celles-ci.
Nébulosité : diminution de la transparence causée par la présence de particules en suspension. Les chercheurs ont classé la nébulosité des échantillons selon l’échelle suivante : 0 = absence de nébulosité, X = légère nébulosité, XX = nébulosité modérée, XXX = très forte nébulosité.
Précipité : un examen des échantillons par rétro-éclairage a permis de vérifier la présence ou l’absence de particules au fond des godets.
Formation de gaz.
La préparation, le stockage et l’administration des échantillons ont été réalisés dans des conditions identiques à celles de la pratique clinique, à température ambiante et sous un éclairage fluorescent normal.
Les échantillons ont été préparés selon le protocole de l’unité, mais à des concentrations plus élevées. Les diluants utilisés étaient une solution saline physiologique (chlorure de sodium à 0,9 %, ViafloMD [Baxter]) et une solution de glucose (glucose à 5 %, ViafloMD [Baxter]). Des seringues de 50 ml en polypropylène avec raccord à verrouillage Luer (seringues 30602, Alaris) ont été utilisées. La nitroglycérine a été préparée dans une bouteille de verre de 250 ml de glucose à 5 % (Grifols) afin d’éviter l’absorption du médicament. Le bicarbonate, le mannitol et la nimodipine ont été extraits de l’emballage d’origine et n’ont exigé aucune dilution pour l’administration.
Les médicaments ont été mélangés dans une proportion de 1 pour 1. Selon Allen9, cette proportion correspond au rapport du mélange qui se produit au point d’injection au cours de deux perfusions simultanées.
Pour la préparation des échantillons doubles, 5 ml de chaque médicament a été injecté dans une éprouvette. De la quantité totale (10 ml), 3 ml ont été utilisés pour l’évaluation par spectrophotométrie et 7 ml pour la mesure du pH.
Pour éviter des erreurs d’interprétation, les appareils de mesure du pH et de spectrophotométrie ont été calibrés quotidiennement selon les recommandations du fabricant. Pour vérifier l’exactitude des résultats, 10 % des échantillons ont été choisis au hasard et analysés de nouveau.
Le temps de contact des solutions est un facteur de compatibilité. Selon Gikic, il oscille entre 15 et 60 minutes10. Pour définir la période d’études, on calcule le temps de contact des perfusions selon le calcul de continuité, c’est à dire, la longueur et le diamètre du cathéter en rapport avec la vitesse du liquide. Le temps de contact varie de 1 à 26 minutes. L’intervalle de l’étude est de 0 à 120 minutes afin d’obtenir une marge de sécurité. Les mélanges ont été examinés à 0, 15, 30, 60 et 120 minutes, puisque les incompatibilités ne se produisent pas toujours immédiatement après le mélange.
Les critères de compatibilité ont été établis en consultant la documentation scientifique et en sélectionnant trois méthodes d’analyse : les critères visuels, la mesure de pH et la mesure de l’absorbance par spectrophotométrie. Les échantillons considérés comme compatibles étaient ceux qui ne présentaient pas de modifications physiques dans la couleur, la nébulosité, le précipité ou la formation de gaz, avec une variation de pH inférieure à 0,50, et dont les valeurs spectrophotométriques ne dépassaient pas 0,010 nm dans les deux longueurs d’onde11–14. Les critères de compatibilité sont répertoriés dans l’algorithme (figure 1). Pour qu’un échantillon soit considéré comme compatible, il doit répondre à tous les critères de compatibilité à chaque intervalle de temps mesuré. Dans tout autre cas, l’échantillon est considéré comme incompatible.
Les enquêteurs, le médecin des soins intensifs et un pharmacien ont validé conjointement les résultats.
|
|
||
|
Figure 1 Critères de compatibilité |
||
L’analyse statistique, réalisée à l’aide du programme SPSS 17.0, a permis de calculer les pourcentages d’échantillons compatibles et incompatibles. L’élaboration de courbes ROC (Receiver Operating Characteristic) a permis de valider l’exactitude de la preuve visuelle par rapport aux preuves spectrophotométriques.
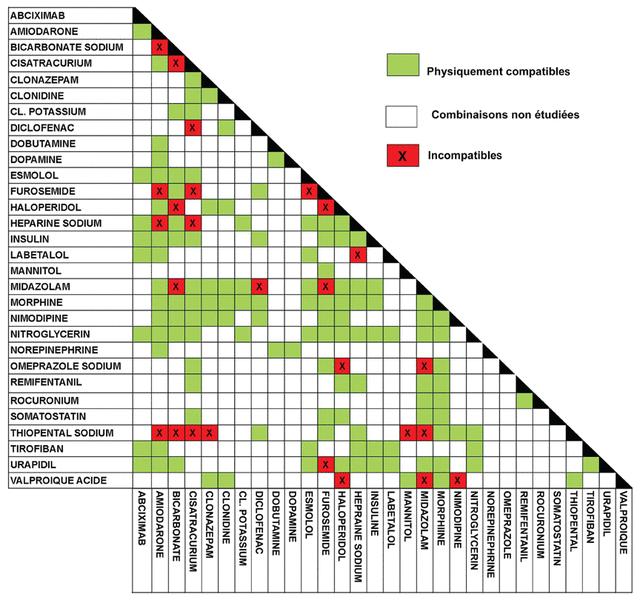
Parmi un total de 158 mélanges doubles, 83,5 % (132 mélanges) se sont révélés compatibles et 16,5 % (26 mélanges) incompatibles. Le tableau II représente les combinaisons de médicaments physiquement compatibles ou incompatibles, ainsi que les combinaisons non étudiées.
Tableau II Compatibilité physique des médicaments administrés
De tous les échantillons doubles, 14,6 % avaient changé de couleur, 13,3 % montraient une nébulosité, 8,2 % formaient un précipité et 0,6 % présentaient une formation de gaz. La plupart des changements ont eu lieu entre 0 et 30 minutes. Cinq mélanges ont formé des précipités au bout de 120 min. La combinaison de furosémide et de midazolam est celle qui a formé le plus de précipités. L’échantillon composé de thiopental et de bicarbonate est le seul mélange qui a présenté une formation de gaz et une solidification immédiate. Aucun des échantillons étudiés n’a présenté de changement de pH.
Les variations d’absorbance des mélanges physiquement incompatibles allaient de 0,049 à 4,000 nm. Les variations de couleur et de nébulosité se traduisaient par de fortes valeurs d’absorbance aux deux longueurs d’onde. Parmi les 26 échantillons incompatibles, 17 (66 %) ont obtenu des valeurs supérieures à 1 000 nm. Les résultats des mesures spectrophotométriques ont donné des valeurs très dispersées. Les courbes ROC ont permis de déterminer la sensibilité et la spécificité des résultats visuels par rapport aux tests spectrophotométriques. Les mesures de spectrophotomètre à 450 nm ont été comparées avec les valeurs des changements de couleur à 620 nm et la nébulosité des échantillons. Pour un intervalle de confiance à 95 %, l’aire sous la courbe ROC à deux longueurs d’onde étaient de 0,99 (Figure 2).
Les médicaments entraînant le plus d’incompatibilités étaient le midazolam, le furosémide, le thiopental, le cisatracurium et le bicarbonate.
|
||
Figure 2 Courbes ROC |
||
Les médicaments les plus étudiés étaient les sédatifs, puisque l’analgésie et la sédation jouent un rôle clé dans la prise en charge des patients gravement malades. Une pratique courante à l’unité de soins intensifs est d’associer des sédatifs (comme la morphine ou le midazolam) à l’halopéridol ou la clonidine. Les résultats de notre étude révèlent que ces combinaisons médicamenteuses sont compatibles, même si seules certaines d’entre elles sont recensées dans la documentation scientifique11,15,16,17. Les résultats que nous avons obtenus montrent une compatibilité entre la clonidine et le midazolam, comme l’avait montré Veggeland18. À l’inverse, Swart et coll. avaient trouvé que cette combinaison n’était pas compatible, bien que les concentrations qu’ils avaient utilisées dans leur étude étaient supérieures aux nôtres19. Gómez et coll. ont obtenu des résultats identiques aux nôtres en ce qui concerne la compatibilité de l’halopéridol avec le midazolam d’une part et avec la morphine d’autre part17. La stabilité de l’halopéridol dépend de sa concentration, de la nature du diluant et de la présence d’autres produits dans le mélange. On recommande de préparer les mélanges d’halopéridol dans du glucose à 5 % plutôt que dans une solution saline physiologique qui peut précipiter lorsque la concentration d’halopéridol est élevée20.
Nos résultats montrent la compatibilité du rémifentanil avec le midazolam et l’héparine, ce qui confirme les observations d’Humbert-Delaloye et coll., bien que ces derniers avaient utilisé des concentrations inférieures aux nôtres21.
Toutes les combinaisons faites avec la morphine se sont révélées compatibles. La compatibilité que nous rapportons entre la morphine et le furosémide concorde avec les conclusions de Chiu et coll.22, mais celle entre la morphine et le diclofénac ne concorde pas avec les observations de Destro et coll., qui avaient signalé une incompatibilité 23.
Le thiopental s’est révélé incompatible avec le cisatracurium et le midazolam, trois médicaments qui sont habituellement combinés. Hadzija et coll. décrivent également une incompatibilité entre le thiopental et le midazolam24.
Comme Chiu et coll., nous affirmons la compatibilité du thiopental avec l’héparine, bien que les concentrations médicamenteuses utilisées dans notre étude étaient supérieures aux leurs22.
Le mélange de bicarbonate et de cisatracurium n’a pas présenté de changements physiques évidents, mais son absorbance a augmenté. Trissel décrit des changements visuels immédiats et une nébulosité après 60 minutes16.
Le midazolam est le sédatif le plus controversé en ce qui concerne les compatibilités médicamenteuses. Nos résultats sont en accord avec les données retrouvées dans la documentation scientifique en ce qui concerne l’incompatibilité du midazolam avec le bicarbonate25,26, le furosémide16,22,27, l’oméprazole19 et le thiopental11,22,24.
Tous comme nous, Palmquist et coll. rapportent la compatibilité entre le furosémide et le mannitol28.
Les médicaments couramment utilisés par les patients coronariens (dobutamine, dopamine, norépinephrine et amiodarone) sont compatibles et nos résultats sont en accord avec ceux de Grillo et coll.29. Yamashita et coll. et Trissel et coll. ont respectivement décrit l’incompatibilité de l’héparine avec le labétalol15 et le cisatracurium16. Nous observons une incompatibilité entre l’héparine et l’amiodarone, tout comme Chalmers et coll.30.
Toutes les combinaisons entre l’abciximab, le tirofiban, la nitroglycérine et le chlorure de potassium se sont avérées compatibles. Bergquist et coll. avaient également décrit la compatibilité du tirofiban et de la nitroglycérine31.
La documentation scientifique suggère que les changements visuels sont immédiats lorsque les mélanges sont incompatibles32,33. Cependant, les mélanges amiodaronebicarbonate et amiodarone-thiopental ne sont devenus respectivement translucide et légèrement trouble qu’après 60 et 30 minutes d’incubation.
L’administration du médicament en Y peut modifier le pH et la solubilité du mélange34. Nos observations n’ont détecté aucune modification de pH dans aucun des mélanges étudiés.
Les données d’absorbance confirment l’incompatibilité des échantillons observée visuellement. Il existe une forte corrélation entre les données visuelles et spectrophotométriques, comme le montrent les courbes ROC.
La plupart des tableaux de compatibilité existants reposent sur les données de la documentation scientifique et des registres historiques. Nous avons créé notre tableau de compatibilité médicamenteuse d’après nos données de laboratoire, en respectant les concentrations de médicaments et de solvants ainsi que les combinaisons utilisées dans la pratique. L’administration en Y des perfusions incompatibles peut entraîner des effets indésirables pour le patient et doit être évitée35,8. Nous sommes d’accord avec Secoli et coll. sur le fait qu’un tableau des comptabilités médicamenteuses est une bonne stratégie pour éviter les incompatibilités8.
Nos résultats ne peuvent être extrapolés à des présentations de produits pharmaceutiques ni à des concentrations différentes de médicaments observées dans les études36. Le pH déterminé dans ces études cliniques varie en fonction du laboratoire fabricant8. La concentration des médicaments est un facteur direct de la compatibilité médicamenteuse14. Le propofol et la nutrition parentérale ont été exclus en raison de leur teneur élevée en lipides qui leur confère des caractéristiques physiques propres, comme une couleur blanche et un aspect trouble, qui ne sont pas mesurables avec les instruments de mesure utilisés dans l’étude.
Dans des recherches futures, il serait intéressant d’étudier la compatibilité physique du propofol et de la nutrition parentérale avec ces médicaments.
Cette étude a confirmé la compatibilité d’un grand nombre de combinaisons médicamenteuses pour lesquelles aucune référence n’existait dans la documentation scientifique ou pour lesquelles aucune étude n’avait été menée aux concentrations que nous avons utilisées.
Le tableau de compatibilité est un outil utile pour les cliniciens. Il facilite la bonne administration de perfusions continues en Y et accroît la sécurité de la thérapie intraveineuse.
Aucun financement en relation avec le présent article n’a été déclaré par les auteurs.
Tous les auteurs ont rempli et soumis le formulaire de l’ICMJE pour la divulgation de conflit d’intérêts potentiel. Les auteurs n’ont déclaré aucun conflit d’intérêts en relation avec le présent article.
1. Manici M, Lorenzini M, Solinas S. A planning system for complex intravenous infusions in intensive care unit. Poster presented within the HEPS (Healthcare Systems Ergonomics and Patient Safety) 2008 First International Conference Creating and designing the healthcare experience, Strasbourg. 25/27 juin. [en ligne] http://www.heps2008.org/abstract/data/POSTER/Manici.pdf (site visité le 19 novembre 2014).
2. De Giorgi I, Guignard B, Fonzo CC, Bonnabry P. Evaluation of tools to prevent drug incompatibilities in paediatric and neonatal intensive care units. Pharm World Sci 1010;32:520–9.
3. Taxis K, Barber N. Incidence and severity of intravenous drug errors in a German hospital. Eur J Clin Pharmacol 2004;59:815–17.
4. Taniguchi T, Yamamoto K, Kobayashi T. Precipitate formed by thiopentone and vecuronium causes pulmonary embolism. Can J Anaesth 1998:45:347–51.

5. Murdoch LJ, Cameron VL. Smart infusion technology: a minimum safety standard for intensive care. Br J Nurs 2008;17:630–6.

6. Ortega Valin L, del Pozo Ruiz JJ. Cómo y por qué estudiar la estabilidad de las mezclas de fármacos para uso intravenoso. Procedimientos de investigación. Investig Clin Farm 2006;3:130–5.
7. Pérez Juan E, Maqueda Palau M, Arévalo Rubert MJ, Ribas Nicolau B, Amorós Cerdá SM. Perfusiones continuas de fármacos: ¿conocemos sus compatibilidades? Nursing 2009:27;54–7.
8. Secoli SR, Perez Esquirol E, De las Heras-Matell MJ, Vendrell-Bosh L, Ballarín-Alins E. Incompatibilidades en la terapia intravenosa: ¿qué hacer para prevenirlas? Enferm Clin 2009;19:349–53.

9. Allen LV Jr, Levinson RS, Phisustsinthop D. Compatibility of various admixtures with secondary additives at Y-site injection sites of intravenous administration sets. Am J Hosp Pharm 1977;34:939–49.
10. Gikic M, Di Paolo ER, Pannaties A, Cotting J. Evaluation of physicochemical incompatibilities during parenteral drug administration in a paediatric intensive care unit. Pharm World Sci 2000;22:88–91.

11. Nemec K, Kopelent-Frank H, Greif R. Standardization of infusion solutions to reduce the risk of incompatibility. Am J Health Syst Pharm 2008;65;1648–54.

12. Dasta JF, Hale KN, Stauffer GL, Tschampel MM. Comparison of visual and turbidimetric methods for determining short-term compatibility of intravenous critical-care drugs. Am J Hosp Pharm 1988;45:2361–6.
13. Kanji S, Lam J, Johanson C, Singh A, Goddard R, Fairbairn J et coll. Systematic review of physical and chemical compatibility of commonly used medications administered by continuous infusion in intensive care units. Crit Care Med 2010;38:1890–8.

14. Oskroba DM, Leissing NC, Trissel LA. An automated process for determining the physical compatibility of drugs. Hosp Pharm 1997;32:1013–20.
15. Yamashita SK, Walker SE, Choudhury T, Iazzetta J. Compatibility of selected critical care drugs during simulated Y-site administration. Am J Health Syst Pharm 1996;53:1048–51.
16. Trissel LA, Martínez JF, Gilbert DL. Compatibility of cisatracurium besylate with selected drugs during simulated Y-site administration. Am J Health Syst Pharm 1997;54:1735–41.
17. Gomez MA, Arenas VJ, Sanjuan MM, Hernandez MJ, Almenar CB, Torrez VJ. Stability studies of binary mixtures of haloperidol and/or midazolam with other drugs for parenteral administration. J Paliat Med 2007;10:1306–11.
18. Veggeland T. Visual compatibility of clonidine with selected drugs. Am J Health Syst Pharm 2005;62:1968–9.

19. Swart EL, Mooren RAG, Van Loenen AC. Compatibility of midazolam hydrochloride and lorazepam with selected drugs during simulated Y-site administration. Am J Health Syst Pharm 1995;52:2020–2.
20. Fraser GL, Riker RR. Visual compatibility of haloperidol lactate with injectable solutions. Am J Hosp Pharm 1994;51:905–6.
21. Humbert-Delaloye V, Berger M, Voirol P, Pannatier A. In vitro compatibility of remifentanil hydrochloride and sufentanil citrate with selected drugs. Eur J Hosp Pharm 2012;19:57–64.
22. Chiu MF, Schwartz ML. Visual compatibility of injectable drugs used in the intensive care unit. Am J Health Syst Pharm 1997;54:64–5.
23. Destro M, Ottolini L, Vicentini L, Boschetti S. Physical compatibility of binary and ternary mixtures of morphine and methadone with other drugs for parenteral administration in palliative care. Support Care Cancer 2012;20:2501–9.

24. Hadzija BW, Lubarsky DA. Compatibility of etomidate, thiopental sodium, and propofol injections with drugs commonly administered during induction of anesthesia. Am J Health Syst Pharm 1995;52:997–9.
25. Aujoulat P, Coze C, Braguer D, Raybaud C. Physicochemical compatibility of methotrexate with co-administered drugs during cancer chemotherapy regimens. J Pharm Clin 1993;12:31–35.
26. Janknegt R, Van den Berg TJ, De Jong M, Oldenhof HGJ, Steenhoek A. Compatibility study of midazolam. Ziekenhuisfarmacie 1986;2:45–8.
27. Mantong ML, Marquardt ED. Visual compatibility of midazolam hydrochloride with selected drugs during simulated Y-site injection. Am J Health Syst Pharm 1995;52:2567–8.
28. Palmquist KL, Quattrocchi FP, Looney LA. Compatibility of furosemide with 20% mannitol. Am J Health Syst Pharm 1995;52:648–50.
29. Grillo JA, Gonzalez ER, Ramaiya A, Karnes HT, Wells B. Chemical compatibility of inotropic and vasoactive agents delivered via a multiple infusion system. Crit Care Med 1995;23;1061–6.

30. Chalmers JR, Bobek MB, Militello MA. Visual compatibility of amiodarone hydrochloride injection with various intravenous drugs. Am J Health Syst Pharm 2001;58:504–6.
31. Bergquist PA, Manas D, Hunke WA, Reed RA. Stability and compatibility of tirofiban hydrochloride during simulated Y-site administration with other drugs. Am J Health Syst Pharm 2001;58;1218–23.
32. Murney P. To mix or not to mix – compatibilities of parenteral drug solutions. Aust Prescr 2008;31:98–101.
33. Nasser SC, Loubnan V. A guide on intravenous drug compatibilities base on their pH. Pharmacie Globales (IJCP). 2010;5:1–9.
34. Forster JA, Worthington RJ, Hawken S, Bourke M, Rubens F, Shojania K et coll. Using prospective clinical surveillance to identify adverse events in hospital. BMJ Qual Saf 2011;20:756–63.


35. Zagli G, Tarantini F, Bonizzoli M, Di Filippo A, Peris A, De Gaudio AR, Geppetti P. Altered pharmacology in the intensive care unit patient. Fundam Clin Pharmacol 2008;22:493–501.

36. Trissel LA. Handbook of injectable drugs. American Society of Health System Pharmacist Wisconsin. 18th ed. Wisconsin; 2015.
PHARMACTUEL, Vol. 48, No. 3, 2015